мкш пмжв что это
Операция маммарно-коронарного шунтирования (МКШ): история разработки и внедрения в клинику
Дата доклада: 19.05.2015
Секция: Симпозиум «Операции в кардиохирургии: уроки истории» Заседание 2.
Синельников М.Е., Чумаков А.В.
ГБОУ ВПО Первый МГМУ им. И.М.Сеченова;
Коронарное шунтирование – один из основных методов лечения ишемической болезни сердца (ИБС). В настоящее время «золотым стандартом» этого метода является маммарокоронарное шунтирование (МКШ). Целью нашей работы стала систематизация знаний об истории разработки и внедрения в клинику данной операции. В середине XX столетия хирурги многих клиник мира выполняли больным, страдавшим ИБС, известные с начала века операции непрямой реваскуляризации миокарда (НРМ): операции перикардокардиопексии по К. Беку (1935) и её варианты, операцию перевязки внутренней грудной артерии (ВГА) по Фиески (1939). «Мостом» от операций НРМ к прямым вмешательствам на коронарных артериях явилась операция имплантации ВГА в миокард желудочков по А. Вайнбергу (1946). В апреле 1952 г. В.П. Демихов впервые в мире наложил в эксперименте анастомоз конец-в-бок между ВГА и передней нисходящей ветвью (ПМЖВ) левой коронарной артерии (КА) при помощи канюли Пайра. Он предложил отказаться от имплантации ВГА в миокард по Вайнбергу, а вместо этого анастомозировать ее свободный конец с КА ниже места её окклюзии (принцип ПРМ). 2 мая 1960 г. Р. Гётц впервые в мире сформировал анастомоз между правой ВГА и правой КА у больного при помощи танталовой канюли Пайра, но о выполненной им операции не сообщил. 25 февраля 1964 г. В.И. Колесов впервые в мире выполнил ПРМ путём наложения шовного анастомоза «конец-в-бок» между левой ВГА и одной из ветвей левой КА у 44-летнего больного. По мнению Л.А. Бокерия и С.П. Глянцева (2014), идею анастомоза В.И. Колесов мог взять у В.П. Демихова. К 1977 г. В. И. Колесов разработал несколько модификаций своей операции: МКШ «конец-в-бок» и «конец-в конец», МКШ с предварительным проведением ВГА в туннеле под эпикардом, ретроградное МКШ, МКШ с одновременной эндартерэктомией, МКШ с имплантацией другой ВГА в миокард по Вайнбергу, МКШ в сочетании с АКШ, МКШ при помощи сосудосшивающего аппарата и др. Первым в мире В.И. Колесов провел ПРМ при остром инфаркте миокарда и нестабильной стенокардии, выполнил МКШ на работающем сердце и через миниторакотомию. Современные тенденции развития коронарной хирургии направлены на усовершенствование техники минимально инвазивной ПРМ, основным требованием которой является отказ от ИК и выполнение операции на работающем сердце, а также применение артерий для шунтирования КА. Это стало возможно с внедрением в практику прецизионной и роботизированной техники, проведение вмешательств на КА с эндоскопической поддержкой.
Правила жизни пациентов после операции на открытом сердце (операции коронарного шунтирования)
У пациентов, которые перенесли операцию аорто-коронарного или маммаро-коронарного шунтирования, то есть операцию на открытом сердце, всегда много вопросов. Постараемся ответить на самые часто задаваемые.
Можно ли пить после шунтирования?
Алкоголь после шунтирования не противопоказан. Вопрос в его количестве. Алкоголь в умеренной дозе является даже профилактикой атеросклероза. Под умеренной дозой понимается один бокал (200 мл) вина в день для мужчины. Эквивалентом является 50 грамм крепких напитков. При этом нужно отметить, что именно в красном вине есть полифенолы, которые благотворно влияют на липидный обмен. Что касается женщин, то рекомендуемые дозы в два раза меньше, чему у мужчин. Доказано, что «непьющим» мужчинам и женщинам не стоит рекомендовать начинать употреблять алкоголь. К слову, в гранатовом соке также много полифенолов и его благотворное действие в плане профилактики атеросклероза тоже доказано.
Сколько живут после шунтирования?
После шунтирования жить можно достаточно долго. Например, не так давно у нас на коронарографии был пациент, с маммаро-коронарным шунтом 25 летней давности. По какому-то счастливому стечению обстоятельств во внутренней грудной артерии (a.mammaria) не формируются атеросклеротические бляшки. Это самый качественный и длительно живущий шунт. Эту операцию впервые в мире сделал профессор Колесов В.И., работавший в 1-м Ленинградском Медицинском институте. Венозные шунты имеют более ограниченное время жизни, чаще 8-10 лет. Кардиохирурги стараются подобрать оптимальную для пациента тактику операции, учитывая «важность» пораженной артерии и чаще комбинируют артериальные и венозные шунты. Иногда встречается полная артериальная реваскуляризация, что, конечно, прогностический очень хорошо для пациента. Надо отметит, что изменяющиеся (зарастающие) венозные шунты можно стентировать. Имплантация стента в полностью закрытый или суженный шунт встречается не так уж и редко. Иногда эндоваскулярные хирурги даже восстанавливают кровоток в собственных артериях пациента, даже если они были много лет закрыты. Все это становиться возможно благодаря современным эндоваскулярным (внутрисосудистым) технологиям.
Конечно, на время жизни после аорто-коронарного шунтирования также влияет наличие постинфарктных рубцов, их распространенность, снижение сократительной функции сердца, а также наличие сопутствующих заболеваний. Например, наличие сахарного диабета, особенно его декомпенсированной формы будет ухудшать прогноз. Самое важное, чтобы пациент соблюдал все предписания кардиолога: имел стабильное артериальное давление, целевые уровни «вредного» холестерина, следил за показателями углеводного обмена, а также сохранял рекомендованную двигательную активность.
Диета после шунтирования/питание после шунтирования
По поводу диеты можно выделить два основных направления: во-первых, это ограничение животных жиров. К животным жирам относятся продукты, изготавливаемые из мяса, молока, мясных субпродуктов. Также холестерина слищком много в яичном желтке и икре. Самая правильная диета для кардиологического пациента – это средиземноморская. Она богата овощами (кроме картофеля), зеленью, рыбой, морепродуктами, зерновыми. Употребление мяса должно свестись к 1-2 разам в неделю. Предпочтение следует отдавать нежирным сортам мяса – индейке, куриной грудке, дичи. Рыба может использоваться и речная, и морская. Морская рыба богата полиненасыщенными жирными кислотами, которые борются с процессом атеросклероза.
Во-вторых, нужно стараться избегать «простых» легкоусвояемых углеводов. К ним в первую очередь относятся сахар и белая мука. Эти рекомендации в большей степени относятся к пациентам с сахарным диабетом и нарушением толерантности к углеводам («преддиабет»)? Но и просто пациентам после шунтирования не повредят. Для этого стоит избегать мучного и сладкого. Гарниры должны быть представлены овощами, бурым или диким рисом, макаронами из твердых сортов пшеницы.
Реабилитация после шунтирования
Этап реабилитации после шунтирования очень важен. В общем от того насколько правильно будет проведен этот этап лечения зависит и дальнейшее выздоровление. Реабилитацию после шунтирования следует разделить на три этапа. Первый этап начинается еще в стационаре, когда пациент начинает делать под контролем врача по лечебной физкультуре дыхательные упражнения и начинает ходить. Второй продолжается в санатории, где постепенно увеличивают нагрузку в виде ходьбы под контролем специалистов и адаптируют пациента к повседневной жизни. Если операция шунтирования была плановая и послеоперационный период протекал спокойно, то переносимость нагрузки у пациента постепенно возрастает и становиться лучше, чем до операции. Собственно, для этого операция и делалась. Несмотря на то, что часто грудину во время операции открывают, а потом соединяют металлическими скобками, бояться, что она разойдется, не нужно. С другой стороны, нужно знать, что грудина срастается в течение 3-х месяцев и в течение этого времени надо ограничивать ассиметричные движения в верхнем плечевом поясе, отказаться от привычки закладывать руки за спину или носить что-то тяжелое в одной руке или на одном плече. У пациентов, которым делали операцию из миниинвазивного доступа очень повезло – с этими вопросами они не столкнуться. Третий этап- амбулаторный. Это самостоятельные тренировки в домашних условиях под четким руководством лечащего кардиолога, который с помощью нагрузочных проб может оценит в правильном ли режиме Вы тренируетесь.
Упражнения после шунтирования/Тренировки после шунтирования
Боли после шунтирования/Осложнения после шунтирования
Боли есть у всех пациентов после шунтирования в раннем послеоперационном периоде. Болит послеоперационная рана. Важно понимать, что сердце через несколько дней после операции коронарного шунтирования работает практически в «нормальном режиме». Плохое самочувствие пациента, помимо болей связано еще со снижением гемоглобина, иногда реакцией мозга на искусственное кровообращение. Важно:
Секс после шунтирования. Половая жизнь после шунтирования
Эректильная дисфункция частая проблема для наших пациентов, ведь по механизму возникновения она схожа с ишемической болезнью сердца, так как связана с недостаточным расширением артерий. Для большинства мужчин выходом из этой ситуации является прием ингибиторов фосфодиэстеразы 5 типа, то есть Виагры, Сиалиса и так далее. Сами эти препараты никакой дополнительной нагрузки на сердце не вызывают. Есть только одно важное правило – их ни в коем случае нельзя сочетать с нитропрепаратами (нитроглицерин, нитроспрей, нитросорбид, моночинкве, кардикет и так далее) из-за риска резкого снижения артериального давления. Если наши пациенты вынуждены принимать нитраты, то основные препараты для лечения эректильной дисфункции им противопоказаны.
Перелеты после шунтирования. Можно ли летать после шунтирования?
После шунтирования летать можно, если нет каких-либо других ограничений и послеоперационный период прошел спокойно. Первый перелет возможен через 10 дней. Об этом мы можем говорить с уверенностью, так как все наши пациенты, прооперированные в Германии возвращались на самолете домой именно в этот период. Все пациенты после шунтирования принимаю пожизненно малые дозы аспирина. А это хорошая профилактика артериальных тромбозов в том числе во время перелетов.
Одними из факторов риска длительных перелетов являются обезвоживание организма и застой крови в венах ног. Важно пить достаточно жидкости и, при длительных перелетах, не забывать вставать и разминаться.
Ключевую роль в жизни пациента после операции на открытом сердце играет врач-кардиолог. Поэтому принципиально важно найти врача, которому пациент доверил бы свое здоровье. Правильнее всего в этой ситуации ориентироваться на имидж клиники и на опыт конкретного доктора. Ошибкой будет надеяться на кардиохирурга, который проводил операцию. У сердечно-сосудистых хирургов совершенно другая специализация.
Чем чаще пульс, тем выше потребность мышцы сердца в кислороде и тем больше крови требуется сердцу для нормальной работы. Одна из важных задач кардиолога – обеспечить пациенту достаточно редкий пульс для уменьшения потребности сердца в крови, но и не слишком редкий, чтобы в головном мозге кровоток сохранялся на достаточном уровне. Обычно идеальный пульс для пациента после шунтирования- 55-60 уд/мин. Основные препараты, которые мы используем для урежения пульса это бета- адреноблокаторы (бисопролол, метопролол, небиволол и др). Они не только урежают пульс в покое, но и уменьшают реакцию пульса на физические и эмоциональные нагрузки.
После коронарного шунтирования 99% пациентов нуждаются в приеме статинов. Никакие побочные эффекты от приема статинов (по большому счету это только возможные боли в мышцах) не могут сравниться с той пользой, которую дает замедление процесса атеросклероза у наших пациентов.
Сразу после шунтирования походы к кардиологу будут достаточно частые. Это зависит от того как прошел послеоперационный период, были ли осложнения, находился ли пациент на реабилитации. В дальнейшем, когда состояние становиться стабильным, достаточно посетить кардиолога 1-2 раза в год. На приеме врач оценит давление, пульс пациента, выявит возможные проявления стенокардии, сердечной недостаточности. Оптимально выполнить нагрузочный тест- стресс- эхокардиографию, который поможет оценить работу сосудов сердца после операции. ЭКГ и УЗИ сердца в покое не дадут достаточной информации о функциональном состоянии сердца, а соответственно, косвенной информации о проходимости шунтов. Контроль липидограммы (расширенного анализа на холестерин) позволит врачу отрегулировать дозу статинов. Помните, что для пациентов, перенесших операцию на сердце, целевой показатель холестерина липопротеидов низкой плотности («вредный холестерин») 1,5-1,8 ммоль/л, что значительно ниже, чем у других категорий пациентов!
Пациентам, перенесшим операцию на сердце следует незамедлительно обратиться к врачу при проявления первых признаков стенокардии. Боли, жжение или тяжесть за грудиной, которые возникают при физической нагрузке, прекращаются при ее остановке и реагируют на прием нитроглицерина – это повод срочно обратиться к врачу, в т.ч. вызвав скорую помощь. Внезапно возникшие или прогрессирующие симптомы стенокардии часто являются предвестником скорого инфаркта.
Мкш пмжв что это
Аортокоронарное шунтирование (АКШ)
АКШ относится к Хирургическим методам лечения ишемической болезни сердца (ИБС), которые имеют цель прямое увеличение коронарного кровотока, т.е. реваскуляризацию миокарда.
Показания к реваскуляризации миокарда (операции коронарного шунтирования)
Основными показаниями к реваскуляризации миокарда являются:
2) прогностически неблагоприятное поражение коронарного русла – проксимальные гемодинамически значимые поражения ствола ЛКА и основных коронарных артерий с сужениями на 75% и более и проходимым дистальным руслом,
3) сохранная сократительная функция миокарда с ФВ левого желудочка 40% и выше.
Накопленный огромный опыт коронарографических исследований подтвердил известный еще по патологоанатомическим данным факт преимущественно сегментарного характера поражения коронарных артерий при атеросклерозе, хотя нередко встречаются и диффузные формы поражения. Ангиографические показания к реваскуляризации миокарда можно сформулировать следующим образом: проксимально расположенные, гемодинамически значимые обструкции основных коронарных артерий с проходимым дистальным руслом. Гемодинамически значимыми считаются поражения, приводящие к сужению просвета коронарного сосуда на 75% и более, а для поражений ствола ЛКА – 50% и более. Чем проксимальнее расположен стеноз, и чем выше степень стеноза, тем более выражен дефицит коронарного кровообращения, и тем в большей степени показано вмешательство. Наиболее прогностически неблагоприятно поражение ствола ЛКА, особенно при левом типе коронарного кровообращения. Крайне опасно проксимальное сужение (выше 1 септальной ветви) передней межжелудочковой артерии, которое может привести к развитию обширного инфаркта миокарда передней стенки левого желудочка. Показанием к хирургическому лечению является также проксимальное гемодинамически значимое поражение всех трех основных коронарных артерий.
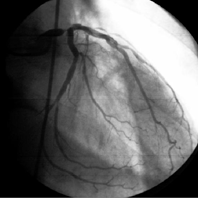
Коронарограмма левой коронарной артерии: критический стеноз ствола ЛКА с хорошим дистальным руслом
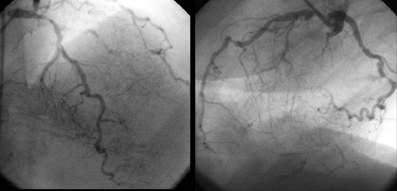
Одним из важнейших условий выполнения прямой реваскуляризации миокарда является наличие проходимого русла дистальнее гемодинамически значимого стеноза. Принято различать хорошее, удовлетворительное и плохое дистальное русло. Под хорошим дистальным руслом подразумевают проходимый до концевых отделов, без неровности контуров, удовлетворительного диаметра участок сосуда ниже последнего гемодинамически значимого стеноза. Об удовлетворительном дистальном русле говорят при наличии неровности контуров или гемодинамически незначимых стенозов в дистальных отделах коронарной артерии. Под плохим дистальным руслом понимают резкие диффузные изменения сосуда на всем протяжении или отсутствие контрастирования его дистальных отделов.
Коронарограмма: диффузное поражение коронарных артерий с вовлечением дистального русла
Противопоказаниями к аортокоронарному шунтированию традиционно считаются: диффузное поражение всех коронарных артерий, резкое снижение ФВ левого желудочка до 30% и менее в результате рубцового поражения, клинические признаки застойной сердечной недостаточности. Существуют и общие противопоказания в виде тяжелых сопутствующих заболеваний, в частности, хронических неспецифических заболеваний легких (ХНЗЛ), почечной недостаточности, онкологических заболеваний. Все эти противопоказания носят относительный характер. Преклонный возраст также не является абсолютным противопоказанием к выполнению реваскуляризации миокарда, то есть более правильно говорить не о противопоказаниях к АКШ, а о факторах операционного риска.
Техника операции реваскуляризации миокарда
Операция АКШ заключается в создании обходного пути для крови минуя пораженный (стенозированный или окклюзированный) проксимальный сегмент коронарной артерии.
Существует два основных метода создания обходного пути: маммарокоронарный анастомоз и обходное аортокоронарное шунтирование аутовенозным (собственной веной) или аутоартериальным (собственной артерией) трансплантатом (кондуитом).
При маммарокоронарном шунтировании используют внутреннюю грудную артерию (ВГА), ее обычно «переключают» на коронарное русло путем анастомозирования с коронарной артерией ниже стеноза последней. ВГА заполняется естественным путем из левой подключичной артерии, от которой она отходит.
При аортокоронарном шунтировании используют так называемые «свободные» кондуиты (из большой подкожной вены, лучевой артерии или ВГА) дистальный конец анастомозируют с коронарной артерией ниже стеноза, а проксимальный – с восходящей аортой.
Прежде всего, важно подчеркнуть, что АКШ – это микрохирургическая операция, поскольку хирург работает на артериях диаметром 1,5-2,5 мм. Именно осознание данного факта и внедрение прецизионной микрохирургической техники обеспечило тот успех, который был достигнут в конце 70-х – начале 80-х гг. прошлого века. Операцию проводят с использованием хирургических бинокулярных луп (увеличение х3-х6), а некоторые хирурги оперируют с применением операционного микроскопа, позволяющего достичь увеличения х10 – х25. Специальный микрохирургический инструментарий и тончайшие атравматические нити (6/0 – 8/0) дают возможность максимально прецизионно сформировать дистальные и проксимальные анастомозы.
Операцию проводят под общим многокомпонентным обезболиванием, а в ряде случаев, особенно при выполнении операций на бьющемся сердце дополнительно используют высокую эпидуральную анестезию.
Техника аортокоронарного шунтирования.
Операцию осуществляют в несколько этапов:
1) доступ к сердцу, осуществляемый обычно путем срединной стернотомии;
2) выделение ВГА; забор аутовенозных трансплантатов, выполняемый другой бригадой хирургов одновременно с производством стернотомии;
3) канюляция восходящей части аорты и полых вен и подключение ИК;
4) пережатие восходящей части аорты с кардиоплегической остановкой сердца;
5) наложение дистальных анастомозов с коронарными артериями;
6) снятие зажима с восходящей части аорты;
7) профилактика воздушной эмболии;
8) восстановление сердечной деятельности;
9) наложение проксимальных анастомозов;
10) отключение ИК;
11) деканюляция;
12) ушивание стернотомического разреза с дренированием полости перикарда.
Большинство хирургов вначале накладывают дистальные анастомозы аортокоронарных шунтов. Сердце ротируют для доступа к соответствующей ветви. Коронарную артерию вскрывают продольно на относительно мягком участке ниже атеросклеротической бляшки. Накладывают анастомоз конец в бок между трансплантатом и коронарной артерией. Сначала формируют дистальные анастомозы свободных кондуитов, а в последнюю очередь – маммарокоронарный анастомоз. Внутренний диаметр коронарных артерий составляет обычно 1,5-2,5 мм. Чаще всего шунтируют три коронарные артерии: переднюю межжелудочковую, ветвь тупого края огибающей артерии и правую коронарную артерию. Примерно у 20% больных требуется выполнение четырех и более дистальных анастомозов (до 8-ми). По окончании наложения дистальных анастомозов после профилактики воздушной эмболии зажим с восходящей аорты снимают. После снятия зажима сердечную деятельность восстанавливается самостоятельно или путем электрической дефибрилляции. Затем на пристеночно отжатой восходящей аорте формируют проксимальные анастомозы свободных кондуитов. Больного согревают. После включения кровотока по всем шунтам постепенно заканчивают ИК. Затем следуют деканюляция, реверсия гепарина, гемостаз, дренирование и ушивание ран.
Многочисленные исследования убедительно доказали, что операции прямой реваскуляризации миокарда увеличивают продолжительность жизни, снижают риск развития инфаркта миокарда и улучшают качество жизни по сравнению с медикаментозной терапией, особенно в группах больных с прогностически неблагоприятным поражением коронарного русла.
Бимаммарное шунтирование
Это операция на открытом сердце, которая проводится с целью восстановления коронарного кровотока. В качестве шунтов используют правую и левую внутренние грудные артерии.
Об операции
Использование артерий, близких по анатомическому строению к коронарным сосудам, демонстрирует гораздо лучший отдаленный результат. В настоящее время во всем мире все чаще используют внутренние грудные (маммарные) артерии, как наиболее жизнеспособные и имеющие ряд преимуществ. Маммарные артерии более долговечны и спустя несколько лет сохраняют свою проходимость и обеспечивая тем самым полноценное поступление крови. В то время как венозный трансплантат подвержен атеросклерозу, развитию патологических изменений, что может привести к его тромбозу.
В кардиохирургическом отделении ФНКЦ ФМБА проводится несколько вариантов бимаммарного шунтирования:
Преимущества методики
Показания к бимаммарному шунтированию
В зависимости от степени повреждения сосудов и нарушения кровообращения кардиохирург может рекомендовать бимаммарное шунтирование.
Показания к операции:
Необходимость хирургического вмешательства определятся врачом индивидуально в каждом конкретном случае.
Как и любой другой метод хирургического лечения, бимаммарное шунтирование имеет противопоказания:
Подготовка к операции
Подготовка к бимаммарному шунтированию требует тщательного предоперационного обследования. В него входят:
В зависимости от наличия сопутствующих заболеваний может быть назначена консультация у других специалистов и проведены дополнительные исследования:
Вы можете в плановом порядке быть госпитализированы в наше кардиологическое отделение, где перед операцией вам проведут все необходимые исследования. В структуру ФНКЦ ФМБА входит собственный клинико-диагностический центр, поэтому мы гарантируем качественную и точную диагностику, достоверные результаты анализов.
За 7-10 дней до операции пациенту дают рекомендации по отмене препаратов, влияющих на свертываемость крови. Также в это время нельзя употреблять алкоголь и необходимо отказаться от курения.
За сутки до бимаммарного шунтирования пациенту разрешается завтрак и обед, легкий ужин. На ночь ставится очистительная клизма и исключается прием любой пищи и жидкости.
Утром пациент принимает душ. Перед операцией его осматривает хирург и анестезиолог. Врачи подробно рассказывают о ходе операции, ее объеме и особенностях, возможных осложнениях во время хирургического вмешательства и как бригада врачей будет с ними справляться. Пациент подписывает информационное согласие на оперативное вмешательство. Больному вводят седативные препараты для снятия эмоционального напряжения и волнения, после чего доставляют в операционный блок.
Проведение бимаммарного шунтирования
Бимамммарное шунтирование проводится под общим наркозом как на работающем сердце, так и на остановленном в условиях искусственного кровообращения. Операция длится около 4 часов.
Кардиохирурги нашей клиники придерживаются следующего алгоритма при выполнении операции:
Во время проведения бимаммарного шунтирования кардиохирург может параллельно провести РЧА легочных вен, если у пациента наблюдается аритмия. В клинике ФНКЦ ФМБА проводят разные операции, когда параллельно с шунтированием сердца удаляют опухоль в любом органе. Или бимаммарное шунтирование выполняется в комплексе с операцией на клапанах сердца или сонной артерии.
После операции
Первые сутки после операции пациент находится в отделении реанимации под постоянным присмотром наших врачей и медицинского персонала. Если осложнений нет, через сутки снимают дренажную систему и переводят в отделение кардиологии. Больному объясняют, как правильно нужно себя вести, чтобы не было возможных осложнений. В стационаре пациент находиться от 7 до 10 дней, в течение этого времени его наблюдают специалисты (работа сердца, заживление швов, общее состояние).
Перед выпиской больного осматривает кардиолог, делает контрольное обследование, дает рекомендации и памятку по восстановлению.
Во время реабилитации необходимо:
Важно, чтобы пациент отнесся ко всем рекомендациям серьезно. Период реабилитации имеет важную роль в восстановлении организма после проведенной операции. Принимайте все лекарства в соответствии с назначениями врача, дополнительные препараты должны быть согласованы. Повторный осмотр у кардиолога необходимо пройти через 1 месяц, затем через 3, 6, 12.
Нашим пациентам мы предлагаем программу реабилитации в нашей клинике ФНКЦ ФМБА.
Стоимость проведения операции бимаммарного шунтирования
Кардиохирургия является одним из основных направлений деятельности ФНКЦ ФМБА. Каждый из врачей, ведущих прием, имеет опыт проведения кардиохирургических операций более 15 лет. Для каждого пациента разрабатывается индивидуальный план лечения.
В нашей клинике операция может проводиться бесплатно в рамках высокотехнологичной медицинской помощи ВМП, по страховым полюсам ДМС или платно.
Стоимость платной операции определяется объемом хирургического вмешательства, состоянием пациента при поступлении, сопутствующими заболеваниями и может варьироваться от 420 000 – 450 000 рублей. В эту сумму входит:
Записаться на прием к кардиохирургам ФНКЦ ФМБА России Вы можете в любое удобное для вас время, предварительно позвонив по телефону… или заполнив специальную форму записи на сайте.
Многолетний опыт наших кардиохирургов подтвержден большим количеством успешных операций. Кардиологическое отделение проводит уникальные операции различной сложности. Многопрофильность центра, выдающиеся хирурги и современное оснащение операционных позволяют проводить комплексное лечение пациента и одномоментные операции по разным направлениям.