мицетома легких что такое
Аспергиллома легкого ( Мицетома )
Аспергиллома лёгкого – это шаровидное образование, сформированное разрастающимся и переплетающимся мицелием плесневых грибов аспергилл, который заполняет бронхоэктазы и полости лёгочной паренхимы. Проявляется кашлем с кровохарканьем, незначительной одышкой, общей интоксикацией. Нередко патология протекает скрыто. Выявляется с помощью рентгенографии, КТ лёгких, лабораторных методов диагностики, патоморфологического исследования биопсийного и резецированного материала. Аспергиллома удаляется оперативным путём, после операции применяется консервативная антифунгальная терапия.
МКБ-10
Общие сведения
Аспергиллома (мицетома) лёгкого характеризуется сапрофитным неинвазивным внутриполостным ростом колонии микромицетов. В ряде случаев наличие грибного шара причиняет существенный вред здоровью носителя. У половины больных патология протекает бессимптомно и является случайной находкой при рентгеновском исследовании. 50-70% пациентов беспокоит кровохарканье, приблизительно у трети из них развиваются жизнеугрожающие лёгочные кровотечения. Чаще всего (в 40-90% случаев) аспергиллома формируется на фоне посттуберкулёзных изменений органов дыхания, реже – (1-15%) в интактной ткани лёгкого. Мужчины болеют чаще женщин. У детей такая форма аспергиллёза не встречается.
Причины
Аспергиллома развивается в результате жизнедеятельности плесневых грибов рода Aspergillus. Эти микромицеты распространены повсеместно. Они обитают в почве, играют определённую роль в порче некоторых продуктов питания, используются в пищевой и фармацевтической промышленности. Аспергиллы присутствуют в помещениях и во внешней среде и попадают в дыхательную систему аэрогенным путём. Они являются условно-патогенными возбудителями и вызывают заболевание при определённых обстоятельствах. Развитию патологического процесса способствует снижение функции иммунитета, возникающее при длительном лечении кортикостероидами, цитостатиками, лучевой терапии.
Патогенез
Мицетоме обычно свойственен внутриполостной рост без повреждения окружающих паренхиматозных тканей. Разрастание массы гриба может привести к полной обтурации бронха и гибели аспергилл из-за дефицита кислорода. При значительном снижении иммунитета активное размножение патогенов нередко провоцирует развитие инвазивного лёгочного аспергиллёза.
Морфологически аспергиллома лёгкого представляет собой крупное шаровидное или несколько вытянутое овальной формы образование, просвет которого неоднородно заполнен рыхлой крошащейся коричневой массой, представленной мицелием грибов и клеточным детритом.
Классификация
Встречаются одиночные и множественные аспергиллёзные мицетомы. Процесс может быть односторонним или распространяться на оба лёгких. В больших полостях и крупных бронхах могут локализоваться один или несколько грибных шаров. В литературе часто встречается разделение образований на простые и сложные, но современные медицинские руководства рекомендуют классифицировать патологию следующим образом:
Симптомы аспергилломы лёгкого
В течение длительного периода времени локализованная в лёгком аспергиллома протекает бессимптомно. Она выявляется случайно при профилактическом осмотре. По мере роста образования присоединяется упорный кашель с зеленоватой хлопьевидной мокротой и прожилками крови в ней. Нередко возникает лёгочное кровотечение. Симптомы общей интоксикации выражены слабо. Температура тела может эпизодически подниматься до субфебрильных значений, присутствуют умеренная слабость и незначительное постепенное снижение массы тела.
Вторичное инфицирование мицетомы бактериальной микрофлорой сопровождается фебрильной лихорадкой с ознобами, потливостью. Учащается кашель, мокрота приобретает грязно-бурый оттенок. Появляются усиливающиеся на вдохе боли в груди, одышка при небольшой физической нагрузке, нарастают признаки интоксикации. Аналогичная клиническая картина характерна для многих первичных лёгочных процессов. Симптомы аспергилломы часто сложно отличить от проявлений фоновых заболеваний.
Осложнения
Иногда (примерно в 10% случаев) аспергиллома регрессирует спонтанно. Однако выжидательная тактика ведения пациентов с данной патологией не применяется из-за высокого риска развития опасных осложнений. Стенка мицетомы хорошо кровоснабжается, и мицелий гриба в процессе роста повреждает сосуды.
У большинства больных с такого рода лёгочными образованиями со временем появляется кровохарканье. Массивное лёгочное кровотечение возникает приблизительно у одной трети пациентов и нередко приводит к летальному исходу. Другим грозным осложнением патологического процесса является прогрессирование аспергиллёза, развитие инвазивной формы болезни с высокой (до 90%) летальностью.
Диагностика
Аспергиллома обычно возникает на фоне другой персистирующей лёгочной патологии или её последствий. Диагностический поиск осуществляют пульмонологи совместно с инфекционистами. Иногда данную форму аспергиллёза сложно отдифференцировать от туберкуломы или новообразования лёгкого, и в диагностике принимают участие фтизиатры и онкологи. При сборе анамнеза учитывается профессиональная деятельность пациента и наличие хронических пульмонологических болезней. При осмотре и физикальном обследовании выявляются признаки фонового заболевания. Окончательный диагноз устанавливается на основании:
Лечение аспергилломы лёгкого
Из-за риска возникновения лёгочного кровотечения аспергиллома подлежит хирургическому удалению. Объём оперативного вмешательства зависит от размеров и количества образований, характера фонового процесса. Обычно вместе с мицетомой удаляется поражённая доля лёгкого. Односторонний процесс с наличием множественных аспергиллом, с выраженными клиническими проявлениями, рецидивирующим кровохарканьем является показанием для пульмонэктомии.
В последние годы всё чаще выполняются органосохраняющие краевые резекции лёгкого, сегментэктомии, лобэктомии. Проводятся щадящие видеоторакоскопические операции. В послеоперационном периоде назначаются фунгицидные препараты и иммуномодуляторы.
Прогноз и профилактика
Профилактические меры сводятся к регулярному рентгенологическому обследованию пациентов, страдающих хроническими заболеваниями дыхательной системы, и своевременному лечению фоновых процессов.
Микозы легких
Аспергиллёз
Основной метод выявления:

Прогноз. Без лечения инвазивный аспергиллёз практически всегда заканчивается летальным исходом (в течение 1-4 нед.). При проведении лечения летальность составляет 30-50% и зависит от основного заболевания (острый лейкоз и др.), а также от распространённости аспергиллеза или локализации заболевания (диссеминация, поражение ЦНС)
Хронический некротизирующий аспергиллёз лёгких — относительно редкое заболевание, составляющее примерно 5% всех случаев аспергиллёза лёгких. Возбудитель — A. fumigatus, реже — A. flavus, A. terreus и др. Факторы риска — СПИД, сахарный диабет, алкоголизм, длительное лечение стероидами.
Симптомы характерны, но не специфичны. Обычно развивается хронический продуктивный (с мокротой) кашель, нередко с умеренным кровохарканьем. Субфебрилитет. Общая слабость и снижение массы тела. Болезнь протекает «хронически» с периодическими обострениями и прогрессирующим нарушением функций лёгких вследствие развития фиброза. Осложнения: поражение плевры, рёбер, позвонков, лёгочное кровотечение, инвазивный аспергиллез лёгких (пневмония) с гематогенной диссеминацией, поражением головного мозга и внутренних органов.
Диагностика – см. инвазивный аспергиллез.
Лечение. Длительное применение противогрибковых препаратов. Показанием к хирургическому лечению служит высокий риск лёгочного кровотечения.
Аспергиллома (неинвазивный аспергиллез), или «грибной шар», представляет собой мицелий (грибницу) грибка Aspergillus, разрастающегося в полостях лёгких, образованных в результате туберкулёза, опухоли и других заболеваний. Аспергиллома может возникать в придаточных пазухах носа.
Возбудитель — Aspergillus fumigatus, реже A.flavus. Туберкулёз является причиной образования полости при аспергилломе в 40-70% случаев; деструктивная пневмония — в 10-20%; буллёзная эмфизема — в 10-20%; бронхоэктазы — в 5-10%; опухоли — в 3-7% случаев. Вероятность развития аспергилломы в каверне размером 2 см составляет 15-20%. Обычно возникает в возрасте от 40 до 70 лет, чаще у мужчин.
Изначально протекает бессимптомно, но по мере прогрессирования начинает беспокоить кашель, возникают кровохарканье, субфебрилитет. При вторичном бактериальном инфицировании поражённой грибами полости могут развиваться признаки острого воспаления. В большинстве случаев аспергиллома возникает в верхней доле правого лёгкого (50-75%), реже — в верхней доле левого лёгкого (20-30%). Приблизительно у 10% больных признаки аспергилломы проходят спонтанно, без лечения. У боль¬шинства больных в течение заболевания возникает эпизод кровохарканья, у 20% — лёгочное кровотечение. Осложнениями аспергилломы являются лёгочное кровотечение и инвазивный рост Aspergillus с развитием хронического некротизирующего аспергиллёза лёгких или специфического плеврита.
Диагностика – см. инвазивный аспергиллез.
Лечение проводят при развитии или высоком риске осложнений (повторное кровохарканье, лёгочное кровотечение и др.), при бессимптом¬ной аспергилломе показано наблюдение. Основным методом лечения является хирургическое удаление поражённого участка лёгкого.
Аллергический бронхолёгочный аспергиллёз характеризуется развитием реакции гиперчувствительности I типа при поражении дыхательных путей Aspergillus. Частота у больных бронхиальной астмой составляет 1-5%, у больных муковисцидозом — 5-14%.
Возбудители — Aspergillus fumigatus, A. clavatus, реже — другие Aspergillus.
Возникновению способствуют врождённая предрасположенность.
Инвазивного поражения тканей лёгких не наблюдается. Заболевание обычно протекает хронически с периодическими обострениями бронхообструктивного синдрома и/или возникновением эозинофильных инфиль¬тратов. Основными признаками обострения являются приступы удушья, повы¬шение температуры тела, боли в грудной клетке и кашель с мокротой, содержа¬щей коричневые включения и слизистые пробки. При длительном течении формиру¬ются бронхоэктазы и фиброз лёгких, приводящие к дыхательной недостаточности.
Гиалогифомикозы — группа заболеваний, вызываемых грибами Fusarium spp., Acremonium spp., Paecilomyces spp., Scedosporium spp., Scopulariopsis brevicaulis и Trichoderma longibrachiatum. Возбудители распространены повсеместно, часто встречаются в почве, на раз¬личных растениях.
Fusarium считают вторыми по частоте возбудителями инвазивных микозов лёгких после Aspergillus. Кроме пневмонии гиалогифомицеты у иммунокомпетентных пациентов вызывают локальные поражения, у иммуноскомпрометированных — фунгемию (грибок в крови) и диссеминированные инфекции, которые характеризуются очень высокой летальностью. Неблагоприятный прогноз связан как с выраженностью иммуносупрессии у больных, так и с низкой чувствительностью гиалогифомицетов к большинству применяемых антимикотиков.
Гиалогифомикозы лёгких наиболее часто развиваются у больных гемобластозами или реципиентов трансплантатов костного мозга, значительно реже — у больных с распространёнными глубокими ожогами. Инфицирование обычно происходит ингаляционным путём. Одним из возможных источников возбудителя являются поражённые ногти при онихомикозе. Возбудители могут поражать артерии с последующим развитием тромбозов, инфарктов и гематогенной диссеминацией. Заболевание обычно начинается как пневмония или синусит, при прогрессировании развивается гематогенная диссеминация с поражением кожи, внутренних органов, костей и головного мозга. Клиническая картина заболевания определяется локализацией процесса; общим признаком является рефрактерная к антибиотикам лихорадка. У 55-70% больных развивается характерное поражение кожи и подкожной клетчатки: болезненные эритематозные папулы или подкожные узелки с последующим образованием очага некроза в центре.
Диагностика: см. инвазивный аспергиллез.
Лечение.
Возбудители гиалогифомикозов характеризуются низкой чувствительностью и даже резистентностью к антимикотикам
Мицетома легких что такое
Проблемы медицинской микологии- 2000 г.-Т.2,№4.-С.13-20.
В.С. Митрофанов, Р.М. Чернопятова
НИИ медицинской микологии им. П.Н.Кашкина Санкт-Петербургской медицинской академии последипломного образования, Россия.
В статье представлен обзор литературы и собственный опыт ведения 82 больных с аспергиллемами легких. Аспергиллема легких обычно отмечалась у мужчин в возрасте от 40 до 60 лет с преобладанием локализации в верхних долях (93%) и преимущественно в правой верхней доле (66%). Aspergillus fumigatus были выделены у 35%, а IgG к Aspergillus fumigatus у 71% больных. Эффективность консервативной антифунгальной терапии отмечена у 56%. В настоящее время итраконазол является препаратом выбора для лечения больных с аспергиллемами легких
Ключевые слова: Aspergillus, аспергиллема, аспергиллез, мицетома.
PULMONARY ASPERGILLOMAS
V.S. Mitrofanov, R.M. Chernopyatova
Review of literature and own experience of management of pulmonary aspergilloma in 82 patients is reported. Pulmonary aspergilloma usually occur in males on 40-60 year old. Localisation in upper right lobe is prevalence (66%). Aspergillus fumigatus was isolated in 35% and Aspergillus antibody in 71%. Many cases did not respond to antifungal therapy. Itraconazole is the best treatment available at the moment for patients with pulmonary aspergilloma, but more effective and appropriate therapeutic regimens are needed.
Key words: Aspergillus, aspergilloma, bronchopulmonary aspergillosis, mycetoma.
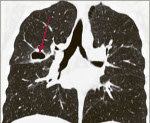
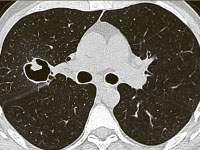
Аспергиллема легких представляет собой шарообразный конгломерат(“fungus ball”), состоящий из мицелия гриба и клеточного детрита, находящийся в хронической легочной полости. Рентгенологическая картина аспергиллемы чрезвычайно характерна и представляет собой округлую массу внутри легочной полости с прослойкой воздуха, напоминающую мениск или венчик («halo sigh»- симптом венчика или нимба) (рис.1). Иногда такая тень может смещаться при изменении положения тела (“симптом погремушки”). Полость может быть как круглой, так и овальной, удлиненной или неправильной формы. Иногда видно толстую стенку полости, утолщенную плевру, в некоторых случаях – плотные кальцификаты.
Наиболее общим предрасполагающим фактором развития аспергиллемы является наличие предшествующей легочной полости. Аспергиллемы находят в полостях, связанных с широким спектром легочных заболеваний, включая туберкулез, гистоплазмоз, саркоидоз, бронхиальные кисты, асбестоз, анкилозирующий спондиллит, бронхоэктазы, а также злокачественные опухоли (Hanagiri K., 1993)[9]. В одном наблюдении отмечен рост грибов в рубцующейся полости паренхимы и сегментарного бронха дистальнее обтурирующей бронх карциномы. В другом случае наблюдали колонизацию грибами внутренней поверхности периферической распадающейся опухоли (Smith F.B. et al., 1991)[10]. Эти же авторы описали еще 8 подобных случаев колонизации грибами рода Aspergillus опухолевых полостей. В отличие от посттуберкулезных полостей у таких больных не наблюдали типичной смещаемости грибного комка, преципитирующие антитела не были выделены. В этой группе больных не отмечалось также массивных кровохарканий. У. Хенрикс (1992)[11] описал случай аспергиллемы, образовавшейся в полости, возникшей вследствие анкилозирующего спондиллита (туберкулез тоже не был исключен), когда аспергиллема верхней доли левого легкого с эмпиемой и бронхоплевральной фистулой сдавила спинной мозг, что привело к нижнему парезу. Проведенное лечение (дренаж, амфотерицин В (Амф-В)) дало положительную динамику при длительном наблюдении. В наблюдении [12] по исследованию удаленных аспергиллем среди предлежащих полостей преобладали бронхоэктазы. Описано формирование аспергиллемы непосредственно в просвете бронха [13].
Механизмы кровохарканья при аспергиллемах полностью не вполне ясны. Возможны следующие причины (Severo L.S. et al., 1990)[1]: изъязвление эпителия, повреждение капилляров и мелких сосудов, протеолитического действия ферментов грибов. Не исключен иммунный механизм – реакция Артюса – повреждение иммунными комплексами. Определение уровня преципитирующих антител, гистопатологические исследования, эффект от кортикостероидной терапии подтверждают эту версию (Devies D et al., 1972)[15]. Возможно, имеет значение и ряд других факторов, таких как механическое трение аспергиллемы о грануляции, действие экзотоксина с гемолитическими свойствами и антикоагулянтным фактором, выделяемых грибами.
Степень кровопотери при аспергиллеме прямо пропорциональна степени васкуляризации грануляционной ткани. Кровотечение из верхних долей отмечалось чаще, так как там выше артериальное давление (Remy J., et al., 1977)[16]. Гистопатологическое исследование выявило значительные сосудистые изменения, новые капилляры, тромбы, периартериит с мононуклеарной инфильтрацией. Дж. Сайтон[17] провел гистологическое исследование резецированных аспергиллем. Отличительными особенностями у больных с массивным кровохарканьем была выраженная капиллярная пролиферация стенок полости аспергиллемы и большое количество грануляций, которые и являлись источником кровотечений. Кроме кровохарканья у больных с аспергиллемой могут отмечаться кашель и потеря веса. Повышение температуры бывает редко и только при присоединении бактериальной инфекции.
Если вентиляция полости прекращается и воздух адсорбируется, то аспергиллема может на рентгенограмме выглядеть как бугристый узел, напоминающий опухоль (Rzepecki W. et al., 1978)[19]. В таких случах диагностика затруднена, поскольку специфические антитела обычно не определяются. Диагноз можно установить только биопсией. Гистопатологически – это мертвый грибной комок.
Некоторые исследователи (Pimentel J.C., 1966)[20] выделяли следующие стадии развития аспергиллемы: начальная стадия; абортивная форма; полностью развитой грибной шар; грибной шар, содержащий мертвые грибы; кальцинированный грибной шар; остаточная (резидуальная) стадия.
В дигностике аспергиллемы важное значение придается серологическому исследованию. Частота выявления преципитирующих антител у больных с аспергиллемами легких по разным данным существенно различается, но, в целом, в этой группе остается достаточно высокой – от 75 до 92% [24] (BTTA)[24]. Антитела к A.fumigatus могут обнаруживаться еще перед тем, как аспергиллема становится рентгенологически распознаваемой (Voisin C. et al., 1964)[25]. Иногда повышение серологической реактивности отмечается в ходе формирования аспергиллемы (North M.L. et al., 1972)[26]. При фиброзно-кавернозном туберкулезе в течение 3 лет аспергиллема развивалась в 15% случаев у больных с преципитирующими антителами к A.fumigatus, а в 7% без преципитинов (BTTA, 1970)[9]. Более того, у больных с установленной аспергиллемой количество преципитирующих антител часто падает (BTTA, 1970)[9]. Это связывают с тем, что большинство тесных контактов между грибами и легочной тканью происходит на ранней стадии развития аспергиллемы. Учитывая большое число больных с обнаруживаемыми преципитирующими антителами, у которых аспергиллема не развилась, предполагается существование спонтанного разрешения от аспергиллеза (ВТТА, 1970)[9]. Больные, у которых аспергиллемы были резецированы, становятся преципитиннегативными за 1-2 года, но в некоторых случаях преципитирующие антитела определяют в течение более долгого периода (Halweg H., et al., 1968; Longbottom J.L. et al., 1964; North M.L. et al., 1972)[27,28]. Дж.Пепис [29] подчеркнул тот факт, что большинство больных с аспергиллемами не являются атопиками. БТТА (1968, 1970)[26,9] также сообщила, что аспергиллемы у атопиков с посттуберкулезными полостями встречаются реже, чем у неатопиков. Некоторые авторы (Van Rens M.T. et al., 1998)[30] считают, что изменение концентрации IgA A.fumigatus. может быть более информативным, чем IgG A.fumigatus, т.к. это дает информацию о степени активности микотического процесса.
Наиболее старым методом лечения аспергиллем является назначение йодистого калия. Описан хороший терапевтический эффект от перорального приема 24-30 г йодистого калия у 2 больных с аспергиллемой (Utz J.P. et al., 1959)[32]. Ramirez R.J.(1964)[33] описал успешную терапию 2 больных повторными эндобронхиальными введениями Амф-В и 2% раствора йодистого калия в течение 29 дней и 3 мес., соответственно. Результаты были представлены как больший эффект йодной терапии в лечении аспергиллемы по сравнению с Амф-В. Однако электролитные нарушения вследствие получения больших доз йодидов ограничивают применение этого вида терапии.
ОБЪЕКТЫ, МАТЕРИАЛЫ И МЕТОДЫ
Мы наблюдали 82 больного с аспергиллемами, которые были распределены на 3 группы:
Результаты обследования больных с одной аспергиллемой.
Таблица 1
РАСПРЕДЕЛЕНИЕ БОЛЬНЫХ С АСПЕРГИЛЛЕМАМИ по возрасту (n-73)
| Возрастная группа | Количество больных | Частота |
| от 15 до 20 лет | 3 | 0,04 |
| от21 до 30 лет | 5 | 0,07 |
| от 31 до 40 лет | 11 | 0,15 |
| от 41 до 50 лет | 17 | 0,23 |
| от 51 до 60 лет | 25 | 0,34 |
| от 61 до 70 лет | 11 | 0,15 |
| старше 70 лет | 1 | 0,02 |
Таким образом, среди больных преобладала группа больных от 40 до 60 лет.
Частота встречаемости аспергиллем по локализации представлена в таблице 2.
Таблица 2
Частота встречаемости аспергиллем по локализации (n-73)
| Локализация | Вся группа (n-73) | Мужчины (n-46) | Женщины (n-27) | |||
| абс. | частота | абс. | частота | Абс. | частота | |
| Верхняя доля правого легкого | 48 | 0,66 | 30 | 0,65 | 18 | 0,66 |
| Средняя доля правого легкого | 0 | 0 | 0 | 0 | 0 | 0 |
| Нижняя доля правого легкого | 2 | 0,03 | 1 | 0,02 | 1 | 0,04 |
| Верхняя доля левого легкого | 20 | 0,27 | 14 | 0,31 | 6 | 0,22 |
| Нижняя доля левого легкого | 3 | 0,04 | 1 | 0,02 | 2 | 0,08 |
Как видно из таблицы, в 93% были поражены верхние доли легких, преимущественно справа(66%), и не выявлено различий в локализации в зависимости от пола.
Чаще всего формирование аспергиллем проходило на фоне образования полостей в ходе патологического процесса, расцениваемого как туберкулез легких. Хотя туберкулостатическую терапию получали на этапах лечения 38 (52%) больных, по данным анамнеза микобактерии туберкулеза были обнаружены только у 6 (8%).
Мицетома
Что провоцирует / Причины Мицетомы:
Патогенез (что происходит?) во время Мицетомы:
Мицетома возникает после проникновения в рану или ссадину почвы или прочего инфицированного субстрата (обычно разлагающиеся растительные остатки).
Характерны локальные поражения с отёками и множественные абсцессы со свищами.
Для ингаляционных поражений характерны поражения респираторного тракта.
Наиболее часты поражения стоп, возможно инфицирование ран любой части тела.
Иногда наблюдают вторичные поражения костей и бактериальные суперинфекции, часто заканчивающиеся летально.
Симптомы Мицетомы:
Мицетому наиболее часто встречают у мужчин в возрасте от 20 до 40 лет. Однако следует помнить, что в эндемических регионах заболевание встречается и у детей и у пожилых людей. Соотношение мужчин к женщинам составляет 5:1 (по другим данным 3,7:1). Часто ее обнаруживают у фермеров и других работников сельскохозяйственных регионов, у бедуинов и кочевников, которые часто повреждают кожу колючками и занозами. Наиболее частые места инфекции – стопы, обычно тыл стопы (79%). По непонятной причине чаще поражается левая стопа. Безболезненные массивные опухолевидные уплотнения стопы «изрешечены» свищевыми ходями. Обычно жалобы редки, а температурная реакция возникает в случаях присоединения вторичной бактериальной инфекции. Случаи с вовлечением не стоп возникают вследствие работы с землей, сиденья и лежания на ней и включает другие части ног, торс, все части рук, голову, шею и ягодицы. Когда вовлекается волосистая часть головы, инфекция начинается обычно на задней части шеи ли и на лбу.
Ранние проявления – маленькие безболезненные папулы и узлы на подошве или тыле стопы, прогрессирующие в размере. Процесс быстрее развивается при актиномицетомах, чем при эумицетомах. Кожные проявления в виде отека, нарыва и формирования свищей. Когда процесс распространяется, подобные очаги наблюдают и в соседних частях. Старые свищевые ходы постепенно заживают и закрываются, но в других местах открываются новые. Таким образом, старые длительно протекающие мицетомы характеризуются множественными зажившими рубцами и свищами. После многих месяцев и лет течения возникает деструкция глубоких тканей, включая кости, что представлено как генерализованный отек, который, однако, в большинстве случаев остается безболезненным, исключая примерно 15% больных, обращающихся из-за болевого синдрома.
В костях через надкостницу масса зерен постепенно может переходить в костную ткань и костный мозг, и иногда в таких случается спонтанный патологический перелом. Рентгенологическое исследование определяет множественные остеомиелитические поражения, которое можно описать как полости и периостальные образования новой костной ткани. Также иногда наблюдают остеопороз, вызываемый давлением окружающих отечных тканей и атрофию. Вследствие хронического периостального фиброза суставы иногда тугоподвижны. При мицетомах черепа наблюдали диффузное истончение костей, вызванное давлением кожных образований и иногда трабекулы, в некоторых местах, хотя и очень редко, могут быть и небольшие области остеолиза.
Диагностика Мицетомы:
В типичных случаях предполагать наличие мицетомы позволяет следующая триада симптомов:
1. Плотные отеки.
2. Множественные свищевые ходы с гноем, содержащим зерна (друзы).
3. Типичная локализация на стопе.
Характерные зерна, выделяющиеся из свищей, имеют диаметр 0,2-3,0 мм и могут быть черные, белые, желтые, розовые и красные – в зависимости от возбудителя. Например, зерна видов Actinomyces, Nocardia, а также P. boydii – белые или желтоватые, тогда как Madurella образует черные зерна. Зерна бывает трудно рассмотреть прямо на стекле и требуется их фиксация в парафине и рассечение во многих местах. Окраска гематоксилином-эозином адекватно определяет зерна и хорошо подходит для диагностики. Окраска по Граму хорошо обнаруживает ветвящийся мицелий в актиномикотических друзах, а окраска по Гомори-Грокотт и Шифф-реакция определяет более широкий мицелий при эумицетомах. Образцы часто различаются по цвету, размерам, плотности и содержанию гематоксилина в зернах.
Обычно готовят две чашки: одна помещается при 37°С, а другая при 26°С. Характерные колонии должны развиваться в течение 10 дней.
Бактериальные колонии обычно гранулярные или как головки. В то же время грибковые колонии или бархатистые или пушистые. Дальнейшую идентификацию проводят при микроскопии грибов в лактофеноле синем и бактерий в окраске по Граму и Цилю-Нильсену. Серологическая диагностика доступна только в специализированных центрах.
Дифференциальная диагностика.
В эндемических районах безболезненные типичные подкожные уплотнения должны рассматриваться как вероятная мицетома с последующим исследованием даже при отсутствии свищей. В случаях, когда мицетома вовлекает кости, ее могут спутать с хроническим бактериальным остеомиелитом. Ботриомикоз – хроническая бактериальная инфекция, проявляющаяся как плотные фиброзные подкожные образования со свищами, и тоже напоминает мицетому, поскольку даже зерна обнаруживают в виде гноя в тканевых образцах. Ботриомикоз встречается более часто, чем мицетома, и при нем иногда в процесс вовлекаются и внутренние органы. Этиологическим агентом ботриомикоза являются различные грам-положительные кокки (стафилококки, стрептококки) и грам-отрицательные бактерии (E. coli, Pseudomonas spp., Proteus sp.). При отсутствии свищей мицетома должна быть дифференцирована от доброкачественных и злокачественных опухолей, холодных абсцессов или от гранулем, возникающих в области уколов.
Лечение Мицетомы:
Нужна образовательная программа, чтобы были обращения к врачу как можно раньше. Хирургические лечение, которое все еще предпочитают некоторые врачи, обычно ведет к немедленному рецидиву или искаженным результатам относительно безопасности жизни. Мицетома во всех ее стадиях может поддаваться только консервативной терапии или в комбинации с локальным хирургическим вмешательством. В хирургических вмешательствах проводят только операции по уменьшению объема, а ампутации и дизартикуляции должны быть исключены. Успех терапии зависит не только от разницы между актиномицетомами и эумицетомами, но и также от видов возбудителя.
Во всех случаях актиномицетомы используют комбинации двух препаратов. Одни из них всегда стрептомицина сульфат в дозе 14 мг/кг ежедневно в течение одного месяца и через день в дальнейшем. У больных с мицетомой, вызванной A. madurae, применяют дапсон перорально в дозе 1,5 мг/кг утром и вечером. При мицетомах, обусловленных S. somaliensis тоже проводят лечение сначала дапсоном, но при отсутствии результата после 1 месяца меняют на ко-тримоксазол (бисептол) в таблетках 23 мг/кг/день за два приема. Мицетомы, обусловленные A. pelletierii лучше отвечает на стрептомицин и ко-тримоксазол, то же относится к N. brasiliensis. Тем не менее, некоторые мицетомы, вызываемые Nocardia, в Америке лечат ко-тримоксазолом и дапсоном. Амикацин является препаратом второй линии, что связано с имеющимися побочными эффектами. Лечение состоит в введении 15 мг/кг/день за два приема – 3 недели и бисептол 35 мг/кг/день – 5 недель. Цикл повторяют дважды, и редко когда требуется проведение третьего курса. Эумицетома, вызванная M. mycetomatis часто отвечают на кетоконазол 200 мг 2 раза в день и оперативные местные очистки. Имеются данные об успешном применении итраконазола 200 мг 2 раза в день. Редкие случаи мицетом, вызванные Acremonium fasciforme, Aspergillus flavus или Fusarium хорошо отвечают на итраконазол в дозе 200 мг 2 раза в день. Внутривенное введение липосомального амфотерицина В использовали при мицетомах, обусловленных M. grisea и Fusarium spp. В общей дозе 3,5 г и c максимальной дневной дозой 3 мг/кг. В описанном случае была получена только временная ремиссия.
Во всех случаях медикаментозной терапии лечение продолжали не менее 10 мес. Хотя побочные эффекты и редки, больным в зависимости от выбора лекарственного препарата надо регулярно делать общие клинические анализы крови, мочи, определять биохимические показатели функции печени.
Течение и прогноз
Определяются локализацией и распространённостью процесса. Течение хроническое, длится 10–20 лет.
Профилактика Мицетомы:
Ношение обуви, надёжно защищающей стопы от мелких травм. Своевременная обработка мелких травм 5% спиртовым р-ром йода или другими дезинфицирующими препаратами.