маммарный эпителий что такое
УЗИ Молочных желёз
Нормальная анатомия молочной железы женщины
Молочная железа состоит из стромы и паренхимы. Паренхиматозный компонент молочной железы представлен протоками а ацинусами молочных желез. Стромальный компонент является поддержкой молочной железы, т.е. ее соединительной тканью, которая связывает собственно паренхиму молочной железы с жировой тканью. Количество и распространенность структурных компонентов молочной железы строго индивидуально, зависит от возраста женщины и ее гормонального статуса.
Паренхиматозный компонент молочной железы состоит из 15-25 долей, которые имеют собственные протоки (млечные хода), впадающие в общее пространство под соском. Такое пространство называется «млечный синус». Каждый млечный проток последовательно разделяется на сегментарный, субсегментарный и терминальный. Терминальные протоки впадают в ацинус молочной железы.
Ткань молочной железы имеет три уровня. Первый, самый поверхностный, подкожный слой, состоит из жира, упорядоченного в дольки, ограниченного фиброзными перегородками связками Купера. Связки Купера соедияют поверхностный слой со средним. Средний слой собственно молочная железа, маммарный слой представлен паринхиматозным компонентом. Самый глубокий, ретромаммарный слой, производное жировых долек, спереди ограничен глубокой маммарной фасцией, позади грудной фасцией.
Особенности молочной железы, связанные с менструальным циклом
Грудь гормонально-чувствительный орган репродуктивный системы женщины. При нормальном овуляторном менструальном цикле изменения, происходящие в молочной железе, состоят в следующем. В первую, фолликулярную фазу цикла (7-14 дни) происходят минимальные структутрные изменения. Протоки желез переживают фазу пролиферации развития желез, альвеолы закрыты, клеточная строма плотная. В лютеиновую фазу цикла (16-20 дни) пролиферация желез заканчивается, происходит расширение желез, вызванное отеком и гиперемией альвеол. В норме при УЗИ молочной железы циклические изменения заметны слабо.
Особенности молочной железы, связанные с беременностью и кормлением грудью
При гормональных изменениях, связанных с беременностью и лактацией, происходит бурное развитие паренхимы, а именно протоков и ацинусов молочной железы. За счет этого грудь увеличивается в размерах, часто становится более чувствительной. Это сопровождается регрессом междольковой стромы, жировые дольки подкожной и ретромаммарной зоны уменьшаются. Только во время кормления грудью происходит полный цикл развития всех структур молочной железы, что имеет крайнюю важность в профилактике рака груди. Но в это время молочная железа особенно уязвима к внешним факторам. Поэтому, во время кормления грудью, особенно на этапах становления лактации, очень важно минимальное внешнее воздействие. Сцеживание должно по возможности проводиться самой кормящей мамой с помощью молокоотсоса. Расщеживание «чужими руками» с «крокодильими слезами» кормящей оказывает глубокую травматизацию груди, сводит на нет ценность грудного вскармливания в профилактике рака молочной железы, и даже наоборот, повышает риск развития рака груди в перспективе.
Особенности строения молочной железы в менопаузе
После прекращения циклических изменений в репродуктивной системе и при прогрессирующей гормональной депресси, паренхиматозный компонент молочной железы постепенно атрофируется, жировая ткань замещает железистую, грудь теряет свою эластичность и форму.
УЗИ молочных желез в норме
Ненормальная картина при УЗИ молочных желез наблюдается при наличии доброкачественных и злокачественных образований молочной железы.
Доброкачественные образования при УЗИ молочных желез
Доброкачественные образования молочной железы подразделются на кистозные и солидные.
Кисты молочночной железы бывают:
Часто кисты являются компонентом фиброзно-кистозной мастопатии (дисплазии) молочных желез. Фиброзно-кистозная мастопатия наиболее выявляемое состояние при УЗИ молочных желез у женщин репродуктивного возраста. Поводом для обращения на УЗИ молочных желез чаще всего является болевой синдром. При мастопатии характерным признаком УЗИ молочных желез является уплотнение соединительной ткани, умеренное расширение протоков молочных желез, наличие мелких кист. Эти проявления у каждой женщины абсолютно индивидуальны.
Солидные доброкачественные образования при УЗИ молочных желез:
Злокачественные образования молочных желез (рак молочной железы на УЗИ)
Когда делать УЗИ молочных желез
УЗИ молочных желез рекомендуется выполнять, придерживаясь определенных дней менструального цикла, если женщина не применяет гормональные контрацептивы и не находится в периоде менопаузы.
Дни цикла для УЗИ молочных желез с 8 по 14 являются наиболее предпочтительными. Если женщина уже не имеет менструаций, либо она применяет гормональную контрацепцию любого вида день цикла для проведения УЗИ молочных желез не имеет значения.
Симптомы, при которых необходимо провести УЗИ молочных желез:
Подготовка к УЗИ молочных желез
Специальнаяподготовка не требуется. Профилактический осмотр молочных желез проводят в первую фазу цикла. При обнаружении тревожных симптомов, перечисленных выше, УЗИ молочных желез проводится в ближайшее время.
УЗИ молочных желез рекомендуется делать всем без исключения женщинам 1 раз в год в качестве профилактического скрининга. Узи молочных желез абсолютно безопастный и информативный вид диагностики состояния молочной железы и исключения риска рака молочной железы. Возрастные рамки применения именно УЗИ молочной железы для исключения рака молочной железы перестали быть ограничены 35 годами женщины с появлением высокоразрешающей аппаратуры с эффектом эластографии и чувствительного дуплексного сканирования сосудов. Эластография позволяет проводить дифференциальную диагностику образований по их плотности и смещаемости у женщин любого возраста. В нашей клинике установлен современный ультразвуковой сканнер с эластографией, позволяющий провести УЗИ диагностику молочных желез максимально информативно и качественно.
ООО «Медицинский центр «Здоровье» © 2016 – 2021
Патология полости матки

Рисунок 1. Нормальная анатомия женских половых органов
Данный раздел необходимо начать с определения понятия «полость матки». Полость матки – это полость, ограниченная со всех сторон эндометрием (внутренней оболочкой матки).
Эндометрий в течение менструального цикла подвергается циклическим изменениям. В норме, в первый день менструации верхний слой эндометрия отслаивается, что сопровождается менструальным кровотечением. Далее менструация прекращается, и эндометрий начинает пролиферировать (то есть разрастаться).
После овуляции, начинается следующая фаза цикла, во время которой эндометрий как бы «набухает» и его толщина увеличивается. Таким образом, организм женщины как бы готовится к возможной беременности.
Если оплодотворение происходит, то «пышный» эндометрий полностью готов к имплантации (прикреплению) оплодотворенной яйцеклетки, и созданы все условия для развития беременности.
Если оплодотворение не происходит, то под воздействием определенных гормонов, эндометрий, который «вырос» в течение цикла, вновь отслаивается, то есть начинается менструация.
Патология полости матки
Исходя из вышеперечисленной информации, патология полости матки может быть условно подразделена на несколько подгрупп:
Основные виды патологии полости матки представлены на Рисунке 2.

Рисунок 2. Основные виды патологии полости матки
Гиперплазия эндометрия
Рассмотрим одну из самых распространенных патологий полости матки – гиперплазию эндометрия.
Гиперплазия эндометрия – процесс, характеризующийся неадекватной и неинвазивной пролиферацией (разрастанием) желез эндометрия с различным качеством предлежащей стромы. В последнее время большое значение в развитии данного процесса придается неадекватному избыточному росту сосудов, т.е. избыточному ангиогенезу. В будущем, при создании препаратов, которые смогут блокировать эти процессы, т.е. обладать антиангиогенными свойствами, гиперплазия эндометрия и лечение будет весьма легкой задачей для врача.
Классификация гиперплазии эндометрия
Эндометрий в норме состоит из железы и стромы (основы). В зависимости о того, какая ткань разрастается, выделяют следующие основные виды гиперплазии эндометрия:
Атипическая гиперплазия эндометрия может быть обнаружена как в гиперплазированном эндометрии, так и в атрофичном, и в полипах. Этот тип гиперплазии эндометрия характеризуется высокой частотой ее перехода в рак эндометрия. Атипическая гиперплазия характеризуется структурной перестройкой желез и более интенсивной пролиферацией по сравнению с другими видами гиперплазии эндометрия.
Причины гиперплазии эндометрия
Что же является основными причинами развития гиперплазии эндометрия? В настоящее время основными причинами, вызывающими гиперплазию, считаются:
Однако до сих пор остается непонятным, почему эта патология развивается у одних женщин и не развивается у других при прочих равных условиях. Достаточно часто, железистая гиперплазия эндометрия встречается у пациенток с хронической ановуляцией (например, при поликистозных яичниках). К сожалению, при проведении стимуляции овуляции и воздействии гормональных препаратов на эндометрий, формирование железистой гиперплазии также диагностируется также довольно-таки часто.
Согласно последним данным, существует генетическая предрасположенность у некоторых женщин к патологическому образованию новых сосудов в тканях, в частности, в слизистой полости матки (нарушение ангионенеза), а также к нарушению запрограммированной гибели клеток в организме, что происходит в норме. Эти генетические факторы сейчас считаются основными патологическими звеньями развития многих гинекологических заболеваний, в том числе и гиперплазии эндометрия.
Гиперплазия эндометрия подразделяется на несколько основных видов:
Атипическая гиперплазия эндометрия всегда вызывает особую настороженность, поскольку считается основой для развития злокачественных изменений эндометрия. Такие процессы могут длительно персистировать, но, к сожалению, время перехода их в злокачественную форму установить невозможно.
По данным литературы риск развития злокачественных процессов при наличии атипической гиперплазии (по классификации ВОЗ) колеблется от 15 до 40%, что связано с широкой вариабельностью дифференциально-диагностических критериев.
Диагноз «Гиперплазия эндометрия», предварительно установленный на основании клинических данных и проведения УЗИ, требует проведения гистероскопии и раздельного диагностического выскабливания с последующим гистологическим исследованием для уточнения формы патологии и выбора правильной тактики дальнейшего лечения. В ряде случаев гистероскопия является не только методом диагностики, но и методом лечения.
Лечение гиперплазии эндометрия начинается с хирургического удаления эндометрия с последующим гистологическим исследованием. После того, как установлен точный диагноз, возможно определить дальнейшую тактику ведения. Она определяется, как гистологическим типом патологии, так и рядом других факторов: заинтересованность в беременности, возраст, наличие сопутствующих заболевания и многими другими.
Таким образом, основным методом диагностики и лечения гиперплазии эндометрия является гистероскопия. Только после установления диагноза есть возможность выбирать дальнейшую тактику ведения.
Полип эндометрия
Полип эндометрия – это отдельный вырост слизистой полости матки. Полипы эндометрия бывают железистыми, фиброзными и смешанными, в зависимости от причины, которой они вызваны. Универсальным методом диагностики и лечения полипов эндометрия является гистероскопия (гистерорезектоскопия).
Внутриматочные синехии
Внутриматочные синехии – это спайки в полости матки, которые очень часто мешают имплантации оплодотворенной яйцеклетки, что приводит к бесплодию. Причинами внутриматочных синехий могут быть воспалительные заболевания органов малого таза, так и внутриматочные вмешательства (аборты, выскабливания по поводу замершей беременности, оперативные вмешательства на матке).
Наличие внутриматочных синехий безопасно для жизни, и может проявлять себя скудными менструациями или их отсутствием. Однако, при возникновении вопросов беременности, внутриматочные сращения могут быть серьезной проблемой, особенно при распространенных формах и выраженном повреждении матки./p>
Субмукозная миома матки
Субмукозная миома матки также нарушает анатомию полости матки и «выполняет» роль спирали, также способствуя развитию бесплодия.
Диагностика рака молочной железы
Диагностика рака молочной железы состоит из двух этапов:
К первичной диагностике относятся самообследование пациенток и индивидуальный осмотр врачами различных специальностей.
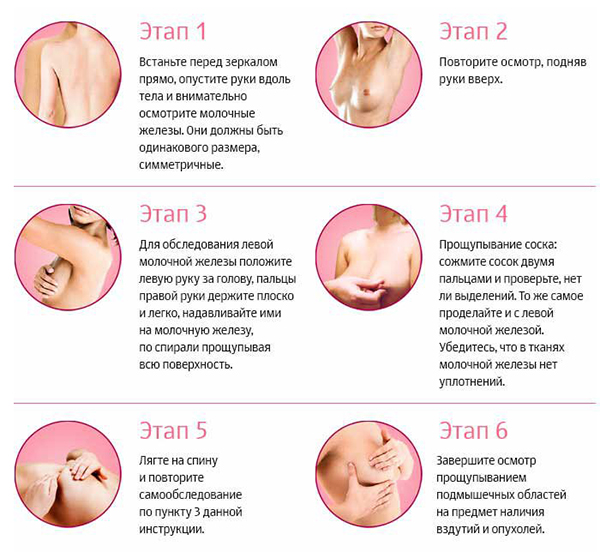
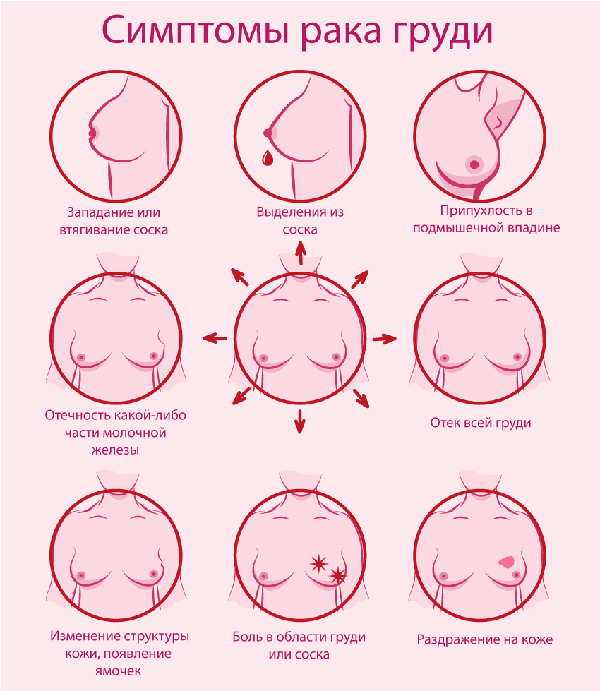
При самообследовании и осмотре следует обращать внимание на симметричность, размеры и форму молочных желез, уровень стояния сосков, деформации молочной железы, состояние кожи, соска и ареолы молочной железы. Наличие втяжения соска, его деформации, мацерация (набухание) или эрозия соска и ареолы (при раке Педжета), кровянистые выделения из соска, наличие деформации молочной железы, втяжения кожи на различных участках молочной железы (симптом «умбиликации»), частичный или тотальный отек кожи (симптом «лимонной» или «апельсинной корки»), уплотнение ткани молочной железы (инфильтрация) должны сразу же насторожить саму пациентку или врача на предмет наличия злокачественной опухоли молочной железы. Осмотр следует проводить при опущенных руках, затем при отведенных руках и руках, закинутых за голову.
Вслед за осмотром производится пальпация, причем следует одинаково тщательно прощупывать обе молочные железы, а не только железу с выявленными при осмотре изменениями, так как весьма нередки случаи двухстороннего поражения молочных желез раком. Вначале ощупывают молочные железы в положении стоя. Изучают состояние сосков и ареол, утолщение или уплотнение, наличие или отсутствие выделений из сосков, их характер. Особенное внимание следует обратить на кровянистые выделения из соска, которые являются патогномоничным симптомом для внутрипротоковой папилломы и рака молочной железы.
После исследования в вертикальном положении больную следует уложить на кушетку и повторить осмотр в положении на спине и на боку в той же последовательности. Уменьшение или исчезновение уплотнения в молочной железе свидетельствуют о его доброкачественной природе (симптом Кенига). Смещение опухоли вслед за соском при потягивании за последний говорит о злокачественной природе опухоли (симптом Прибрама).
После тщательного исследования молочных желез производятся осмотр и пальпация регионарных зон (подмышечных, надключичных и подключичных областей) с обеих сторон с целью выявления возможно существующих метастазов в лимфатические узлы.
В первичной диагностике рака молочной железы следует помнить о нескольких его клинических формах:
Наиболее часто встречается узловая форма опухоли, которая может быть уницентрической (наличие одного узла в молочной железе) и мультицентрической (наличие двух и более узлов). Для этой формы характерны наличие четко определяемого узла (узлов) в молочной железе, как правило, безболезненного, плотная консистенция опухоли, ограниченная подвижность или неподвижность опухоли в молочной железе, нечеткие контуры опухоли, патологическая морщинистость или втяжение кожи над опухолью, определяемые при сдвигании кожи над узлом.
Диффузный рак объединяет отечно-инфильтративную, панцирную, рожеподобную и маститоподобную формы. Эти формы характеризуются быстрым развитием процесса как в самой молочной железе, так и в окружающих тканях, обширным лимфогенным и гематогенным метастазированием, чрезвычайной злокачественностью, крайне плохим прогнозом. Из всех диффузных форм наиболее торпидно протекает панцирный рак.
Отечно-инфильтративный рак встречается чаще в молодом возрасте, нередко при беременности и лактации. Характеризуется диффузным уплотнением части, а иногда и всей ткани молочной железы. Кожа молочной железы, сосок и ареола пастозны и отечны, выражены гиперемия и симптом «лимонной корки». Пальпируется инфильтрат без четких контуров, занимающий большую часть или всю молочную железу. Отек обусловливается блокадой лимфатических путей самой молочной железы метастатическими эмболами или их сдавлением опухолевым инфильтратом. Отечно-инфильтративный рак следует дифференцировать от узловой формы рака молочной железы, сопровождающейся значительным вторичным лимфостазом, обусловленным метастазами в регионарных зонах.
Панцирный рак характеризуется опухолевой инфильтрацией как самой ткани молочной железы, так и покрывающей ее кожи. Иногда процесс выходит за пределы молочной железы и распространяется на грудную стенку, противоположную молочную железу. Кожа становится плотной, плохо смещаемой, может быть пигментирована. Характерны множественные внутрикожные опухолевые узлы, некоторые из них могут изъязвляться и покрываться корочками. Молочная железа сморщивается, подтягивается кверху, уменьшается в размерах.
Рожеподобный рак сопровождается выраженной гиперемией кожи с неровными, языкообразными краями, которые могут распространяться на кожу грудной стенки. Кожа железы покрыта красными пятнами, что обусловлено распространением опухолевых клеток по капиллярам и лимфатическим сосудам (карциноматозный лимфангит). Чаще заболевание протекает остро, с высокой температурой (39-40°С). Эта форма рака плохо поддается лечению. Еще более бурным течением характеризуется маститоподобная форма рака, при котором молочная железа значительно увеличена в размерах, напряжена, плотная, ограниченно подвижна, выражены гиперемия и гипертермия кожи. В глубине железистой ткани пальпируются диффузные уплотнения. Процесс распространяется быстро, часто сопровождается лихорадкой.
Диффузные формы рака, особенно воспалительные, следует дифференцировать от острых форм мастита.
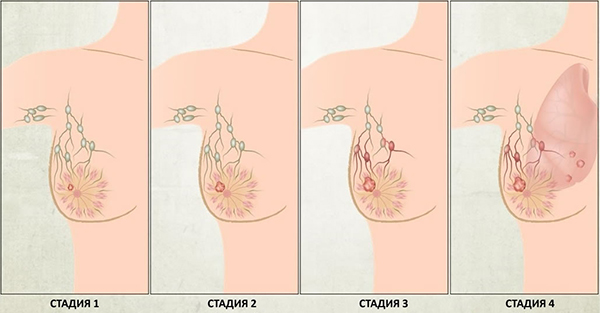
Таким образом, первичная диагностика клинических форм рака молочной железы при внимательной и тщательной трактовке выявленных изменений позволяет у большинства больных поставить правильный диагноз. Однако в ряде случаев, правильная клиническая оценка диагноза бывает затруднена. В этом случае на помощь клиницисту приходят инструментальные и лабораторные методы исследования, то есть проводится уточняющая диагностика.
При маммографии различают первичные и вторичные признаки злокачественности. Первичными и основными рентгенологическими признаками рака молочной железы является наличие опухолевой тени и микрокальцинатов. Наиболее четко тень опухоли дифференцируется у женщин старшей возрастной группы на фоне инволютивно измененной ткани молочной железы. Тень опухоли, как правило, неправильной, звездчатой или амебовидной формы, с неровными нечеткими контурами, характерной радиарной тяжистостью.
Очень часто опухолевый узел сопровождается «дорожкой» к соску и втяжением последнего, утолщением кожи железы, иногда с ее втяжением. Однако следует отметить, что некоторые формы ограниченно растущего узлового рака (медуллярный, слизистый) могут давать на маммограммах округлую овальную тень с четкими, но полициклическими контурами, а иногда и без таковых. В этих случаях весьма затруднена дифференциальная диагностика между раком, фиброаденомами, и ограниченно растущими саркомами молочной железы.
Одним из наиболее достоверных и ранних признаков рака является наличие микрокальцинатов, являющихся отображением отложения солей в стенке протока. Иногда микрокальцинаты являются единственным рентгенологическим проявлением раннего рака молочной железы. Обычно микрокальцинаты имеют мелкоклеточный характер (размерами 3-5 мм.), более бесформенные и глыбчатые.
К вторичным (косвенным) рентгенологическим признакам рака молочной железы относят симптомы со стороны кожи, соска, окружающей ткани молочной железы, усиление васкуляризации и т.д.
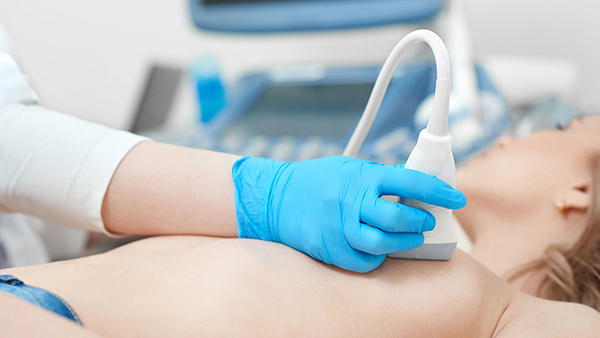
При УЗИ опухоль выявляется в виде гиперэхогенной зоны округлой формы с неровными контурами. Однако в самостоятельном виде УЗИ обладает сравнительно низкой информативностью, особенно при минимальных размерах опухоли, поэтому его следует применять в комплексе с другими методами диагностики, особенно у молодых женщин с плотными молочными железами и выраженными фоновыми заболеваниями.
В последнее время весьма широко используется метод СВЧ-радиотермосканирования (СВЧ-РТС) молочных желез, основанный на оценке градиента температуры ткани на глубине 7-14 см в дециметровом диапазоне волн.
Завершающим этапом уточняющей диагностики является морфологическое (цитологическое и/или гистологическое) исследование. Морфологическая верификация рака необходима при любом подозрении на злокачественный процесс в молочной железе. Материал для цитологического исследования получают при пункции опухоли, выделениях из соска, соскобе с соска при раке Педжета. Практически во всех клиниках гистологическое исследование наиболее точно верифицирует истинную природу заболевания. Показаниями к гистологическому исследованию являются: отсутствие цитологической верификации рака, подозрение на злокачественное новообразование, выявление на маммограммах непальпируемых новообразований, подозрительных на рак.
Таким образом, диагностика рака молочной железы, хотя и не представляет значительных трудностей, должна строиться на всесторонней и полной оценке всех клинических, лабораторных, инструментальных и морфологических данных, что позволит выработать адекватную лечебную тактику и максимально улучшит непосредственные и отдаленные результаты терапии.
Железистая гиперплазия эндометрия
Гормональные нарушения в женском организме (избыток эстрогенов) приводят часто к серьезной патологии. Ткани слизистой оболочки матки начинают разрастаться. За счет роста железистых клеток ткань утолщается и увеличивается в размерах. Врачи диагностируют железистую гиперплазию эндометрия. Заболевание довольно опасное и таит в себе угрозу наступления предракового состояния. Лечение медиков направлено на то, чтобы предотвратить рак внутренней оболочки тела матки. При этом обязательно сохранить пациентке ее детородную функцию.
Виды патологии
Суть заболевания заключается в изменении структуры желез эндометрия. Главное правильно и своевременно диагностировать вид патологии. Это обеспечит оптимальный выбор курса лечения. Железистая гиперплазия эндометрия может проявляться в нескольких формах.
Профилактические меры
Патология эндометрия чревата серьезными осложнениями. Женщина с активной железистой гиперплазией эндометрия может в будущем приобрести хроническую анемию, онкологию эндометрия, бесплодие или утрату репродуктивной функции в полном объеме. Может произойти рецидив заболевания с множеством осложнений. Врачи рекомендуют профилактические меры для предотвращения данной болезни.
Любая женщина должна проходить осмотр гинекологом не меньше, чем раз в полгода. Как показывает медицинская практика, пациентки не замечают развития этой болезни самостоятельно. Только во время осмотра они узнают о своей болезни.
Действенным профилактическим методом будет излечение всех гинекологических болезней и устранение инфекций. Особо важную роль в целях профилактики сыграет отказ от абортов. Только сама женщина способна предотвратить наступление заболевания. В случае обнаружения первых признаков патологии эндометрия ей следует незамедлительно проконсультироваться с гинекологом. К услугам клиенток лучшие гинекологические клиники.
Причины и признаки заболевания
Железистая гиперплазия эндометрия может быть обнаружена у женщин любого возраста. Однако чаще всего печальная участь выпадает на долю девочек-подростков и женщин в возрасте. Группу риска составляют пациентки переходных периодов. Ведь именно тогда женский организм претерпевает гормональные изменения.
Среди самых очевидных причин возникновения патологии медики констатируют:
Отягощающими факторами, которые могут спровоцировать заболевание наряду с вышеперечисленными причинами, считаются гипертония и проблемы эндокринной системы, ожирение и заболевания печени, сахарный диабет и мастопатия.
В большинстве случаев гиперплазия эндометрия не отличается ярко выраженной клинической картиной. Однако тщательно собранный анамнез пациенток помогает установить характерные симптомы. Месячные проходят нерегулярно. После задержки менструации наблюдаются обильные маточные кровотечения. Менструальные кровотечения очень интенсивны, могут продолжаться более 7 дней. Объем выделений значительно превышает норму. Как результат появляется слабость, головокружение, тошнота, развивается анемия. Могут наблюдаться контактные кровотечения, когда кровянистые выделения появляются при половом акте. При гиперплазии эндометрия женщина не может забеременеть. Довольно часто у пациенток обнаруживается выделение крови не во время месячных и в период менопаузы.
Способы выявления патологии
Клинические проявления данного заболевания схожи с симптомами других патологий. Для того чтобы не допустить более серьезных осложнений этой опасной хвори, важно своевременно и правильно ее выявить.
Наряду с перечисленными методами диагностики врачи используют радиоизотопное сканирование, где изотопы помогают распознать природу заболевания. При необходимости пациенткам назначают гистерографию, вводя в полость матки контрастное вещество. С его помощью рентгеновский снимок дает четкую картину состояния матки. Довольно часто исследуют уровень эстрогенов и прогестерона. Их показатели весьма важны для выявления гиперплазии эндометрия.
При проведении диагностики особое внимание уделяют медицинские специалисты пациенткам, у которых наблюдались случаи внематочной беременности, имеются полипы, эрозия шейки матки или новообразования (миома или рак матки).
Лечение патологии эндометрия
Курс лечения железистой гиперплазии слизистой оболочки матки состоит из нескольких этапов.
Положительный результат лечения дает установка внутриматочной гормональной спирали Мирена. Определенный эффект приносит витаминотерапия и сеансы физиотерапии. По окончании полного курса лечения делают биопсию. Через 3-6 месяцев женщины проходят контрольные УЗИ. При обнаружении рецидива заболевания прибегают к резекции эндометрия и абляции. Процедуры выполняются с помощью лазера и электрохирургических инструментов.
При исчезновении овуляции может появиться ряд заболеваний, которые врачу придется устранять Среди них:ревматизм, поликистоз яичников, психическое перевозбуждение, метаболический синдром, новообразования в области гипофиза.
Проведенное лечение железистой гиперплазии эндометрия позволяет пациенткам стать матерью. Детородная функция женщины сохраняется. Главное, чтобы не было нарушения менструального цикла. Процедура выскабливания не скажется негативно на зачатии. Женщина способна забеременеть, выносить и родить малыша.
Если пациентку постигла участь рецидива болезни, врач устанавливает причину. Скорее всего, она связана с нарушениями эндокринной системы организма.
Лечение патологии можно проводить в условиях стационара и амбулаторно. Однако в случае непредвиденных осложнений в состоянии пациентки ей смогут оказать своевременную экстренную помощь только в стационарных условиях.