макулопатия глаза что это такое
Отечная макулопатия сетчатки глаза при диабете
Макулопатия – сложное офтальмологическое заболевание, основной причиной которого является сахарный диабет. Для предупреждения фатальных осложнений, вызванных прогрессированием макулопатии, пациенту необходима своевременная адекватная медицинская помощь:
Причины возникновения
Диабетическая макулопатия возникает вследствие развития генерализованной микроангиопатии – поражения сосудов, вызванного колебаниями уровня сахара в крови при заболевании диабетом. Усугубляющими негативное воздействие высокого уровня сахара на сосуды сетчатки факторами у диабетиков, принято считать:
Диабетическая макулопатия характеризуется поражением сосудов в области желтого пятна. Ее вызывает неконтролируемый подъем уровня сахара в крови, обусловленный сахарным диабетом. Симптомы заболевания могут иметь разные степени выраженности вне зависимости от стадии заболевания.
Данное состояние требует скорейшей оценки и динамического наблюдения специалистами, так как существует высокий риск внезапного ухудшения зрительной функции.
Для ведения пациентов с отечной макулопатией необходимо четкое определение топографии вовлеченной в патологический процесс макулярной области.
Классификация и симптомы заболевания
Специалисты различают следующие типы диабетической макулопатии:
При отечной макулопатии происходит следующее: ткань сетчатки глаза значительно утолщается, развиваются ее кистозные изменения. Возникает облитерация, сопровождающаяся выраженным отеком, иногда с невозможностью определения местоположения фовеа.
Выполнение флуоресцентной ангиографии выявляет: точечную плюральную гиперфлуоресценцию микроаневризм; позднюю отечную гиперфлуорисценцию в большей степени выраженности, чем при клиническом осмотре.
При кистозной форме макулярного отека, данный участок определяется как лепесток цветка.
Такая макулопатия проявляется обширным отеком, который на флуорисцентной ангиографии в поздних стадиях определяется как диффузное окрашивание.
Диагностика
Основным диагностическим исследованием при диабетическом поражении глаз считается упомянутая ранее флуоресцентная ангиография ретинальных сосудов. Ее проведение дает возможность определения зон ишемии, областей активной фильтрации, кистовидных отеков, субретинальных неоваскулярных мембран, разрывов сетчатки. Ангиография определяет, возможность назначения лазерного лечения (коагуляции).
Фотографирование ретинальной области в цвете и с отсутствием красного цвета, дает возможность выявления диабетических изменений уже на начальных стадиях заболевания. В дальнейшем к данному исследованию прибегают для оценки результатов терапии и динамического наблюдения за процессом.
Лечение патологии
Лечение отечной макулопатии можно условно разделить на два этапа – консервативную терапию и лазерное лечение. Более эффективным методом, при этом, является лазерная коагуляция, правда, и она не может гарантировать стопроцентного положительного результата.
Наиболее серьезным патологическим изменениям в данной ситуации подвергается сетчатка пожилых пациентов с инсулинозависимым типом сахарного диабета. Именно поэтому у них особенно велик риск значительного снижения зрительной функции нередко вплоть до наступления слепоты.
Лечение заболевания, вне зависимости от его формы, требует исключения воздействия факторов, вызывающих патологические процессы в сетчатке глаза.
Профилактика
Основной профилактической мерой отечной макулопатии выступает поддержание компенсации сахарного диабета максимально длительно и стабильно. Пациентам с этим заболевание, необходимо тщательно контролировать уровень гликемии в лабораторных и домашних условиях, придерживаться эффективной терапии диабета сахарного. В зависимости от того насколько своевременно начаты такие мероприятия, может составляться долгосрочный прогноз течения болезни.
Для профилактики изменений непосредственно ретинальных сосудов, а также в лечебных целях, могут назначаться ангиопротекторы: дицинон, диваскан, ангини, трентал. Хотя при недостаточной компенсации нарушения углеводного обмена их действие оказывается малоэффективным.
Сахарный диабет – весомый аргумент, чтобы неукоснительно придерживаться специальной диеты, контролировать на постоянной основе уровень глюкозы в крови, обязательно принимать специальные лекарственные препараты, регулярно посещать офтальмолога с целью осмотра глазного дна.
Специалистами нашей клиники накоплен огромный опыт лечения пациентов с отечной макулопатией, в том числе, и диабетического происхождения. Благодаря технологической оснащенности центра, заболевание возможно выявить на самых ранних стадиях и получить своевременное современное лечение европейского качества. Кроме того, в нашей клинике существует услуга диспансерного наблюдения пациентов с диабетической макулопатией, ведение таких больных, организация долгосрочных мер профилактики развития патологического процесса.
Что такое макулодистрофия (возрастная макулярная дегенерация)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Казанцевой Е. И., офтальмолога со стажем в 5 лет.
Определение болезни. Причины заболевания
Макулодистрофия (макулярная дегенерация, или макулопатия) — это обширная группа хронических прогрессирующих заболеваний, при которых постепенно поражается центральная зона нервной ткани глаза — макулярная область сетчатки. Сопровождается снижением центрального зрения. Как правило, поражает оба глаза.
В основном данное заболевание поражает женщин, причём после 75 лет оно встречается в два раза чаще. Причина такой закономерности пока неизвестна.
Вероятность развития дистрофии повышается у людей, которые употребляют больше насыщенных жиров и холестерина, а также при высоком индексе массы тела. Ниже риск разрушения макулы у людей, потребляющих достаточное количество омега-3 полиненасыщенных жирных кислот — содержатся в морской рыбе, мясе диких животных, морских водорослях и др.
Симптомы макулодистрофии
При возрастной макулодистрофии зрение снижается постепенно и безболезненно в течение нескольких лет. Пациенты замечают снижение остроты зрения, которое не получается скорректировать подбором очков. Также появляются жалобы на затуманивание зрения, трудности при чтении, снижение контрастной чувствительности, особенно в помещении с плохим освещением или в сумерках.
Иногда при запущенных стадиях центральное зрение снижается до такой степени, что пациенты видят лишь боковым зрением или эксцентрично, а в центре — только чёрное или серое пятно.
Патогенез макулодистрофии
Несмотря на многочисленные исследования возрастной макулодистрофии, патогенез этого заболевания до сих пор остаётся невыясненным. Но часть основных звеньев патогенеза всё же изучена.
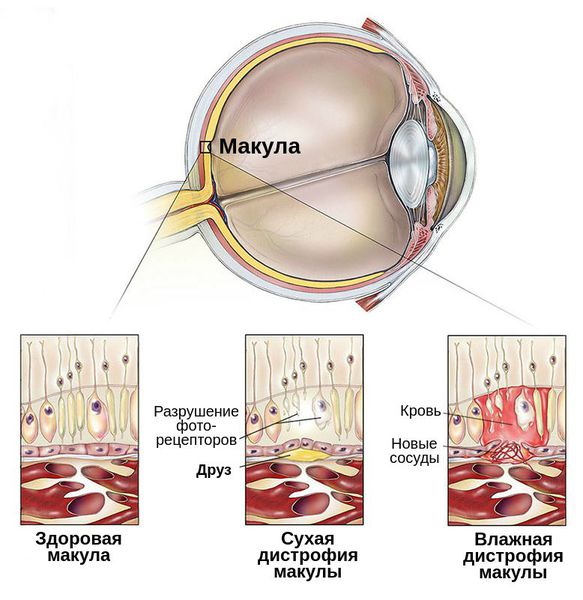
C возрастом между слоями сетчатки откладываются продукты жизнедеятельности фоторецепторов — липофусцин, или пигмент «старости». Их называют друзами. Они возникают из-за ухудшения питания тканей и замедленного выведения из них продуктов обмена.
Далее патогенез может пойти по одному из путей:
Все эти процессы протекают с выраженной дисфункцией макулы и резким ухудшением центрального зрения.
Классификация и стадии развития макулодистрофии
Разные подходы и взгляды на патогенез макулодистрофии, развитие методов диагностики стали причиной появления нескольких вариантов классификаций возрастной макулодистрофии.
Одна из международных классификаций была принята в 1995 году. В ней разделяли обширное понятие «возрастная макулодистрофия» следующим образом:
Но большинство офтальмологов в России используют в своей практике классификацию макулодистрофии, основанную на этапах развития дистрофического процесса. Кацнельсон Л. А. с соавторами выделяют три формы (стадии) заболевания [9] :
Осложнения макулодистрофии
Так как заболевание на начальных стадиях протекает практически бессимптомно, очень высок риск того, что впервые макулодистрофия обнаружится только тогда, когда сетчатка уже будет достаточно повреждена. Это состояние будет сопровождаться стойким снижением остроты и качества центрального зрения.
К тому же при нерегулярных осмотрах врача-офтальмолога можно пропустить переход возрастной макулодистрофии из сухой формы во влажную, из-за чего пациент не получит своевременное и эффективное лечение.
Диагностика макулодистрофии
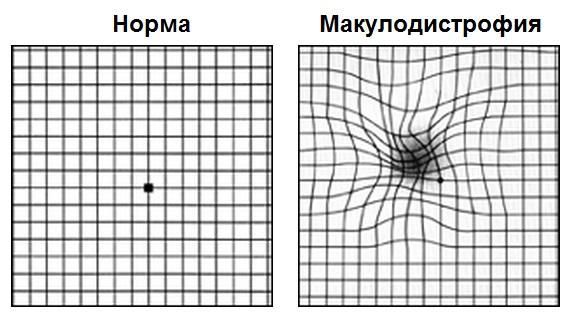
Первым этапом диагностики является самодиагностика с помощью теста Амслера. Для этого пациент располагает тест на расстоянии 15-20 см от лица, сосредотачивает свой взгляд на центральной точке, прикрывает ладонью один глаз и оценивает квадраты и линии вокруг точки: есть ли искривления, искажения, все ли квадраты одинаковое или появились серые пятна. Потом тоже самое он повторяет и для второго глаза.
Такой периодический самоконтроль должен проводить каждый пациент с сухой формой возрастной макулодистрофии. При первых признаках искажений линий требуется немедленное обратиться к специалисту.
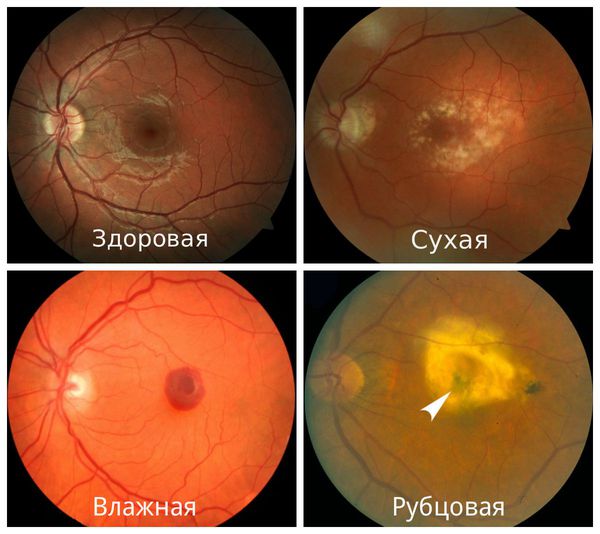
На картинке справа проиллюстрировано то, как видит тест Амслера пациент с сухой макулодистрофией развитой стадии или с рисками перехода из сухой формы во влажную; слева — зрение пациента без макулодистрофии или на начальных стадиях сухой формы болезни.
В целом диагностика возрастной макулодистрофии базируется на основных и дополнительных методах исследования.
Основные данные врач получает при стандартном офтальмологическом осмотре:
К дополнительным методам диагностики относятся:
Наиболее информативными методами выявления патологии сетчатки являются флуоресцентная ангиография и ангиография с индоцианином зелёным. Они визуализируют новообразованные сосуды, состояние пигментного эпителия и кровеносного русла глазного дна в целом. Для проведения этих двух методик использую различные модели фотокамер, а также флуоресцеин или индоцианин зелёный, которые вводят внутривенно перед исследованием. Однако при планировании и проведении данных манипуляций стоит помнить, что эти препараты могут вызывать аллергические реакции и другие побочные эффекты. Поэтому отбор пациентов для таких видов исследований должен быть тщательным.
Противопоказания к ангиографии:
Лечение макулодистрофии
В России есть зарегистрированные витаминно-минеральные комплексы, в которых содержатся каротиноиды, экстракт плодов черники, цинк, витамины А, С, Е. Они предназначены для профилактики возникновения макулодистрофии (если есть риск) и при начальных этапах развития болезни в качестве заместительной терапии.
Для того, чтобы данные витаминно-минеральные комплексы работали, необходимо, чтобы все компоненты находились в правильных пропорциях: лютеин — минимум 2 мг, антоцианы — минимум 10 мг, цинк — более 10 мг, медь — менее 1 мг.
Как показали результаты всемирных клинических исследований, анти-VEGF препараты эффективны в отношении остроты зрения по сравнению с другими методами лечения — использования глюкокортикостероидов, лазерного лечения и др. Поэтому они заслуженно стали препаратами первой линии выбора при лечения влажной макулодистрофии, причиной которой является образование новых кровеносных сосудов.
Прогноз. Профилактика
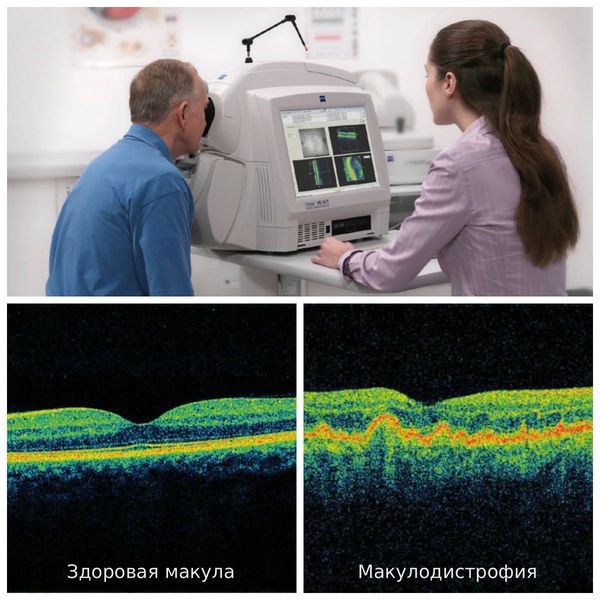
Пациентам с сухой возрастной макулодистрофией рекомендуется принимать добавки с антиоксидантами — каротиноиды, витамины, микроэлементы. При лечении влажной формы болезни одним из главных и решающих факторов является время, так как перспектива лечения будет напрямую зависеть от своевременно начатой эффективной терапии, т. е. от начала постановки ингибиторов VEGF. Чем раньше начато правильное лечение, тем лучше результат. Терапевтическим окном считают один год от начала заболевания. Важен ежемесячный мониторинг показателей остроты зрения, данных ОКТ и биомикроофтальмоскопии для оценки необходимости повторных инъекций после стандартной «загрузочной дозы».
Стандартное ведение сухой возрастной макулодистрофии предполагает самоконтроль пациента с помощью теста Амслера, регулярные осмотры один раз в 6-12 месяцев с контролем остроты зрения и проведением биомикроофтальмоскопии, а также приём антиоксидантов. Регулярные осмотры позволят как можно раньше выявить признаки перехода болезни из сухой формы во влажную.
Курсовое лечение сухой макулодистрофии в условиях стационара не имеет смысла, так как весь объём наблюдений и необходимой замещающей терапии можно выполнять на уровне поликлиники.
Для профилактики возрастной макулодистрофии требуется ещё в молодом возрасте исключить факторы риска: курение, наличие в рационе большого количества насыщенных жирных кислот, избыточную инсоляцию. Если факторы риска не удалось исключить, то после 50-ти лет нужно начинать профилактический приём витаминно-минеральных комплексов с каротиноидами.
Лечение макулярной дегенерации сетчатки

Макула отвечает за центральное зрение глаза, то есть позволяет нам видеть прямо перед собой.
Макулопатия считается причиной номер один вызывающей потерю зрения у людей в возрасте после 60 лет и по статистике Американской Академии Офтальмологии поражает примерно 5% людей, достигших этого возраста.
Заболевание «макулопатия» носит прогрессирующий характер и может быть диагносцировано до того как появились жалобы на снижение зрения.
На ранних стадиях, как правило, Макулопатия не имеет симптомов, но при прогрессировании заболевания постепенно пoявляется симптоматика потери центрального зрения, которое также прогрессивно ухудшается.
Ранняя диагностика заболевания позволяет успешно с ним бороться
Существует 2 формы Макулопатии:
1.Сухая
2.Влажная
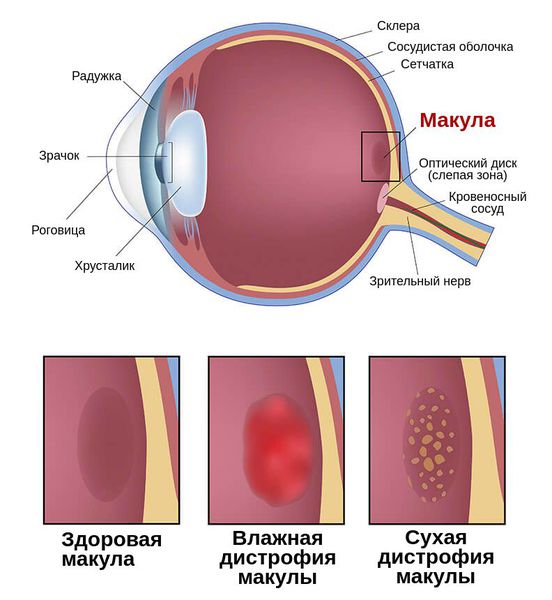
Сухая Макулопатия характеризуется образованием желто-белых депозитов (друзов) под сетчаткой.
Не существует специфического лечения сухой дегенерации сетчатки.
Прием витаминов, антиоксидантов и цинковых биодобавок может замедлить процесс развития заболевания. Со временем сухая дегенерация сетчатки может перейти во влажную Макулопатию.

Симптомы Влажной Формы Возрастной Макулярной Дегенерации:
Если Вы заметили следующие изменения в вашем зрении необходимо срочно обратится к врачу офтальмологу:
1.Привычно прямые линии выглядят не ровно а изогнуты, или в центре зрения появились неровности- клиническое название-(metamorphopsia)
2.Темные или слепые зоны появились в центре поля зрения (scotoma)
3.Лица или предметы находящиеся перед Вами выглядят непривычно темными.
При осмотре и проведении специального обследования (OCT) врач сможет ислючить или подтвердить диагноз макулопатии

Влажная форма Макулопатии-заболевание которое необходимо начинать лечить на ранних стадиях и немедленно после его выявления.
Так как заболевание является хроническим, небходимо проводить повторную терапию в определенном отрезке времени, в зависимости от течения болезни.
Сегодня существует несколько опробированных методов лечения влажной формы макулопатии.
Чем раньше будет начато лечение, тем больше шанс сохранить центральное зрение.
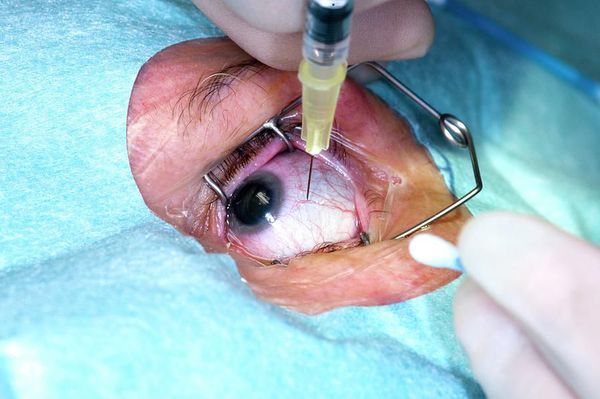
Один из видов терапии-интравитреальная инъекция препаратов вызывающих прекращение формирования и частичное исчезновение новообразованных под сетчаткой сосудов.
Последние годы в странах Западной Европы и США применяется препарат- MACUGEN® (pegaptanib sodium): в условиях стерильной операционной препарат дозированно вводится в полость стекловидного тела в непосредственной близости от пораженной сетчатки через микроиглу. Предварительная капельная анестезия обеспечивает полную безболезненность хирургической процедуры. Маниппуляция проводится амбулаторно, после чего пациент может вести свой привычный образ жизни, необходимо лишь закапывать капли 3 раза в день в течении 3-5 дней после операции.
Через 6-8 недель необходимо проводить контрольное обследование макулы (ОСТ) и в случае необходимости — повторное введение препарата в полость стекловидного тела.
Макулодистрофия сетчатки – современное лечение
Макулодистрофия глаза (макулопатия, макулярная дегенерация) – заболевание сетчатки, повреждающее ее центральную часть (макулу), отвечающую за цветовое и детальное зрение. Обычно поражает оба глаза.
При макулодистрофии сетчатки лечение подбирают в зависимости от причины болезни, ее стадии и формы.
Причины и симптомы
При макулодистрофии происходит дегенерация сосудов сетчатки (уменьшается их диаметр) и их разрушение. В результате макулярные клетки не получают в достаточном количестве питательных веществ и кислорода, из-за чего в них начинают происходить дистрофические процессы.
Спровоцировать развитие дегенеративных процессов способны различные факторы:
Особо подвержены макулодистрофии пожилые люди, у которых часто диагностируются проблемы в функционировании кровеносной системы. У женщин болезнь диагностируется чаще, чем у мужчин.
Основные симптомы болезни:
В результате у человека появляются серьезные проблемы в быту: при выполнении мелких работ, вождении автомобиля, переходе через дорогу, пересчете денег. Он теряет независимость, что нередко провоцирует развитие депрессии и возникновение психических проблем.
Болевой синдром при макулодистрофии отсутствует.
Типы макулодистрофии
Макулодистрофия сетчатки может проявляться в двух формах: сухой (встречается в 90% случаев) и влажной. У 10-20% больных сухая форма переходит во влажную.
При сухой форме истончаются ткани сетчатки и в ее слоях появляются внеклеточные отложения (друзы) желтого пигмента.
При влажной форме образуются новые кровеносные сосуды, которые прорастают в пространство между пигментным эпителием и сетчаткой. Они очень хрупкие, из-за чего часто повреждаются, что приводит к отекам и кровоизлияниям. К тому же подобные сосуды становятся причиной отмирания светочувствительных клеток.
Лечение аппаратами МАКДЭЛ
При макулодистрофии сетчатки глаза лечение направлено на остановку процесса образования новых сосудов, что позволяет затормозить дальнейшее прогрессирование болезни и предотвратить потерю зрения. Эффективный результат предоставляет прием антиоксидантов в комплексе с использованием аппарата МАКДЭЛ-08, изготовленного на основе гелий-неонового лазера. Ткани сетчатки стимулируются малой энергией излучения, благодаря чему отсутствуют видимые разрушения и повышается антиоксидантная активность клеток.
К тому же под воздействием лазерных лучей образуется спекл-структура, которая пациентом воспринимается как хаотически передвигающаяся «зернистость». Ее рассматривание оказывает благоприятное действие на глаза, снижает напряжение, улучшает питание сетчатки.
Ограничения
Людям, у которых диагностирована макулодистрофия, придется:
Хотя полностью восстановить зрение при макулодистрофии невозможно, лечение предотвратит дальнейшую деградацию тканей, позволит избежать слепоты и инвалидизации, сохранить трудоспособность.
Рекомендации офтальмолога. Профилактика
Чтобы предотвратить дистрофические процессы на сетчатке, офтальмологи рекомендуют соблюдать некоторые правила:
Насколько публикация полезна?
Нажмите на звезду, чтобы оценить!
Средняя оценка / 5. Количество оценок:
Оценок пока нет. Поставьте оценку первым.
Американский колледж ревматологии представил новое исследование на осеннем ежегодном собрании ACR Convergence факторами риска развития ретинопатии у людей, использующих долгий срок гидроксихлорин, противомалярийный препарат, использующийся при лечении волчанки, ревматоидного артрита и других заболеваний. К независимым факторам риска также отнесли хроническую болезнь почек и принадлежность к азиатской расе. Такие выводы были […]
При использовании сайта, Вы принимаете нашу политику конфиденциальности.
Для компаний, участвующих в аукционных торгах
Наша компания производит и продает аппараты МАКДЭЛ, но не участвует в аукционных процедурах. Если вы являетесь бюджетным медучреждением, то запросите коммерческое предложение в торговой компании вашего региона или у наших партнеров.
Если вы являетесь компанией, которая участвует в аукционных процедурах и торгует медоборудованием, пожалуйста, заполните форму для запроса КП.
Для коммерческих клиник
Наша компания производит и продает аппараты МАКДЭЛ. Если вы представитель частной клиники, салона оптики или торговая компания, обслуживающая клинику, пожалуйста, заполните форму запроса.
Лазерные технологии – совокупность способов обработки, изменения состояния, свойств и формы материала и полуфабриката, осуществляемых посредством лазерного излучения. В большинстве процессов лазерных технологий используется термическое действие лазерного луча, вызываемое поглощением энергии светового потока в обрабатываемом материале. Эффективность лазерных технологий обусловлена высокой плотностью потока энергии лазерного излучения в зоне обработки, возможностью фокусировки излучения с помощью оптических систем в световой пучок (луч) диаметром в сотые доли микрон, возможностью ведения технологических процессов в любой прозрачной среде (в вакууме, газе, жидкости, твёрдом теле), малой зоной прогрева, обеспечиваемой кратковременным воздействием излучения, а также возможностью бесконтактной подачи энергии к зоне обработки в замкнутом объёме через прозрачные стенки или специальные окна в непрозрачной оболочке. Благодаря этим особенностям лазерное излучение широко используется в технологии машинного производства, при изготовлении электронных приборов и приборов точной механики, в медицинской практике и научных исследованиях.
Посредством лазерного излучения осуществляют сварку, резку, сверление отверстий, термическую обработку и многие другие технологические операции. Лазерной сваркой, напр., соединяют металлы и сплавы с сильно отличающимися свойствами (нержавеющая сталь, никель, молибден, ковар и др.), материалы с высокой теплопроводностью (медь, серебро, алюминий и их сплавы), материалы, плохо поддающиеся сварке другими способами (вольфрам, ниобий). Лазерным лучом можно сверлить отверстия в любом материале. Наиболее эффективно применение лазера для сверления труднообрабатываемых материалов (алмаз, рубин, керамика и др.), для получения отверстий диаметром меньше 100 мкм в металлах, сверления под углом к поверхности. С помощью лазера можно также резать практически любые материалы. При резании в импульсном режиме непрерывный рез получается в результате слияния следующих друг за другом отверстий. При резании в непрерывном режиме в рабочую зону обычно подаётся струя воздуха или иного газа для охлаждения краёв разрезаемого материала (дерева, бумаги и т. п.), либо для эффективного удаления (выдувания) расплавленного материала из реза (в металле, стекле, керамике), либо для ускорения процесса за счёт дополнительного тепла, выделяющегося при экзотермическом окислении разрезаемых металлов (железо, малоуглеродистые стали, титан). Лазерное излучение благодаря особенностям его термического воздействия на биоткани широко используется при хирургических операциях и терапевтическом лечении. Лазеры применяют также в диагностике и дефектоскопии, в звуко – и видеозаписи, в дальнометрии, светотехнике и т. д.