лимфоузлы в паху у женщин болят что делать
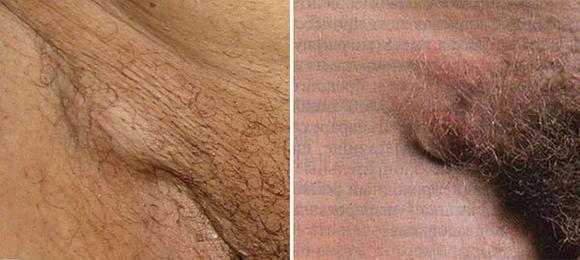
Лимфаденит — шишка в паховой области
Немало существует необычных воспалительных опухолей, зло- и доброкачественных новообразований на теле людей. Обезвреживание каждого из них предусматривает свой особый подход. Шишка в паховой области может быть представлена, как небольшой припухлостью, так и массивным образованием.
В любом случае, такую аномалию следует, как можно скорее, показать опытному врачу. Последний в ходе обследования, наверняка, назначит ряд медицинских процедур. Ну а дальше, все будет зависеть от вида появившегося нароста. Скорее всего, образование само исчезнет спустя несколько дней, но бывают ситуации, когда без хирургического удаления явно не обойтись.
Шишка в паху у мужчин — причины и лечение
Шишка в паху у мужчин — это самый первый симптом возникновения воспалительных процессов в лимфатических узлах. Да и паховой грыжей, в таком случае, явно попахивает. Диагностика подобного недуга осуществляется путем самостоятельного или врачебного осмотра. Это даст лишь поверхностное представление о серьезности заболевания. Далее нужно пройти более серьезное обследование.
Данный вид образования появляется у мужчин в верхней части паховой складки. Размер их здоровых лимфоузлов можно сопоставить с фасолью, а вот, когда он воспаляется, размер увеличивается, прям, до грецкого ореха. Когда в паху появилась шишка, представители мужского пола ощущают острую или тупую боль в данной области. Помимо вышеуказанных симптомов воспалительного процесса, встречается и значительное повышение температуры тела.
Возникать лимфаденит в паховой области может из-за заражения разнообразными генитальными инфекциями. Среди последних нередко наблюдаются вирусы. В таком случае, лечение будет более прогнозированным, чем при наличии злокачественных или же доброкачественных опухолей. Лимфоузлы могут воспаляться в ходе возникновения простатита. Да и во время течения заболеваний яичек разного рода такое часто случается. Мужская шишка в паху более редко наблюдается, как следствие появления отеков мошонки. А вот для детей (мальчиков) такой недуг объясняется тем, что яичко не опускается из брюшной полости.
Лимфаденит (воспаление мужских паховых лимфоузлов), что появляется между пахом, а также ногой, современные медики могут убирать уже не только путем оперативного вмешательства. В продаже имеется немало медикаментов, применение которых способствует полному рассасыванию воспалительных образований.
Шишка на лобке у представителей сильного пола может также появляться после внезапного ослабления мышц, которые находятся в стенке брюшной полости. Причем подобную неприятность способны спровоцировать не только огромные физические нагрузки, но и даже сильный кашель. Из-за всего этого петли кишки нередко выпирают непосредственно под кожу. Таким образом, буквально мгновенно формируется грыжевой мешок и в паху появляется небывалые болевые ощущения, отличающаяся невыносимостью. Когда грыжа под влиянием физического напряжения подвергается излишнему напряжению, кожа, что расположена над ней, очень быстро отекает, обретая красный оттенок. При ущемлении грыж вам явно не избежать оперативного врачебного вмешательства.
Шишка в паху у женщин — причины и лечение
Шишка в паху у женщин может возникать также из-за самых разных факторов. Массу разновидностей имеет процесс лечения шишки возле паха. Чаще всего подобные образования представительницы слабого пола обнаруживают самостоятельно. Ну а дальше, дело за врачами. Скорее всего, они диагностируют у вас вредоносное увеличенные лимфатических узлов. В таком случае, нужно выявить причины поражения этих природных защитных барьеров организма. Вирусные инфекции считаются самыми распространенными из них.
При воспалительных процессах в органах женской репродуктивной системы шишка под кожей в паху лечиться быстрее и продуктивнее, чем в случае с онкологическими заболеваниями. Больше всего неприятностей ждет вас при появлении злокачественных процессов в организме. Даже использование высокоточного инструментального обследования, включая компьютерную томографию или биопсию, не всегда помогает выявлять все нюансы, касающиеся новообразований.
Ну и напоследок, помните, что вышеуказанные аномальные образования, появляющиеся на теле, лучше показать врачу, поскольку только профессионалы области медицины могут своевременно спасти от тяжелых последствий недугов. И не важно: шишка в паху справа, слева или же по центру — главное, что такую аномалию нужно устранять.
Лечение воспалительных заболеваний органов малого таза у женщин
Воспалительные заболевания органов малого таза (ВЗОМТ) характеризуются различными проявлениями в зависимости от уровня поражения и силы воспалительной реакции. Заболевание развивается при проникновении в половые пути возбудителя (энтерококки, бактероиды, хламидии, микоплазмы, уреаплазмы, трихомонады) и при наличии благоприятных условий для его развития и размножения. Эти условия имеют место во время послеродового или послеабортного периода, во время менструаций, при различных внутриматочных манипуляциях (введении ВМК, гистероскопии, гистеросальпингографии, диагностическом выскабливании) [1, 5].
Существующие естественные защитные механизмы, такие как анатомические особенности, местный иммунитет, кислая среда влагалищного содержимого, отсутствие эндокринных нарушений или серьезных экстрагенитальных заболеваний способны в подавляющем большинстве случаев предотвратить развитие генитальной инфекции. В ответ на инвазию того или иного микроорганизма возникает воспалительный ответ, который, исходя из последних концепций развития септического процесса, принято называть «системным воспалительным ответом» [16, 17, 18].
Острый эндометрит всегда требует антибактериальной терапии. Воспалительным процессом поражается базальный слой эндометрия вследствие инвазии специфических или неспецифических возбудителей. Защитные механизмы эндометрия, врожденные или приобретенные, такие как агрегаты Т-лимфоцитов и другие элементы клеточного иммунитета, напрямую связаны с действием половых гормонов, особенно эстрадиола, действуют совместно с популяцией макрофагов и защищают организм от повреждающих факторов. С началом менструации этот барьер на большой поверхности слизистой оболочки исчезает, что делает возможным ее инфицирование. Другой источник защиты в матке — это инфильтрация подлежащих тканей полиморфно-ядерными лейкоцитами и богатое кровоснабжение матки, способствующее адекватной перфузии органа кровью и содержащимися в ее сыворотке неспецифическими гуморальными элементами защиты: трансферрином, лизоцимом, опсонинами [16].
Воспалительный процесс может распространиться и на мышечный слой: тогда возникает метроэндометрит и метротромбофлебит с тяжелым клиническим течением. Воспалительная реакция характеризуется расстройством микроциркуляции в пораженных тканях, выраженной экссудацией, при присоединении анаэробной флоры может возникнуть некротическая деструкция миометрия [12].
Клинические проявления острого эндометрита характеризуются уже на 3–4-й день после занесения инфекции повышением температуры тела, тахикардией, лейкоцитозом и увеличением СОЭ. Умеренное увеличение матки сопровождается болезненностью, особенно по ее ребрам (по ходу кровеносных и лимфатических сосудов). Появляются гнойно-кровянистые выделения. Острая стадия эндометрита продолжается 8–10 дней и требует достаточно серьезного лечения. При правильном лечении процесс завершается, реже переходит в подострую и хроническую формы, еще реже, при самостоятельной и беспорядочной терапии антибиотиками, эндометрит может принимать более легкое абортивное течение [5, 12].
Лечение острого эндометрита вне зависимости от тяжести его проявлений начинается с антибактериальной инфузионной, десенсибилизирующей и общеукрепляющей терапии.
Антибиотики лучше всего назначать с учетом чувствительности к ним возбудителя. Дозы и длительность применения антибиотиков определяются тяжестью заболевания. В связи с частотой анаэробного инфицирования рекомендуется дополнительное применение метронидазола. Учитывая очень бурное течение эндометрита, из антибиотиков предпочтительнее цефалоспорины с аминогликозидами и метронидазолом. Например, цефамандол (или цефуроксим, цефотаксим) по 1,0–2,0 г 3–4 раза в день в/м или в/в капельно + гентамицин по 80 мг 3 раза/сут в/м + Метрогил по 100 мл в/в капельно.
Вместо цефалоспоринов можно использовать полусинтетические пенициллины (при абортивном течении), например ампициллин по 1,0 г 6 раз/сут. Длительность такой комбинированной антибактериальной терапии зависит от клиники и лабораторного ответа, но не должна быть менее 7–10 дней. В качестве профилактики дисбактериоза с первых дней лечения антибиотиками используют нистатин по 250000 ЕД 4 раза в день или Дифлюкан по 50 мг/день в течение 1–2 нед внутрь или внутривенно [5].
Дезинтоксикационная инфузионная терапия может включать ряд инфузионных средств, например раствор Рингера–Локка — 500 мл, полиионный раствор — 400 мл, гемодез (или полидез) — 400 мл, 5% раствор глюкозы — 500 мл, 1% раствор хлористого кальция — 200 мл, Унитиол с 5% раствором аскорбиновой кислоты по 5 мл 3 раза/сут. При наличии гипопротеинемии целесообразно проводить инфузии белковых растворов (альбумин, протеин), кровозамещающих растворов, плазмы, эритроцитарной массы или цельной крови, препаратов аминокислот [12].
Физиотерапевтическое лечение занимает одно из ведущих мест в лечении острого эндометрита. Оно не только уменьшает воспалительный процесс в эндометрии, но и стимулирует функцию яичников. При нормализации температурной реакции целесообразно назначать ультразвук малой интенсивности, индуктотермию электромагнитным полем ВЧ или УВЧ, магнитотерапию, лазеротерапию.
Каждой пятой женщине, перенесшей сальпингоофорит, грозит бесплодие. Аднексит может быть причиной высокого риска внематочной беременности и патологического течения беременности и родов. Первыми поражаются маточные трубы, при этом воспалительным процессом могут быть охвачены все слои слизистой оболочки одной или обеих труб, но чаще поражается только слизистая оболочка трубы, возникает катаральное воспаление слизистой оболочки трубы — эндосальпингит. Воспалительный экссудат, скапливаясь в трубе, нередко вытекает через ампулярное отверстие в брюшную полость, вокруг трубы образуются спайки и брюшное отверстие трубы закрывается. Развивается мешотчатая опухоль в виде гидросальпинкса с прозрачным серозным содержимым или в виде пиосальпинкса с гнойным содержимым. В дальнейшем серозный экссудат гидросальпинкса рассасывается в результате лечения, а гнойный пиосальпинкс может перфорировать в брюшную полость. Гнойный процесс может захватывать и расплавлять все большие области малого таза, распространяясь на все внутренние гениталии и близлежащие органы [9, 10, 13].
Воспаление яичников (оофорит) как первичное заболевание встречается редко, инфицирование происходит в области лопнувшего фолликула, так как остальная ткань яичника хорошо защищена покрывающим зародышевым эпителием. В острой стадии наблюдается отек и мелкоклеточная инфильтрация. Иногда в полости фолликула желтого тела или мелких фолликулярных кист образуются гнойники, микроабсцессы, которые, сливаясь, формируют абсцесс яичника или пиоварий. Практически диагностировать изолированный воспалительный процесс в яичнике невозможно, да и в этом нет необходимости. В настоящее время лишь у 25–30% больных с острым аднекситом отмечается выраженная картина воспаления, у остальных больных наблюдается переход в хроническую форму, когда терапия прекращается после быстрого стихания клиники.
Острый сальпингоофорит лечится также антибиотиками (предпочтительнее фторхинолонами III поколения — Ципрофлоксацин, Таривид, Абактал), так как нередко он сопровождается пельвиоперитонитом — воспалением тазовой брюшины.
Воспаление тазовой брюшины возникает чаще всего вторично от проникновения инфекции в брюшную полость из инфицированной матки (при эндометрите, инфицированном аборте, восходящей гонорее), из маточных труб, яичников, из кишечника, при аппендиците, особенно при тазовом его расположении. При этом наблюдается воспалительная реакция брюшины с образованием серозного, серозно-гнойного или гнойного выпота. Состояние больных при пельвиоперитоните остается или удовлетворительным, или средней тяжести. Температура повышается, пульс учащается, однако функция сердечно-сосудистой системы мало нарушается. При пельвиоперитоните, или местном перитоните, кишечник остается не вздутым, пальпация верхней половины органов брюшной полости безболезненна, а симптомы раздражения брюшины определяются лишь над лоном и в подвздошных областях. Тем не менее больные отмечают сильные боли в нижних отделах живота, может быть задержка стула и газов, иногда рвота. Уровень лейкоцитов повышен, сдвиг формулы влево, СОЭ ускорена. Постепенно нарастающая интоксикация ухудшает состояние больных [14, 15].
Лечение сальпингоофорита с пельвиоперитонитом или без него начинается с обязательного обследования больной на флору и чувствительность к антибиотикам. Самое главное — определить этиологию воспаления. На сегодняшний день для лечения специфического гонорейного процесса широко используется бензилпенициллин, хотя такие препараты, как Роцефин, Цефобид, Фортум предпочтительнее.
«Золотым стандартом» при лечении сальпингоофорита из антибактериальной терапии является назначение Клафорана (цефотаксима) в дозе 1,0–2,0 г 2–4 раза/сут в/м или одну дозу в 2,0 г в/в в сочетании с гентамицином по 80 мг 3 раза/сут (гентамицин можно вводить однократно в дозе 160 мг в/м). Обязательно следует сочетать эти препараты с введением Метрогила в/в по 100 мл 1–3 раза/сут. Курс лечения антибиотиками следует проводить не менее 5–7 дней, назначая цефалоспорины II и III поколений (Мандол, Зинацеф, Роцефин, Цефобид, Фортум и другие в дозе 2–4 г/сут) [14].
При остром воспалении придатков матки, осложненном пельвиоперитонитом, оральное введение антибиотиков возможно лишь после проведения основного курса, и притом если возникает необходимость. Как правило, такой необходимости нет, а сохранение прежних клинических симптомов может свидетельствовать о прогрессии воспаления и возможном нагноительном процессе.
Дезинтоксикационная терапия в основном проводится кристаллоидными и дезинтоксикационными растворами в количестве 2–2,5 л с включением растворов гемодеза, Реополиглюкина, Рингера–Локка, полиионных растворов — ацессоля и др. Антиоксидантная терапия проводится раствором Унитиола 5,0 мл с 5% раствором аскорбиновой кислоты 3 раза/сут в/в [14].
С целью нормализации реологических и коагуляционных свойств крови и улучшения микроциркуляции используют ацетилсалициловую кислоту (Аспирин) по 0,25 г/сут в течение 7–10 дней, а также в/в введение Реополиглюкина по 200 мл (2–3 раза на курс). В дальнейшем применяют целый комплекс рассасывающей терапии и физиотерапевтического лечения (глюконат кальция, аутогемотерапия, тиосульфат натрия, Гумизоль, Плазмол, Алоэ, ФиБС) [3, 15]. Из физиотерапевтических процедур при остром процессе уместны ультразвук, обеспечивающий анальгезирующий, десенсибилизирующий, фибролитический эффекты, усиление обменных процессов и трофики тканей, индуктотермия, УВЧ-терапия, магнитотерапия, лазеротерапия, в дальнейшем — санаторно-курортное лечение.
Среди 20–25% стационарных больных с воспалительными заболеваниями придатков матки у 5–9% возникают гнойные осложнения, требующие хирургических вмешательств [9, 13].
Можно выделить следующие положения, касающиеся формирования гнойных тубоовариальных абсцессов:
Морфологические формы гнойных тубоовариальных образований:
Все остальные сочетания являются осложнениями этих процессов и могут протекать:
Клинически дифференцировать каждую из подобных локализаций практически невозможно и нецелесообразно, так как лечение принципиально одинаково, антибактериальная терапия занимает ведущее место как по использованию наиболее активных антибиотиков, так и по длительности их применения. В основе гнойных процессов стоит необратимый характер воспалительного процесса. Необратимость обусловлена морфологическими изменениями, их глубиной и тяжестью, часто сопутствующими тяжелым нарушениям функции почек [3, 9].
Консервативное лечение необратимых изменений придатков матки малоперспективно, так как если таковое проводится, то оно создает предпосылки к возникновению новых рецидивов и усугублению нарушенных обменных процессов у больных, увеличивает риск предстоящей операции в плане повреждения смежных органов и невозможности выполнить нужный объем операции [9].
Гнойные тубоовариальные образования представляют тяжелый в диагностическом и клиническом плане процесс. Тем не менее можно выделить ряд характерных синдромов:
Клинически интоксикационный синдром проявляется в интоксикационной энцефалопатии, головных болях, тяжести в голове и тяжести общего состояния. Отмечаются диспептические расстройства (сухость во рту, тошнота, рвота), тахикардия, иногда гипертензия (или гипотензия при начинающемся септическом шоке, что является одним из ранних его симптомов наряду с цианозом и гиперемией лица на фоне резкой бледности) [4].
Болевой синдром присутствует почти у всех больных и носит нарастающий характер, сопровождается ухудшением общего состояния и самочувствия, отмечается болезненность при специальном исследовании, смещении за шейку матки и симптомы раздражения брюшины вокруг пальпируемого образования. Пульсирующая нарастающая боль, сохраняющаяся лихорадка с температурой тела выше 38°С, тенезмы, жидкий стул, отсутствие четких контуров опухоли, отсутствие эффекта от лечения — все это свидетельствует об угрозе перфорации или о наличии ее, что является абсолютным показанием для срочного оперативного лечения. Инфекционный синдром присутствует у всех больных, проявляясь у большинства высокой температурой тела (38°С и выше), тахикардия соответствует лихорадке, так же как и нарастание лейкоцитоза, повышаются СОЭ и лейкоцитарный индекс интоксикации, снижается число лимфоцитов, нарастают сдвиг белой крови влево и число молекул средней массы, отражающих нарастающую интоксикацию. Нередко возникает изменение функции почек из-за нарушения пассажа мочи. Метаболические нарушения проявляются в диспротеинемии, ацидозе, электролитном дисбалансе и т. д.
Стратегия лечения данной группы больных строится на органосохраняющих принципах операций, но с радикальным удалением основного очага инфекции. Поэтому у каждой конкретной больной объем операции и время ее проведения должны быть оптимальными. Уточнение диагноза иногда занимает несколько суток — особенно в тех случаях, когда имеется пограничный вариант между нагноением и острым воспалительным процессом или при дифференциальной диагностике от онкологического процесса. На каждом этапе лечения требуется антибактериальная терапия [1, 2].
Предоперационная терапия и подготовка к операции включают:
Хирургический этап включает также продолжающуюся антибактериальную терапию. Особенно ценно ввести одну суточную дозу антибиотиков на операционном столе сразу после окончания операции. Эта концентрация является необходимой в качестве барьера для дальнейшего распространения инфекции, так как проникновению в зону воспаления уже не препятствуют плотные гнойные капсулы тубоовариальных абсцессов. Хорошо проходят эти барьеры беталактамные антибиотики (Цефобид, Роцефин, Фортум, Клафоран, Тиенам, Аугментин).
Послеоперационная терапия включает продолжение антибактериальной терапии теми же антибиотиками в сочетании с антипротозойными, антимикотическими препаратами и уросептиками и в дальнейшем (по чувствительности). Курс лечения основывается на клинической картине, лабораторных данных, но не должен быть менее 7–10 дней. Отмена антибиотиков проводится по их токсическим свойствам, поэтому гентамицин чаще отменяется первым, после 5–7 дней, или заменяется на амикацин.
Инфузионная терапия должна быть направлена на борьбу с гиповолемией, интоксикацией и метаболическими нарушениями. Очень важна нормализация моторики желудочно-кишечного тракта (стимуляция кишечника, ГБО, гемосорбция или плазмаферез, ферменты, перидуральная блокада, промывание желудка и т. д.). Гепатотропная, общеукрепляющая, антианемическая терапия сочетаются с иммуностимулирующей терапией (УФО, лазерное облучение крови, иммунокорректоры) [2, 9, 11].
Все больные, перенесшие оперативное вмешательство по поводу гнойных тубоовариальных абсцессов, нуждаются в постгоспитальной реабилитации с целью профилактики рецидивов и восстановления специфических функций организма.
Литература
В. Н. Кузьмин, доктор медицинских наук, профессор
МГМСУ, Москва
Воспаление лимфоузлов в паховой области
Воспаление лимфоузлов в паховой области называется паховый лимфаденит.
Этот процесс практически всегда сигнализирует об остром воспалении в районе наружных и внутренних половых органов.
Наличие клинических признаков такого воспаления (плотные болезненные узлы внизу живота в области паховых связок) требует углубленного обследования, установления причин лимфаденита и их лечения.
Он в большинстве случаев он является следствием патологического процесса в области наружных и внутренних половых органов.
Наличие клинических признаков такого воспаления (плотные болезненные узлы внизу живота в области паховых связок) требует углубленного обследования, установления причин лимфаденита и их лечения.
С целью выявления причин и последующего эффективного лечения, направленного на устранение воздействия основного этиологического фактора.
Основные причины воспаление паховых лимфоузлов
Лимфатические узлы представлены лимфоидной тканью, которая содержит клетки иммунной системы.
Они выполняют защитную функцию, собирая и очищая лимфу, которая по лимфатическим сосудам оттекает от определенных областей тела.
То есть эти важные органы лимфатической системы служат чем-то вроде фильтров, которые не дают патогенным агентам распространяться по органам и системам тела.
Воспаление паховых лимфоузлов развивается вследствие наличия чужеродных агентов (бактерии, вирусы, простейшие одноклеточные микроорганизмы, раковые клетки) или токсинов в лимфе, отток которой происходит из:
Частой причиной воспалительного патологического процесса тканей и органов такой локализации является инфекция с половым путем передачи.
Очаг заражения может находиться на любом участке половых органов, в прямой кишке, в области паха, бедер.
Воспаление паховых лимфоузлов может быть вызвана несколькими группами возбудителей венерических инфекций:
Особенностью этих болезнетворных микроорганизмов является их локализация в структурах урогенитального тракта.
Кроме таких микробов, воспаление в паху вызывается и неспецифической флорой – стрепто и стафилококками, кишечной и синегнойной палочками, клебсиеллой, протеем и другими.
В процессе их жизнедеятельности токсины, а также сами микроорганизмы, могут с током лимфы попадать в паховые лимфатические узлы, вызывая их воспаление.
Паховый лимфаденит может быть результатом инфекционного процесса, вызванного неспецифической бактериальной инфекцией (стафилококки, стрептококки, кишечная палочка).
Которая не имеет строгой специфичности в отношении органов мочеполовой системы.
Иногда воспаление лимфатических узлов развивается вследствие онкологического процесса (формирование злокачественного новообразования) в органах урогенитального тракта.
Клинические проявления
Паховый лимфаденит, как правило, протекает остро. Процесс может быть одно и двусторонним.
При этом воспаление лимфоузлов сопровождается такими симптомами:
При тяжелом течении воспаление приводит к тому, что эти иммунные фильтры спаиваются между собой в крупные конгломераты.
Затем следует их абсцедирование и формирование полостей, заполненных гноем.
Иногда воспаление паховых лимфоузлов отмечается раньше, чем появляются признаки самой инфекции, такое характерно для сифилиса и герпеса.
Но чаще все происходит наоборот – в области паха, промежности или бедер возникает очаг инфекции, который затем приводит к развитию пахового лимфаденита.
Венерические инфекции
Это – наиболее частая причина появления описанных выше симптомов.
Паховые лимфоузлы воспаляются при таких венерологических заболеваниях:
Неспецифические инфекции
Область паха далеко не стерильна.
Поэтому воспаление лимфоузлов в этом районе может вызываться «обычной» гноеродной флорой.
Паховый лимфаденит сопровождает:
Нельзя забывать о неспецифических инфекциях половых органов.
Гноеродная флора у женщин приводит к воспалению желез преддверия влагалища (бартолиниту), у мужчин – вызывает инфекционные поражения крайней плоти, венечной борозды.
Для неспецифических инфекций практически всегда характерно, что симптомы воспаления паховых лимфоузлов появляются уже после или одновременно с развитием острого процесса – ранки, язвы, гнойника.
Неинфекционные процессы
Иногда в паху появляются увеличенные подкожные образования без видимой внешне причины, более того – часто отсутствуют болевые или воспалительные явления.
Такое бывает при патологических состояниях, которые не связаны с активным инфекционным процессом:
Каждая из этих патологий – очень серьезная и требует немедленной врачебной консультации.
Опухоли проявляют себя одно или двусторонним лимфаденитом, лимфаденопатией.
Воспаление паховых лимфоузлов на фоне болезней крови сопровождается подобными симптомами и в других областях – в подмышечной впадине, на шее.
Паховая грыжа отличается тем, что появляется одномоментно, может вправляться. Всегда является единичным образованием, хотя бывает и двухсторонней.
Спутать ее с воспалением лимфоузла можно при ущемлении – когда возникает резкая боль и отек.
В таких случаях нужна экстренная помощь.
Так же настороженно нужно относиться к тромбозам паховых вен.
При облитерации этих сосудов возникают симптомы, схожие с воспалением паховых лимфоузлов.
А лечение необходимо совершенно особое.
О том что такое воспаление
паховых лимфоузлов рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| Микрореакция на сифилис качественно (RPR) | 1 д. | 500.00 руб. |
| ВИЧ (антитела и антигены) | 1 д. | 450.00 руб. |
Диагностика воспаления паховых лимфоузлов
В большинстве случаев поставить первичный диагноз несложно, так как опытный врач венеролог быстро обнаруживает очаг инфекции, который послужил причиной воспаления паховых лимфоузлов.
Но более точная и достоверная диагностика причин воспаления паховых лимфатических узлов проводится при помощи объективных методов.
Они включают лабораторные и инструментальные методики.
При помощи, которого выявляется и идентифицируется возбудитель инфекционного процесса.
Для этого проводится:
В некоторых случаях проводится пункция (прокол) воспаленного лимфоузла с последующим исследованием его содержимого.
Так подтверждают диагнозы болезней крови, опухолей и некоторых инфекций (туберкулеза лимфатических узлов).
По результатам анализов устанавливается конкретная причина и возбудитель инфекции, которые вызвали воспаление паховых лимфоузлов.
Затем врач разрабатывает план лечения пациента.
Затягивать с обращением к медикам не следует, так как активное острое воспаление лимфатических узлов паха может привести к разлитым гнойным процессам подкожной и тазовой жировой клетчатки.
Это очень серьезные процессы, которые могут приводить к тяжелейшим осложнениям.
Воспаление паховых лимфоузлов – лечение
При обращении на ранних стадиях заболевания, основой лечения является терапевтический подход – таблетки, уколы и местное лечение.
Для этого применяются те препараты, которые признаны наиболее эффективными в отношении причины воспаления:
Опытный врач дерматовенеролог также может проводить несложные вмешательства для того, чтоб помочь быстрее вылечиться от симптомов воспаления паховых лимфоузлов:
В таком комбинировании местного и адекватного, патогенетически обоснованного системного лечения заключается эффективность терапии.
Если же процесс не имеет отношения к венерологии, врач поможет найти профильного специалиста – хирурга, онколога, гематолога.
Учитывая, что воспаление паховых лимфоузлов может служить маской для очень серьезных и опасных патологий, категорически не рекомендуется самостоятельное лечение.
Так как это может привести к развитию осложнений, в частности – формированию разлитого гнойного процесса, диссеминации инфекции и ее хронизации, ущемлению грыжи, прогрессированию пролиферативных процессов.
А так же дальнейшему распространению инфекции или ее хронизации.
При появлении воспаления паховых лимфоузлов, обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.