код мкб геморрагический васкулит 10 у взрослых
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
МКБ-10
Общие сведения
Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
Симптомы
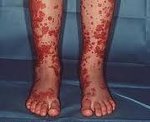
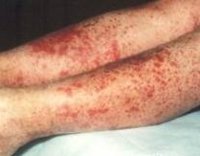
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Системные васкулиты
Общая информация
Краткое описание
Системные васкулиты (СВ) – группа болезней, при которых ишемия и некроз тканей возникают вследствие воспаления кровеносных сосудов (первичного или вторичного по отношению к основному заболеванию). Клинические проявления васкулитов зависят от типа, размера и локализации пораженных сосудов, а также активности системного воспаления.
Соотношение кодов МКБ-10 и МКБ-9: см. Приложение 1 к КП.
Дата разработки протокола: 2016 год (пересмотренный с 2013 года).
Пользователи протокола: врачи общей практики, терапевты, ревматологи, ангиохирурги, нефрологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В зависимости от калибра поражённых сосудов выделяют следующие основные формы системных васкулитов :
Васкулиты крупных сосудов:
Преимущественное поражение крупных артерий: аорты и ее главных ветвей. Могут быть вовлечены артерии другого калибра.
· Артериит Такаясу;
· Гигантоклеточный артериит.
Васкулиты средних сосудов:
Преимущественное поражение артерий среднего калибра: главных висцеральных артерий и их ветвей. Могут быть вовлечены артерии другого калибра. Типично формирование воспалительных аневризм и стеноза.
· узелковый полиартериит;
· болезнь Кавасаки.
Васкулиты мелких сосудов:
Поражение интрапаренхимальных артерий, артериол, капилляров, венул, с возможным вовлечением артерий и вен среднего калибра.
Васкулиты, ассоциированные с антинейтрофильными цитоплазматическими антителами:
· микроскопический полиангиит;
· гранулематоз с полиангиитом (Вегенера);
· эозинофильный гранулематоз с полиангиитом (Черджа-Стросс).
Иммунокомплексные васкулиты мелких сосудов:
· заболевания, ассоциированные с антителами к базальной мембране клубочков (анти-БМК);
· криоглобулинемический васкулит;
· IgA-васкулит (Шенлейна-Геноха);
· Гипокомплементемический уртикарный васкулит (анти-C1q-ассоциированный васкулит).
Вариабельные васкулиты:
Васкулиты без преобладающего типа сосудистого вовлечения, при котором могут поражаться сосуды любого размера (мелкие, средние и большие) и типа (артерии, вены и капилляры).
· болезнь Бехчета;
· синдром Когана
Васкулиты единственного органа:
· кожный лейкоцитокластический ангиит;
· кожный аортоартериит;
· первичный васкулит центральной нервной системы;
· изолированный аортит;
· другие заболевания.
Васкулиты, ассоциированные с системными заболеваниями:
· волчаночный васкулит;
· васкулит при саркоидозе;
· ревматоидный васкулит;
· другие.
Васкулиты, ассоциированные с определенной этиологией:
· криоглобулинемический васкулит, ассоциированный с вирусом гепатита С;
· узелковый полиартериит, ассоциированный с вирусом гепатита В;
· аортит, ассоциированный с сифилисом;
· лекарственный иммунокомплексный васкулит;
· лекарственный АНЦА-ассоциированный васкулит;
· паранеопластический васкулит;
· другие состояния.
Таблица 1. Определения основных нозологических форм системных васкулитов.
| Наименование | Определение |
| Геморрагический васкулит (пурпура Шенлейна-Геноха) | Васкулит с иммунными депозитами IgA, поражающий мелкие сосуды (капилляры, венулы, артериолы). Типичны поражение кожи, кишечника и почек в сочетании с артралгиями или артритом. |
| Криоглобулинемический васкулит | Васкулит с криоглобулинемическими иммунными депозитами, поражающий мелкие сосуды (капилляры, венулы, артериолы) и сочетающийся с сывороточной криоглобулинемией. Часто поражаются кожа и клубочки почек. |
| Кожный лейкоцитокластический васкулит | Изолированный кожный лейкоцитокластический ангиит без системного васкулита или гломерулонефрита. |
| Микроскопический полиангиит | Некротизирующий васкулит преимущественно мелких сосудов (капилляры, венулы, артериолы) с отсутствием иммунных депозитов. Могут так же поражаться артерии мелкого и среднего калибра. Типично развитие некротизирующего гломерулонефрита, часто присоединяется геморрагический альвеолит. |
| Гранулематоз с полиангиитом (Вегенера) | Некротизирующее гранулематозное воспаление с вовлечением дыхательных путей и некротизирующий васкулит сосудов мелкого и среднего калибра (капилляры, венулы, артериолы, артерии). Часто развивается некротизирующий гломерулонефрит. |
| Эозинофильный гранулематоз с полиангиитом (Черджа-Стросс) | Эозинофильное, гранулематозное воспаление с вовлечением респираторного тракта и некротизирующий васкулит сосудов мелкого и среднего калибра. Сочетается с бронхиальной астмой и эозинофилией. |
| Узелковый полиартериит | Очаговое некротизирующее воспаление артерий преимущественно среднего калибра любой локализации с образованием аневризм, тромбозом, разрывом аневризм с кровотечением, инфарктом пораженных органов и тканей. Не сопровождается гломерулонефритом или поражением артериол, капилляров и венул. |
| Болезнь Кавасаки | Воспаление, поражающее крупные, средние и мелкие артерии, сочетающееся с кожно-слизистым лимфатическим синдромом. В процесс могут вовлекаться артерии и вены. Часто поражаются коронарные артерии. Обычно встречается у детей |
| Гигантоклеточный артериит (болезнь Хортона) и ревматическая полимиалгия | Гигантоклеточный артериит- гранулематозный артериит основных ветвей аорты, преимущественно экстракраниальных ветвей сонной артерии с частым поражением височной артерии. Обычно начинается у больных старше 50 лет и часто сочетается с ревматической полимиалгией. Ревматическая полимиалгия- клинический синдром, развивающийся у лиц пожилого и старческого возраста, характеризуется болями и скованностью в области плечевого и тазового пояса, резким увеличением СОЭ. |
| Артериит Такаясу | Прогрессирующее гранулематозное воспаление аорты и ее основных ветвей. Наиболее предрасположены заболеванию молодые женщины. |
| Клиническая фаза | Бирмингемский индекс активности | Характеристика |
| Полная ремиссия | 0- 1 балл | Отсутствие признаков клинической активности и необходимости в терапии при нормальном уровне С- реактивного белка. |
| Частичная ремиссия | 50% от исходного | Уменьшение в результате проводимого лечения индекса клинической активности на 50% от исходного. |
| Легкое обострение | Появление клинических признаков заболевания с увеличением общей суммы баллов до 5. | |
| Тяжелое обострение | > 6 баллов | Вовлечение в воспалительный процесс жизненно важных органов или систем (легких, почек, ЦНС, сердечно- сосудистой системы), что требует проведения активного патогенетического лечения. |
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ [1-4,6]
Диагностические критерии:
Классификационные критерии узелкового полиартериита:
· Похудение >4 кг: потеря массы тела с момента начала заболевания на 4 кг и более, не связанная с особенностями питания и т.д.;
· Сетчатое ливедо: пятнистые, сетчатые изменения рисунка кожи на конечностях и туловище;
· Боль или болезненность яичек: ощущение боли или болезненности в яичках, не связанное с инфекцией, травмой и т.д.;
· Миалгии, слабость или болезненность в мышцах нижних конечностей: диффузные миалгии (исключая плечевой пояс или поясничную область) или слабость мышц или болезненность в мышцах нижних конечностей;
· Мононеврит или полинейропатия: развитие мононейропатии, множественной моно- или полинейропатии;
· Диастолическое давление >90 мм рт.ст.: развитие АГ с уровнем диастолического давления более 90 мм рт.ст.;
· Повышение мочевины или креатинина крови: повышение мочевины >40 мг% или креатинина>15 мг%, не связанные с дегидратацией или нарушением выделения мочи;
· Инфекция вирусом гепатита В: наличие HBsAg или AT к вирусу гепатита В в сыворотке крови;
· Артериографические изменения: аневризмы или окклюзии висцеральных артерий, выявляемые при ангиографии, не связанные с атеросклерозом фибромышечной дисплазией и другими невоспалительными заболеваниями;
· Биопсия: гистологические изменения, свидетельствующие о присутствии гранулоцитов в стенке артерий;
· Наличие 3 и более любых критериев позволяет поставить диагноз с чувствительностью 82,2% и специфичностью 86,6%.
Классификационные критерии Гранулематоза Вегенера:
· Воспаление носа и полости рта: язвы в полости рта; гнойные или кровянистые выделения из носа;
· Изменения в лёгких при рентгенологическом исследовании: узелки, инфильтраты или полости в лёгких.
· Изменения мочи: микрогематурия (>5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи.
· Биопсия: гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространстве.
· Наличие у больного двух и более любых критериев позволяет поставить диагноз с чувствительностью 88% и специфичностью 92%.
Классификационные критерии синдрома Черджа-Стросса:
· Астма: затруднение дыхания или диффузные хрипы при вдохе.
· Эозинофилия: эозинофилия>10%.
· Аллергия в анамнезе: сезонная аллергия (аллергический ринит) или другие аллергические реакции (пищевая, контактная), за исключением лекарственной.
· Моно- или полинейропатия: мононейропатия, множественная мононейропатия или полинейропатия по типу перчаток или чулок..
· Лёгочные инфильтраты: мигрирующие или транзиторные лёгочные инфильтраты, выявляемые при рентгенологическом исследовании.
· Синусит: боли в синусах или рентгенологические изменения.
· Биопсия: внесосудистые эозинофилы: скопление эозинофилов во внесосудистом пространстве.
· Наличие у больного 4 и более любых признаков позволяет поставить диагноз с чувствительностью 85% и специфичностью 99%.
Классификационные критерии пурпуры Шёнляйна-Геноха:
· Пальпируемая пурпура: слегка возвышающиеся геморрагические кожные изменения, не связанные с тромбоцитопенией.
· Возраст 10 мм рт.ст.: разница систолического АД >10 мм рт.ст. при его измерении на плечевых артериях.
· Шум на подключичных артериях или брюшной аорте: наличие шума, выявляемого при аускультации, над обеими подключичными артериями или брюшной аортой.
· Изменения при ангиографии: сужение просвета или окклюзия аорты, её крупных ветвей в проксимальных отделах верхних и нижних конечностей, не связанные с атеросклерозом, фибромышечной дисплазией и др. (фокальные, сегментарные).
· Наличие 3 и более любых критериев позволяет поставить диагноз с чувствительностью 90,5% и специфичностью 97,8%.
Жалобы:
· симметричное онемение, покалывание кончиков пальцев;
· последовательная смена окраски кожи пальцев кистей на холоде;
· пятнистые, сетчатые изменения рисунка кожи на конечностях и туловище;
· общая слабость, утомляемость;
· потеря веса;
· одышка;
· лихорадка;
· изжога, дисфагия;
· боли за грудиной;
· боли в суставах, мышцах.
Анамнез:
· признаки системности: лихорадка, слабость, похудание, выпадение волос, фотосенсибилизация, затруднения при глотании и др.;
· Начало заболевания связано с перенесенным стрессом, переохлаждением.
Инструментальные исследования :
· УЗДГ сосудов, ангиография, ультразвуковая доплерография-поражение сосудов при артериите Такаясу и облитерирующем тромбангиите.
· КТ грудного сегмента определение локализации процесса при гранулематозе Вегенера, микроскопическом полиангиите, гигантоклеточном артериите, артериите Такаясу.
· Обзорная рентгенография легких- диагностика поражения лёгких при гранулематозе Вегенера, микроскопическом полиангиите, синдроме Черджа—Стросса.
· Бронхоскопия (по показаиям);
· ЭКГ-перикардит;
· ЭХО-КГ –поражение сердца;
· УЗИ ОБП, почек –поражение почек, печени, поджелудочной железы;
· ФГДС.
Диагностический алгоритм:
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Антифосфолипидный синдром | Наличие ливедо васкулит | Антитела В2 гликопротеину, антитела к кардиолипину, волчаночный антикоагулянт | акушерская патология у женщин молодого и среднего возраста, необъяснимый тромбоз у новорожденных, рецидивирующие множественные тромботические нарушения, тромбоцитопения, некрозы кожи у больных, принимающих непрямые антикоагулянты. |
| Инфекционный эндокардит | Общевоспалительные симптомы | МРТ и МСКТ сердца, бак.посев крови. ОАК, ЭхоКГ. | бактериемия и токсинемия, общую слабость, одышка, утомляемость, отсутствие аппетита, потеря массы тела, лихорадка |
| Системная красная волчанка | Лихорадка, поражение кожи, суставов, почек, ЦНС, легких | Иммунологические исследования АНА, ан ДНК 2. | Положительный тесты АНА, ан ДНК2, эритематозные высыпания. |
| Атеросклеротическое поражение сосудов | системное поражение артерий крупного и среднего калибра | Холестерин, липопротеиды, Триглицериды, коронарография, реовазография, УЗДГ сосудов, ангиография, | Анамнез, лабораторные и инструментальные данные. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Азатиоприн (Azathioprine) |
| Бетаметазон (Betamethasone) |
| Гепарин натрия (Heparin sodium) |
| Гидрокортизон (Hydrocortisone) |
| Дексаметазон (Dexamethasone) |
| Дипиридамол (Dipyridamole) |
| Колхицин (Colchicine) |
| Лефлуномид (Leflunomide) |
| Метилпреднизолон (Methylprednisolone) |
| Метотрексат (Methotrexate) |
| Микофенолата мофетил (Mycophenolate mofetil) |
| Надропарин кальция (Nadroparin calcium) |
| Омепразол (Omeprazole) |
| Пентоксифиллин (Pentoxifylline) |
| Преднизолон (Prednisolone) |
| Ритуксимаб (Rituximab) |
| Сульфаметоксазол (Sulphamethoxazole) |
| Триамцинолон (Triamcinolone) |
| Триметоприм (Trimethoprim) |
| Циклоспорин (Cyclosporine) |
| Циклофосфамид (Cyclophosphamide) |
| Эноксапарин натрия (Enoxaparin sodium) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ [1-4,6]
Тактика лечения [1-5,7,9,10,23]:
· Достижение клинико-лабораторной ремиссии;
· Снижение риска обострений;
· Предотвращение необратимого поражения жизненно важных органов;
· Снижение риска развития побочных эффектов лекарственной терапии;
· Увеличение продолжительности жизни.
Показания для лечения в амбулаторных условиях:
· Низкая степень активности СВ;
· Плановое продолжение цитостатиков и ГКС, а также последующих инфузий генно-инженерной биологической терапии
Немедикаментозное лечение:
· Терапевтические изменения стиля жизни: отказ от вредных привычек, избегать переохлаждений, интеркуррентных инфекций, значительного психического и физического перенапряжения, противопоказаны инсоляция, методы нетрадиционного лечения;
· Диета с достаточным содержанием белка и витаминов;
· Для уменьшения приступов вазоспазма рекомендовано ношение теплой одежды, отказа от курения, потребления кофеин содержащих продуктов, избегать приема симпатомиметиков и бетта- адреноблокаторов.
Медикаментозное лечение:
Характер и объем терапии зависят от интенсивности заболевания и осложнений;
Цели лечения:
· Достижение клинико-лабораторной ремиссии;
· Снижение риска обострений;
· Предотвращение необратимого поражения жизненно важных органов;
· Снижение риска развития побочных эффектов лекарственной терапии;
· Увеличение продолжительности жизни.
Этапы терапии:
· Индукция ремиссии (3-6 месяцев);
· Поддержание ремиссии ( 2-5 лет);
· Эскалационная терапия.
Перечень основных лекарственных средств:
Перечень дополнительных лекарственных средств
| Лекарственное средство (международное непатентованное название) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | Уровень доказательности |
| Вазодилятирующие, ангиопротективные средства | ||||||
| дипиридамол | Вазодилятирующие, ангиопротективныесредства | Внутрь | ||||
Алгоритм действий при неотложных ситуациях: нет.
Другие виды лечения: программный гемодиализ.
Показания для консультации специалистов:
· консультация дерматолога – васкулит с поражением кожи;
· консультация невропатолога – при выявлении неврологических симптомов;
· консультация офтальмолога – при поражении глаз у пациентов с гранулематозом Вегенера;
· консультация отоларинголога – при поражении ЛОР-органов при гранулематозе Вегенера;
· консультация нефролога – поражение почек при системных некротизирущих васкулитах;
· консультация пульмонолога – поражение лёгких при гранулематозе Вегенера, микроскопическом полиартериите;
· консультация инфекциониста и фтизиатра – носительство вирусов гепатита В и С, развитие оппортунистических инфекций, туберкулѐза;
· консультация сосудистого хирурга – поражение сосудов при артиериите Такаясу;
· консультация хирурга – развитие абдоминального болевого синдрома при артериите Такаясу, узелковом полиартериите, геморагическом васкулите.
Профилактические мероприятия 2:
Первичная профилактика: не проводится.
Вторичная профилактика: на предотвращение инфицированности определённых групп риска (вакцинация против вируса гепатита В).
Мониторинг состояния пациента:
· Диспансерное наблюдение ревматолога на амбулаторном этапе лечения, своевременная госпитализация в случае обострения заболевания.
· Распознавание осложнений лекарственной терапии, мониторинг клинико-лабораторной активности васкулитов.
· Посещение ревматолога не реже 2 раза в 3 месяца.
· Каждые три месяца контроль обще-клинических и биохимических анализов, исследование липидного профиля.
· Денситометрия-1 раз в год, по показаниям.
· Рентгенография костей таза-по показаниям.
Индивидуальная карта наблюдения пациента с системными васкулитами:
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· сбор жалоб, анамнез.
Медикаментозное лечение:
· метилпреднизолон 500-1000мг в/в.
Лечение (стационар)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ 4
Медикаментозное лечение:
Характер и объем терапии зависят от интенсивности заболевания и осложнений.
Перечень основных лекарственных средств:
| Лекарственное средство (международное непатентованное название) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | Уровень доказательности |
| Вазодилятирующие, ангиопротективные средства | ||||||
| дипиридамол | Вазодилятирующие, ангиопротективные средства | Внутрь | ||||
Лечение системных васкулитов:
Стандартная схема патогенетического лечения: назначается в дебюте системных васкулитов или при развитии рецидива на фоне снижения или отмены поддерживающего лечения.
(Уровень доказательности А): Для индукции ремиссии системных васкулитов рекомендуется использовать комбинацию ЦФ и ГК. Запоздалое назначение ЦФ способствует более тяжелому течению с высокой клинической активностью, последующему рецидивированию заболевания.
(Уровень доказательности С): В период индукции ремиссии показано применение высоких доз ГК как важной составляющей терапии.
ЦФ в/в пульсовые введения 15 мг/кг (не более 1 г) через 2 недели N 1- 3, далее каждые 3 недели.
+МП в/в 0,5- 1 г/сутки 3 дня подряд с последующим назначением ПЗ внутрь 1 мг/кг/сутки (не более 80 мг) однократно утром до достижения эффекта, как правило, не менее месяца. После достижения эффекта начинают постепенно снижать дозу ПЗ по 1,25 мг на 25% в месяц до достижения дозы ПЗ 20 мг/сутки, затем на 10% каждые 2 недели до 10 мг/сутки. В дальнейшем возможно снижение дозы ПЗ на 1,25 мг каждые 4 недели.
или:ЦФ внутрь 2 мг/кг/сутки (не более 200 мг/сутки) со снижением дозы до 1,5 мг/кг/сутки при достижении ремиссии.
+ПЗ внутрь 1 мг/кг/сутки (не более 80 мг) однократно утром (после еды) до достижения эффекта, как правило, не менее месяца. После достижения эффекта начинают постепенно снижать дозу ПЗ (по 1,25 мг) на 25% в месяц до достижения дозы 20 мг/сутки, затем на 10% каждые 2 недели до 10 мг/сутки, в дальнейшем возможно снижение дозы ПЗ на 1,25 мг каждые 4 недели.
Лечение ЦФ продолжают в течение 3- 12 месяцев.
(Уровень доказательности А): Генно- инженерная анти- В- клеточная терапия ритуксимабом. Показания к назначению ритуксимаба (РТМ) в первую очередь включают рефрактерное или рецидивирующее течение заболевания.
РТМ в/в 375 мг/м 2 1 раз в неделю в течение 4 недель
Для снижения риска инфузионных реакций введение РТМ осуществляют на фоне премедикации в/в МП 250- 500 мг и антигистаминными препаратами (хлоропирамина гидрохлорид 20 мг в/м).
Лечение РТМ сочетают с назначением ГК в стандартной дозе, поддерживающей терапией АЗА, ММФ. Рутинного сочетания ЦФ и РТМ следует избегать, однако при тяжелом течении заболевания, в том числе при развитии БПГН, для ускорения лечебного эффекта возможно сочетание РТМ и ЦФ в стандартной дозе на протяжении одного или нескольких месяцев.
После лечения РТМ возможно развитие рецидива системных васкулитов, в связи с чем пациенты должны находиться под наблюдением с периодическим (1 раз в 2- 4 месяца) определением содержания СД 20 В- клеток в циркуляции. Надежные предикторы развития рецидива заболевания не установлены. При развитии рецидива после ремиссии, индуцированной РТМ, рекомендован повторный курс РТМ, при этом могут быть эффективны более низкие дозы РТМ (500- 1000 мг). Для снижения риска рецидива можно рассматривать превентивное назначение повторного курса РТМ.
Альтернативные препараты назначают больным с рефрактерным или рецидивирующим течением заболевания.
ММФ 1- 2 г/сутки в один или несколько приемов с продолжительностью не менее 6 месяцев. Сочетают с назначением стандартной дозы ПЗ.
Нормальный иммуноглобулин человека в/в 0,4- 2 г/кг 1 раз/сутки, 3- 5 суток. Возможно проведение повторных курсов 1 раз в месяц на протяжении 6 месяцев. Является вспомогательным средством.
(Уровень доказательности А): Плазмаферез 7- 10 процедур в течение 14 суток с удалением 60 мл/кг плазмы и замещением равным объёмом 4,5- 5% альбумина человека. Присоединяют при неэффективности индукционной терапии, в случаях активного тяжелого заболевания с повышением уровня креатинина более 500 ммоль/л или с геморрагическим альвеолитом.
Поддерживающее лечение после проведения индукционного курса:
ПЗ внутрь 5- 10 мг однократно утром (после еды)
+(Уровень доказательности А): АЗА 2 мг/кг/сутки с возможным снижением дозы до 1,5 мг/кг/ сутки через год.
Длительность поддерживающей терапии АЗА в сочетании с ГК должна составлять не менее 24 месяцев.
или:
(Уровень доказательности В): Лефлуномид 20- 30 мг/ сутки.
или:
ММФ 1- 2 г/сутки в один или несколько приемов с продолжительностью не менее 6 месяцев.
Антимикробные средства (триметоприм/ сульфаметоксазол) применяют для лечения больных ГПА в случаях с доказанным носительством Staph. aureus, для профилактики пневмоцистной инфекции у больных, длительное время получающих лечение ЦФ.
Другие виды лечения: программный гемодиализ.
Хирургическое лечение [11,12]:
· Трансплантация почки.
· Реконструктивные операции на ЛОР- органах
Показания к операции:
· Критические стенозы и окклюзии магистральный артерий.
· Субглоточный стеноз при гранулематозе Вегенера.
Противопоказания к операции:
· свежий инфаркт миокарда (менее 3 месяцев);
· ОНМК (менее 3 месяцев);
· терминальные стадии сердечной и печеночной недостаточности.
Показания для консультации специалистов:
· консультация дерматолога – васкулит с поражением кожи;
· консультация невропатолога – при выявлении неврологических симптомов;
· консультация офтальмолога – при поражении глаз у пациентов с гранулематозом Вегенера;
· консультация отоларинголога – при поражении ЛОР-органов при гранулематозе Вегенера;
· консультация нефролога – поражение почек при системных некротизирущих васкулитах;
· консультация пульмонолога – поражение лёгких при гранулематозе Вегенера, микроскопическом полиартериите;
· консультация инфекциониста и фтизиатра – носительство вирусов гепатита В и С, развитие оппортунистических инфекций, туберкулѐза;
· консультация сосудистого хирурга – поражение сосудов при артиериите Такаясу;
· консультация хирурга – развитие абдоминального болевого синдрома при артериите Такаясу, узелковом полиартериите, геморагическом васкулите.
Показания для перевода в отделение интенсивной терапии и реанимации:
· прогрессирование основного заболевания и осложнений.
Индикаторы эффективности лечения:
· достижение клинико-лабораторной ремиссии.
Госпитализация
Показания для плановой госпитализации:
· Впервые выявленный системный васкулит;
· Уточнение диагноза;
· Подбор иммуносупрессивной терапии;
· Высокая активность;
· Развитие осложнений.
Показания для экстренной госпитализации:
· Высокая степень активности заболевания;
· Множественные рецидивирующие язвенные поражения кожи и гангрена пальцев кистей и стоп;
· Развитие интеркуррентной инфекции или тяжелых осложнений болезни или лекарственной терапии.
Информация
Источники и литература
Информация
Сокращения, используемые в протоколе:
АГ- артериальная гипертония
АТ- антитела
ANCA- аутоантитела к компонентам цитоплазме нейтрофилов
ГК-глюкокортикостероиды
КТ- компьютерная томография
КФК-креатининфосфокиназа
МНО – междунородное нормализованное отношение
НПВП – нестероидные противовоспалительные препараты
СВ- системный васкулит
СРБ- С- реактивный белок
СОЭ- скорость оседания эритроцитов
ЦНС- центральная нервная система
УЗДГ- ультразвуковая допплерография
УЗИ- ультразвуковое исследование
ФГДС-фиброгастродуоденоскопия
ЭКГ- электрокардиограмма
ЭХОКГ- эхокардиография
Список разработчиков протокола:
1) Турдалин Нурлан Бостыбаевич – кандидат медицинских наук, директор, ГКП на ПХВ «Городской ревматологический центр» Управления здравоохранения города Алматы, главный внештатный ревматолог МЗСР РК.
2) Машкунова Ольга Васильевна – кандидат медицинских наук, доцент кафедры общей врачебной практики №1 «Казахский национальный медицинский университет им. С.Д. Асфендиярова».
3) Ан Ирина Константиновна – главный ревматолог Восточно-Казахстанской области, заведующая ревматологического отделения КГП на ПХВ «Городская больница №3 города Усть-Каменогорска» Управления Здравоохранения Восточно-Казахстанской области.
4) Аубакирова Бакыт Амантаевна – главный внештатный ревматолог г.Астана, руководитель Городского ревматологического центра при Городской поликлинике №7 Управления здравоохранения г.Астаны.
5) Надырова Арзыгуль Абдумаликовна – врач ординатор, ГКП на ПХВ «Городской ревматологический центр» Управления здравоохранения г.Алматы.
6) Сейсенбаев Аскар Шакенович – доктор медицинских наук, профессор, заведующий модулем ревматологии «Казахский национальный медицинский университет им. С.Д. Асфендиярова».
7) Сарсенбайулы Мукан Сарсенбаевич – главный внештатный ревматолог ВКО.
8) Смагулова Газиза Ажмагиевна – Руководитель кафедры пропедевтики внутренних болезней и клинической фармакологии Западно-Казахстанского государственного медицинского университета им.М.Оспановаг.Актобе, доцент, кандидат медицинских наук, клинический фармаколог.
Конфликта интересов: отсутствует.
Список рецензентов:
1) Иванова Райфа Латыфовна – профессор РГП на ПХВ «Государственный медицинский университет г.Семей» МЗ СР РК, кафедра постдипломного образования.
2) Исаева Бакытшолпан Габдулхакимовна – доктор медицинских наук, профессор РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова», заведующая кафедрой общей врачебной практики №1 с курсом геронтологии и гериатрии, ревматолог.
Условия пересмотра: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
к клиническому протоколу
диагностики и лечения
Соотношение кодов МКБ-10 и МКБ-9
| код | МКБ10 | код | МКБ 9 |
| 30.0 | Узелковый полиартериит | ||
| 30.1 | Полиартериит с поражением легких [Черджа-Стросса] Аллергический гранулематозный ангиит | 446-447.6 | Системные васкулиты |
| 30.2 | Ювенильный полиартериит | — | — |
| 30.3 | Слизисто-кожный лимфонодулярный синдром [Кавасаки] | — | — |
| 30.8 | Другие состояния, связанные с узелковым полиартериитом Полиангиит перекрестный синдром | — | — |
| 31.0 | Гиперчувствительный ангиит Синдром Гудпасчера | — | — |
| 31.1 | Тромботическая микроангиопатия Тромботическая тромбоцитопеническая пурпура | — | — |
| 31.2 | Смертельная срединная гранулема | — | — |
| 31.3 | Гранулематоз Вегенера Некротизирующий респираторный гранулематоз | — | — |
| 31.4 | Синдром дуги аорты [Такаясу] | — | — |
| 31.5 | Гигантоклеточный артериит с ревматической полимиалгией | — | — |
| 31.6 | Другие гигантоклеточные артерииты | — | — |
| 31.8 | Другие уточненные некротизирующие васкулопатии Гипокомплементемический васкулит | — | — |
| 31.9 | Некротизирующая васкулопатия неуточненная | — | — |
| 35.2 | Болезнь Бехчета | — | — |
| 35.3 | Ревматическая полимиалгия | — | — |
| D69.0 | Пурпура Шенляйна—Геноха | — | — |
| D89.1 | Эссенциальная криоглобулинемия, | — | — |
| I73.1 | Облитерирующий тромбангиит (болезнь Бюргера) | — | — |
Приложение
Список использованной литературы по определению шкалы уровня доказательности основных лекарственных средств: