код мкб 10 нестабильность шейного отдела позвоночника у детей
Нестабильность позвонков — лечение в Санкт-Петербурге
Статья опубликована: 18.01.2019
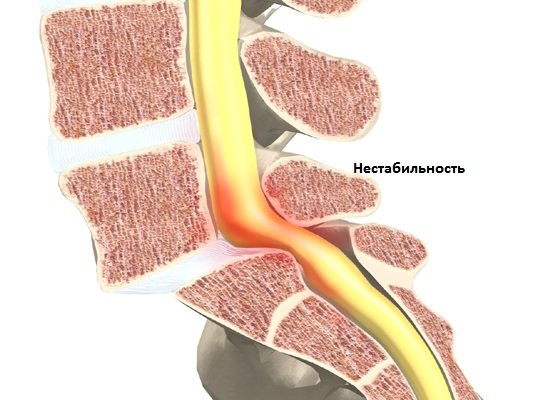
Нестабильность позвонков – состояние, связанное с патологической подвижностью позвонков, результат недостаточности или нарушения функций связочного аппарата, дистрофически-дегенеративных заболеваний тел позвонков и межпозвоночных дисков.
Другими словами, это повышенная подвижность одного или нескольких отделов позвоночника или его отдельных сегментов. Лечение нестабильности позвонков может быть консервативным и оперативным.
Виды и причины болезни позвонков
Разделяют нестабильность шейного, грудного и поясничного отделов позвоночника. Наиболее подвержены данной патологии шейный и поясничный отделы.
По причинам повышенной подвижности выделяют следующие формы патологии:
Симптомы травм позвонков
Основной симптом — боль, которая возникает в месте смещения позвонков и может усиливаться при физической нагрузке, наклонах и поворотах туловища. Также больные жалуются на дискомфорт, тяжесть в области поражения, напряжение мышц (мышечно-тонический синдром возникает рефлекторно как результат раздражения нервных корешков), щелчки или хруст позвоночника при движении.
При поражении шейных позвонков возможны головокружения, мигрени, тошнота, нарушения зрения, онемение и слабость верхних конечностей, чувство ползания мурашек.
При поражении грудного отдела возникают межреберные невралгии, чувство нехватки воздуха. Если задействован поясничный отдел беспокоит боль в ягодицах, нижних конечностях, чувство онемения и слабости мышц нижних конечностей.
Диагностика на нестабильность позвонков в СПБ
Первым шагом к постановке диагноза является сбор жалоб и анамнеза заболевания. Необходимо осмотр врача и проведение рентгенографии пораженного участка с функциональными пробами (выполняется боковая рентгенография в положении максимального сгибания и разгибания).
Для уточнения нарушений, которые привели к нестабильности позвонка, проводится магнитно-резонансная и мультиспиральная компьютерная томографии.
Лечение нестабильности позвонков
Непосредственные причины и симптомы нестабильности позвонков напрямую влияют на методы лечения. Патологию возможно устранить консервативными и оперативными методами.
К консервативной терапии относят следующие варианты:
К оперативному лечению прибегают в случаях отсутствия эффекта от консервативной терапии, при выраженных изменений позвоночника и компрессии нервных окончаний. Также к хирургическому вмешательству прибегают при послеоперационной нестабильности.
Профилактика, прогнозы и методы
К первичным методам профилактики относится изменение образа жизни, коррекция питания, внедрение физкультуры в ежедневный образ жизни. Важно регулярное посещение врачей для профилактических осмотров, а также визиты к специалистам при появлении незначительных жалоб.
Прогноз заболевания благоприятный. При своевременном обращении патология поддается лечению, восстанавливается уровень жизни и общего самочувствия.
При небрежном отношении к самому себе и своему здоровью и обращении к врачу на поздних стадиях болезни нужно помнить, что излишняя подвижность позвоночника может привести к травматизации спинного мозга, что чревато развитием параличей или нарушениями функций внутренних органов.
Что такое нестабильность шейного отдела позвоночника? Причины возникновения, диагностику и методы лечения разберем в статье доктора Никитина С. С., невролога со стажем в 12 лет.
Определение болезни. Причины заболевания
В скелетно-мышечном аппарате есть суставы, которые от природы являются неподвижными, то есть стабильными. Это свойство может быть утеряно, тогда суставы и сочленения становятся «нестабильными». Например, лонное сочленение или крестцово-подвздошные суставы могут утратить свою неподвижность после родов или ввиду травм данной анатомической области. Сегменты позвоночника также относятся к образованиям, которые могут утратить свою неподвижность, что и называется в медицинской практике термином «нестабильность». [1] Стоит отметить, что у детей до 10-ти лет нестабильность считается нормой, так как структуры, отвечающие за стабильность позвоночника, в их возрасте находятся в фазе активного роста.
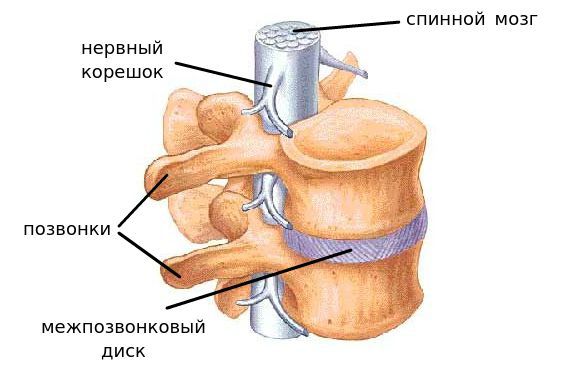
Позвоночник взрослого человека состоит из 33-х или 34-х позвонков (встречается вариант нормы с шестью поясничными позвонками), что составляет 25 или 26 двигательных сегментов. [1]
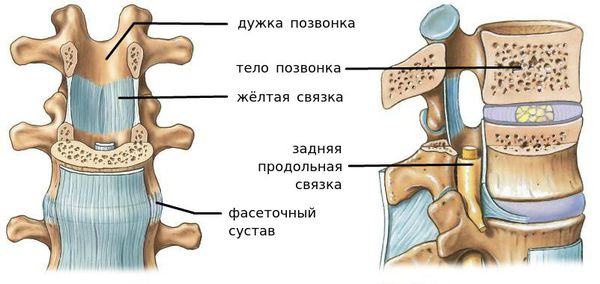
Сегмент позвоночника — это анатомическая и функциональная единица позвоночника. Анатомически сегмент состоит из межпозвонкового диска, нижней половины вышележащего позвонка, верхней половины нижележащего позвонка, передней и задней продольной связки, жёлтой связки, межпозвонковых суставов, а также всех мягких и нервных тканей, находящихся на этом уровне. [1]
За стабильность сегмента отвечают следующие структуры (перечислены в порядке убывания): межпозвонковый диск, связки и фасеточные суставы, тела позвонков.
Соответственно, и причины развития нестабильности воздействуют именно на перечисленные структуры.
Причинами являются:
Симптомы нестабильности шейного отдела позвоночника
Смещение диска как проявление нестабильности сегмента не всегда может порождать какие-то симптомы и жалобы. Вызывающую определенную симптоматику нестабильность называют «клинически значимой».
1. Боль. Сюда же относится и головная боль. Является самым частым симптомом, возникает периодически. Часто появляется после физической нагрузки, нередко уже во время нагрузки. Также возникает после сна в неудобном положении, длительном сидении при наклонённой вперёд и вниз голове, также при сгибании и разгибании головы. При повороте головы в стороны и наличии нестабильности может появиться онемение конечностей и головокружение. Также часто появляется при выполнении неверно подобранных упражнений, не подходящих для пациента, или при неправильном их выполнении. [2]
2. Мышечная симптоматика. Постоянное ощущение напряжения мышц шеи, усталости. Повседневная нагрузка вызывает напряжение, боль и требует отдыха. [2]
3. Очаговая неврологическая симптоматика. По своим проявлениям напоминает корешковую симптоматику — простреливающие боли, онемение и слабость верхних конечностей. При пальпации паравертебральных точек определяется боль.
4. Гипертензионный синдром. Проявляется повышением внутричерепного давления, что, в свою очередь, усиливает головную боль, головокружение. Также проявляется повышением артериального давления. Многие авторы считают, что оба эти проявления чреваты развитием панических атак. [1] [3]
5. Вестибуло-кохлеарные и окуло-кохлеарные нарушения. К ним относятся шум в ушах и головокружение, нарушение зрения. Пациенты часто обращаются к врачам-офтальмологам или врачам-отоларингологам, но при обследовании органов зрения и слуха не обнаруживается сколь значимых нарушений. Симптомы вызываются сдавлением позвоночной артерии, что возможно при изменении высоты межпозвонковых дисков и спондилоартроза, или артроза межпозвонковых суставов. [5]
6. Деформация позвоночника. Боль уменьшается при фиксированной шее, часто при наклоне на бок. Длительное пребывание в таком положении изменяет форму шеи, вызывает формирование или усиление кифоза (искривление позвоночника в форме горба). Кстати, тот самый нарост, который многие именуют «скоплением жира», может быть симптомом нестабильности. [5]
7. Нарушение сна. Развивается при хронизации боли. Постоянное ощущение дискомфорта, невозможность найти удобную позу для сна, вынужденная поза при выполнении повседневной нагрузки — всё это способствует невротизации, и, как следствие, развивается нарушение сна. [2] [3] [4]
Патогенез нестабильности шейного отдела позвоночника
Вопросом изучения патогенеза нестабильности сегментов шейного отдела позвоночника занимался Krismer и его ученики. [1] Опытным путём они доказали, что волокна фиброзного кольца межпозвонкового диска ограничивают ротацию позвонков даже сильнее, чем межпозвонковые и фасеточные суставы. Они также перечислили различные определения нестабильности, описали её, как состоящую из следующих механических аномалий:
Вопросы развития других видов нестабильности в настоящий момент являются дискутабельными. Хотя, рассматривая патогенез послеоперационной нестабильности, многие авторы сходятся во мнении, что сама операция является фактором, усиливающим нестабильность. Ведь сложно представить ситуацию, когда потребовалось удалить здоровый диск.
Классификация и стадии развития нестабильности шейного отдела позвоночника
Различают три стадии нестабильности: [1]
Осложнения нестабильности шейного отдела позвоночника
Самыми частыми осложнениями являются сдавление позвоночной артерии (или синдром позвоночной артерии) и интенсивный болевой синдром.
Синдром позвоночной артерии развивается в двух ситуациях:
Сдавление артерии чревато развитием общемозговой и вестибулярной симптоматики в виде головной боли, головокружения и шумовых эффектов. При остром сдавлении, как правило, развивается острый приступ в виде выраженного головокружения с тошнотой и рвотой, нарушение вестибулярной функции. При длительном сдавлении развивается хроническое нарушение мозгового и спинального кровообращения. [4]
Интенсивный болевой синдром встречается достаточно часто (либо в ситуации отсутствия лечения, либо невыполнения рекомендаций доктора по ограничению физических нагрузок). Нарастание мышечного тонуса, постоянный недостаток питательных веществе в силу нарушения кровообращения способствуют также хронизации боли. [1] [2] [5]
Расстройство двигательной функции и чувствительности развивается при сдавлении мышц и нервов, залегающих в межмышечных пространствах. Характеризуется ограничением функции мышц и онемением в зоне иннервации нервов. [1] [3] [4] [5]
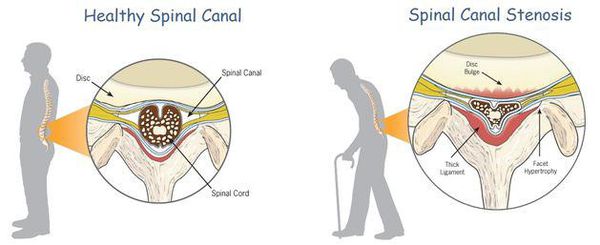
К самым серьезным осложнениям нестабильности относят стеноз позвоночного канала и компрессию спинного мозга. [1] [4] [5]
Оба расстройства опасны нарушением кровообращения, признаком которого является поражение проводящих нервных волокон, что клинически проявляется парезом (параличом) верхних и нижних конечностей, нарушением функции органов малого таза и кожной чувствительности.
Справедливости ради стоит отметить, что подобные осложнения при современном уровне диагностики и лечения возникают крайне редко.
Диагностика нестабильности шейного отдела позвоночника
Сбор жалоб и анамнеза заболевания является неотъемлемым этапом обследования пациента. При этом врач обращает внимание на характеристики и описания болевого синдрома, его локализацию, сопутствующие симптомы, такие как головная боль, головокружение, шаткость при ходьбе и др.
Неврологический осмотр. При осмотре врач-невролог определяет болезненность паравертебральных точек в шейном отделе позвоночника, напряжение и болезненность мышц, зоны отражённой и иррадиирующей боли, нарушения чувствительности, объём движений мышц и суставов, объём движений в шейном отделе позвоночника.
Рентгенографическое исследование. В стандартных проекциях признаки нестабильности обнаруживаются редко. Обязательным является выполнение функциональных рентгенологических исследований. Это самая важная методика, которой в последнее время, к сожалению, пренебрегают. При выполнении определяется переднезаднее смещение тела одного позвонка относительно другого позвонка. Общепринятой толщиной этого размера является 4 мм. Одной из возможных причин, по которой методику всё чаще игнорируют, является тот факт, что не обнаруживается корреляции между выраженностью симптомов и размерами смещения.
Компьютерная томография применяется для исследования всего шейного отдела или одного позвонка. На КТ шейного отдела можно определить ширину позвоночного канала, степень спондилоартроза.
Магнитно-резонансная томография применяется для исследования всего шейного отдела, особенно тщательно позволяет рассмотреть межпозвонковые диски.
Лечение нестабильности шейного отдела позвоночника
При наличии нестабильности лечение должно быть комплексным. Огромную роль играет профилактика.
Лечение строится из нескольких этапов.
Медикаментозное лечение:
Физиотерапевтическое лечение. [1] [2] [5]
Является эффективным средством лечения боли, купирования воспаления, восстановления нервной и мышечной ткани. Также физиотерапевтическое лечение позволяет доставить в очаг лекарственное вещество посредством электрического тока. При физиотерапевтическом лечении применяют:
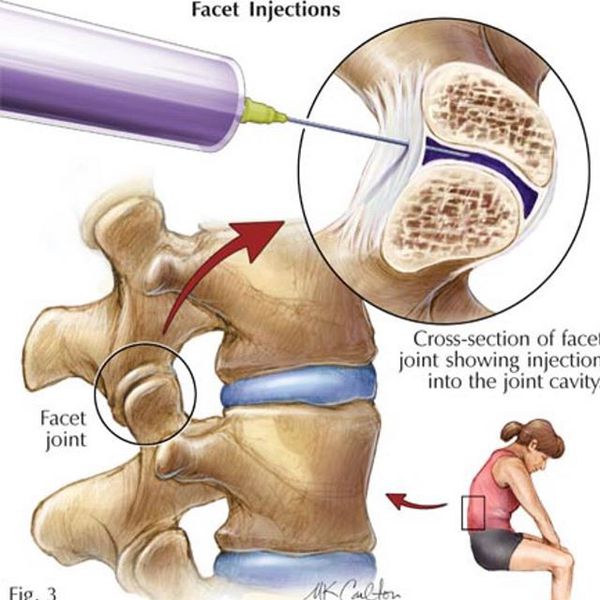
Новокаиновая блокада [1] [2]
Является способом купирования острой боли за счёт доставки лекарственного вещества непосредственно к её очагу. Проводится врачом-неврологом в медицинском учреждении (не на дому!) после специального курса обучения. Лекарственным веществом может выступать раствор Новокаина 0,5% или раствора Лидокаина 2%. Также можно добавить растворы витаминов или гормонов. Состав вводимого вещества подбирает доктор в соответствии с клиническими показаниями в отсутствии противопоказаний к вводимым препаратам. Следует учесть, что врач-невролог не должен вводить вещество в межпозвонковые суставы, эту процедуру могут проводить только врачи-нейрохирурги.
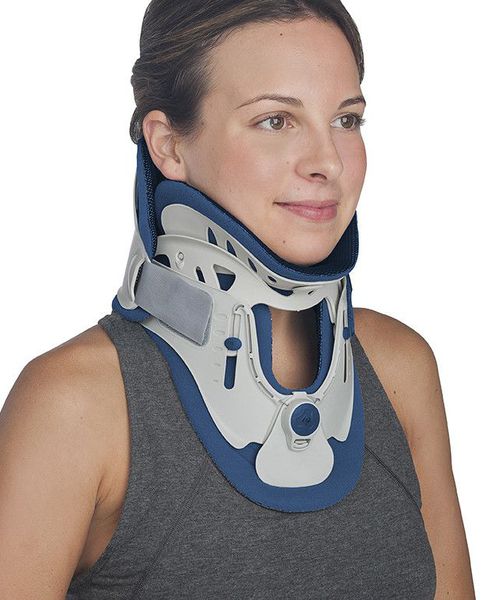
Иммобилизация позвоночника. [2] [3] [5]
Является одним из первых средств помощи при обострении. Осуществляется специальным воротником, ограничивающим подвижность. Назначается только врачом, подбирается строго индивидуально по размерам шеи. Рекомендовано подбор проводить в специализированных ортопедических салонах. Режим ношения воротника также рекомендуется в зависимости от причины, вызвавшей обострение.
Мануальная терапия. [3] [5]
Является средством мобилизации позвонков. Запрещено выполнять в острый период травмы. Выполняется мануальным терапевтом по рекомендации невролога после осмотра.
Лечебная гимнастика. [3]
Является одним из самых эффективных средств профилактики и лечения. Курс разрабатывается для пациента в зависимости от причины, вызвавшей нестабильность, а также состояния позвоночника. Цель гимнастики — это укрепления мышечной ткани (связок и мышц). Если гимнастика проводится после травмы или оперативного вмешательства, то проводится только под контролем врача-невролога или инструктора-методиста в кабинете ЛФК. После обучения курс проводится дома самостоятельно.
Рефлексотерапия, в частности акупунктура.
Является средством купирования боли, восстановления мышечной и нервной ткани, лечения сопутствующих симптомов: улучшение кровообращения, улучшение сна. Выполняется только врачом-рефлексотерапевтом при помощи специальных игл.
Хирургическое лечение. [1] [5]
Является редкой практикой. Выполняется в детском возрасте в случае доказанных аномалий строения. Во взрослой практике чаще выполняется операция «спондилодез». Она заключается в имплантации конструкции из металлических пластин и фиксирующих элементов. Её задача — препятствовать избыточной подвижности позвоночника. Операция применяется после травм, дискотомий и ламинэктомий. Последние две проводятся при грыжах позвоночника.
Наука і клінічна практика
В норме развитие позвоночника продолжается до 20–22 лет. Остеогенез разных отделов позвоночника осуществляется в следующем порядке: верхнешейный, среднегрудной, шейный, нижнегрудной, поясничный и крестцовый. Апофизы позвонков оссифицируются с 8 до 15–16 лет. Окостенение позвонка С2 происходит в возрасте 4–6 лет. Физиологические изгибы позвоночника намечаются в возрасте от 2 до 4 лет и в 6 лет становятся отчетливыми. Величина шейного лордоза уменьшается до 9 лет. С возрастом наблюдается изменение ориентации фасеток межпозвонковых суставов. В раннем детстве они имеют относительно горизонтальное расположение. Увеличение угла наклона до принятия горизонтального положения фасеток продолжается до 10 лет, после чего они способны ограничивать движение позвонков.
Анатомо-функциональные особенности верхнешейного отдела позвоночника
В шейном отделе позвоночника имеются характерные особенности строения и функции.
Первый шейный позвонок – атлант (С1) и второй – аксис, или эпистрофей (С2), осуществляют соединение позвоночника с черепом и образуют атлантоаксиально-затылочный комплекс. У позвонка С 1 нет тела, но имеются передняя и задняя дуги, ограничивающие просвет позвоночного канала. Верхняя поверхность позвонка С1 имеет слегка вогнутые суставные отростки, которые соединены с мыщелками затылочной кости. У позвонка С 2 имеется тело, которое переходит в зубовидный отросток. Он выступает вверх, сочленяется с внутренней поверхностью передней дуги атланта и достигает уровня большого затылочного отверстия. Позвонок С 1 соединяется с мыщелками затылочной кости. Между позвонками С 1 и С 2 имеются три сустава: два парных сустава между С1 и С2 и один между зубовидным отростком С 2 и дугой позвонка С1.
Функционально эти суставы объединяются в комбинированный сустав, в котором возможны вращательные движения головы вместе с позвонком С1. В атлантоокципитальном и атлантоаксиальном сочленениях происходит примерно половина всех движений шеи.
В позвоночнике осевая и ротационная нагрузки ложатся на тела позвонков и межпозвонковые диски. Объединенные в единую структуру, они обеспечивают вертикальное положение тела, выдерживают осевое давление, поглощают и распределяют ударную нагрузку. Межпозвонковые диски соединяют позвонки между собой и обеспечивают стабилизирующую функцию позвоночника. Фиксация межпозвонкового диска к телу позвонка осуществляется волокнами фиброзного кольца. Пульпозное ядро распределяет нагрузку, приложенную к позвоночнику. Межпозвонковые суставы, укрепленные суставными сумками, не несут осевой нагрузки. Они определяют направление движения позвонков. Связки позвоночника фиксируют позвонки и межпозвонковые диски между собой и оказывают влияние на амплитуду движений позвоночника. Передняя продольная связка препятствует разгибанию позвоночника, задняя продольная, надостистая, межостистая связки, а также пульпозное ядро ограничивают сгибание позвоночника, межпоперечные связки лимитируют боковые наклоны. Изо всех связок позвоночника наиболее прочной является передняя продольная. С возрастом их прочность снижается.
Растяжимость связок сильнее всего выражена в местах максимального физиологического кифоза и лордоза, где происходит амортизация вертикальных нагрузок на позвоночник. Наибольшая растяжимость имеется у задней продольной связки в шейном отделе позвоночника, что обусловливает большую подвижность. Способность позвонков к смещению связана с их локализацией и направлением действия сдвигающего усилия. Смещение на уровне вершины лордоза и кифоза происходит в направлении выпуклости искривления. Подвижность всего позвоночника представляет собой сумму движений отдельных сегментов, которая в среднем колеблется в пределах 4°
Движение позвоночника осуществляется вокруг трех осей:
1) сгибание и разгибание вокруг поперечной;
2) боковые наклоны вокруг сагиттальной;
3) ротационные движения вокруг продольной.
Возможны круговые движения по всем трем осям, а также движения вдоль вертикальной.
Мобильность и стабильность позвоночника
Позвоночник сочетает в себе свойства мобильности и стабильности. Мобильность зависит от особенностей строения позвонков, величины межпозвонкового диска, механической прочности структур, обеспечивающих стабильность в данном отделе. Самой подвижной частью позвоночника является его шейный отдел. В нём одна половина всех движений осуществляется в атлантоаксиальном и атлантоокципитальном сочленениях, а другая – в нижнешейном отделе.
Стабильность позвоночника – это способность поддерживать такие соотношения между позвонками, которые предохраняют его от деформации и боли в условиях действия физиологической нагрузки. Основными стабилизирующими элементами позвоночника являются фиброзное кольцо и пульпозное ядро межпозвонкового диска, связки позвоночника и капсула межпозвонковых суставов. Стабильность всего позвоночника обеспечивается стабильностью отдельных его сегментов. Позвоночный сегмент представляет собой два смежных позвонка, соединенных межпозвонковым диском. В сегменте выделяют несколько опорных комплексов, которые выполняют стабилизационную функцию. По Холдсворту, в позвоночнике имеется два опорных комплекса
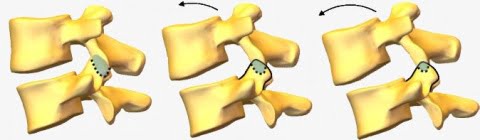
У нестабильности имеются характерные признаки:
1. Нарушение несущей способности позвоночника происходит при воздействии внешних нагрузок, как физиологических, так и избыточных. Позвоночник теряет свою способность сохранять определенные соотношения между позвонками.
2. Нестабильность свидетельствует о несостоятельности опорных комплексов, которые предохраняют позвоночник от деформации, а спинной мозг и его структуры защищают от раздражения.
3. Нарушение проявляется в виде деформации, патологическим перемещением позвонков или разрушением элементов позвоночника. Нестабильность вызывает боль, неврологические расстройства, напряжение мышц и ограничение движений.
Существуют факторы, которые предрасполагают к избыточной подвижности позвоночных сегментов. В норме для шейного отдела позвоночника избыточная подвижность определяется действием двух факторов: возраста и локализации позвонка. Амплитуда подвижности позвоночника у детей больше, чем у взрослых. Повышенная подвижность сегмента С2–С3 наблюдается до возраста 8 лет. У детей избыточная подвижность наблюдается в верхнешейном отделе позвоночника в 65% случаев, что связано с отсутствием межпозвонкового диска на уровне С1–С2. У детей наиболее подвижным является сегмент С2–С3. Нарушения на этом уровне диагностируются в 52% случаев нестабильности позвоночника.
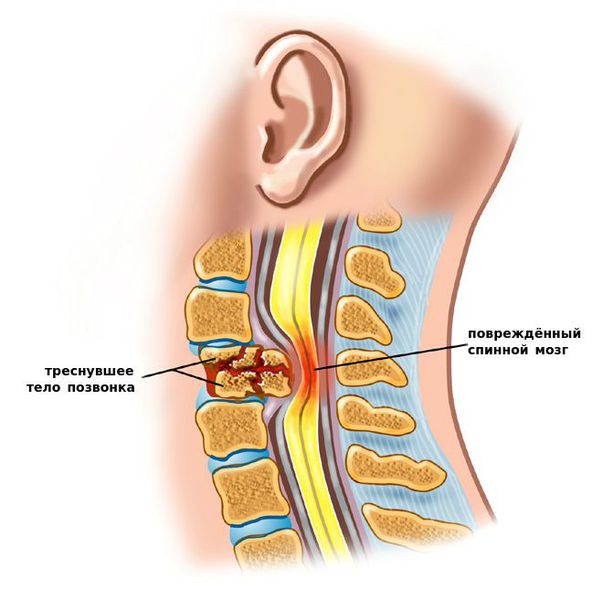
Развивается в результате травмы, к которой относятся перелом, переломовывих и вывих позвонков. При повреждении позвоночника действуют сгибательный, сгибательно-вращательный, разгибательный и компрессионный механизмы повреждения. Первые два механизма действуют при автодорожных и спортивных травмах и составляют 70% от общего числа повреждений позвоночника. Разгибательный механизм возникает при резком запрокидывании головы и встречается при хлыстовидной автодорожной травме. Компрессионный механизм связан с резкой нагрузкой по оси позвоночника и действует при падении с высоты. Посттравматическая нестабильность осложняет около 10% случаев переломов и переломовывихов позвонков. После травмы нестабильным оказывается тот сегмент позвоночника, в котором произошло повреждение либо переднего, либо заднего опорного комплексов. Посттравматическая нестабильность дает спинальную или корешковую симптоматику. При травматическом повреждении смещение позвонков больше 3,5 мм и увеличение угла между замыкательными пластинками тел смежных позвонков более 11° трактуется как результат грубого повреждения связочного аппарата. Повреждение заднего опорного комплекса со смещением тела позвонка до 2 мм и суставных отростков до 1/3 может считаться благоприятным вариантом течения нестабильности. В то же время полное разрушение переднего опорного комплекса со смещением тел позвонков 2 мм и более считается неблагоприятным в плане прогноза течения. У таких больных есть основания для прогрессирования нестабильности.
Посттравматическая нестабильность встречается во всех возрастных группах. У детей нестабильность развивается как последствия интранатальной травмы шейного отдела позвоночника при акушерском пособии, во время которого происходит повреждение связок шейного отдела позвоночника, так и в результате постнатальных компрессионных переломов тел позвонков с нестабильным повреждением межпозвонковых дисков и связок. У взрослых после травмы позвоночника в зоне повреждения обнаруживается снижение высоты межпозвонковых дисков, патологическая подвижность и смещение позвонков, вызванное повреждением диска и разрывом связок. При изолированных переломах позвонков, которые не сопровождаются разрывом связок и смещением позвонков, имеется остаточная стабильность, обусловленная сохранностью опорных комплексов позвоночника.
Дегенерация межпозвонковых дисков происходит при остеохондрозе позвоночника. Дегенеративно-дистрофические изменения заключаются в разволокнении фиброзного кольца и фрагментировании ткани диска, что приводит к уменьшению его фиксирующей способности. Дегенерация межпозвонкового диска может быть как первичной (на основании нарушения метаболизма хряща), так и вторичной, обусловленной нарушением статики позвоночника. При нагрузке на сегмент позвоночника с дегенерированным неполноценным диском происходит образование патологической подвижности и смещение позвонков, которое называется дегенеративным спондилолистезом или псевдоспондилолистезом. Смещение позвонка вызывает перегрузку в заднем опорном комплексе с развитием дегенеративного спондилоартроза. При смещении позвонков в обоих опорных комплексах развиваются обширные изменения, откуда исходят болевые импульсы. В 85% случаев нестабильность с выраженной дегенерацией дисков наблюдается на уровнях С3–С4, С4–С5 и С5–С6.
Послеоперационная нестабильность позвоночника связана с нарушением целостности опорных комплексов во время хирургического вмешательства. На практике послеоперационная нестабильность чаще всего наблюдается после ламинэктомии, объем которой оказывает существенное влияние на стабильность позвоночника. Односторонняя ламинэктомия является относительно щадящей операцией, в то время как двусторонняя ламинэктомия с резекцией суставных фасеток значительно ухудшает опороспособность позвоночника. Снижение несущей способности заднего опорного комплекса приводит к перераспределению нагрузки в позвоночнике, в результате чего увеличивается нагрузка на тела позвонков и межпозвонковые диски, что способствует дальнейшему прогрессированию их дегенерации спустя значительный промежуток времени после вмешательства. Развитие и прогрессирование послеоперационной нестабильности позвоночника связаны с воздействием нескольких факторов:
1) неадекватной нагрузкой на позвоночник в послеоперационном периоде;
2) продолжающейся дегенерацией дисков и рецидивами грыжи;
3) ошибками и недостатками в хирургической технике в виде неоправданно большого объема резекции костных и связочных структур и отсутствия фиксации позвоночника;
4) развитием нестабильности на уровне, смежном с уровнем операции. Спондилодез после ламинэктомии может привести к перегрузке сегментов в пределах от 60 до 180%, которые расположены выше и ниже уровня фиксации позвоночника.
Для ликвидации послеоперационной нестабильности требуется проведение повторных операций, которые по сложности не уступают первичному вмешательству.
Диспластическая нестабильность позвоночника развивается на почве диспластического синдрома. Признаки дисплазии обнаруживаются в теле позвонка, межпозвонковом диске, межпозвонковых суставах и связках позвоночника.
Нестабильность на нижнешейном уровне связана с врожденной неполноценностью межпозвонкового диска. Проявлением дисплазии является эксцентричное положение пульпозного ядра, сужение межпозвонкового диска, нарушение целостности и параллельности замыкательных пластинок, а также клиновидность тел позвонков. При дисплазии изменение структуры коллагеновых волокон приводит к нарушению процесса гидратации ткани пульпозного ядра, что вызывает нарушение механических свойств межпозвонкового диска, снижение жесткости фиксации позвонков, нарушение соотношения между пульпозным ядром и фиброзным кольцом. Эти изменения приводят к развитию нестабильности позвоночника на уровне от С1 до С7.
Диспластические изменения могут поражать любой из элементов позвоночника. Врожденное недоразвитие сумочно-связочного аппарата формирует синдром заднего опорного комплекса, описанный А.В.Демченко у подростков. Диспластические изменения приводят к раннему развитию дегенеративного процесса в молодом возрасте с нарушением стабильности позвоночника. Врожденная асимметрия межпозвонковых суставов, или тропизм, проявляется в изменении размеров и положения суставных фасеток. Изменение плоскости межпозвонковых суставов является причиной изменения жесткости заднего опорного комплекса, перераспределения нагрузки на оба опорных комплекса, ранней дегенерации позвоночного сегмента, которая осложняется его нестабильностью. Недоразвитие суставных отростков приводит к перерастяжению капсулы сустава, смещению суставных поверхностей, сужению межпозвонковых отверстий, разболтанности межпозвонковых суставов, уменьшению жесткости заднего опорного комплекса и увеличению нагрузки на передний опорный комплекс. Непропорционально большие суставные отростки приводят к увеличению жесткости заднего опорного комплекса, что способствует росту нагрузки на эту часть позвоночника.
В зрелом возрасте дисплазия межпозвонковых суставов является причиной развития диспластического остеохондроза, который может привести как к нестабильности позвоночника, так и к спондилоартрозу.
В основе консервативного лечения лежит регулируемый процесс фиброзирования межпозвонкового диска в нестабильном сегменте позвоночника. Ношение головодержателя способствует развитию фиброза диска и остановке прогрессивного смещения позвонков. У взрослого пациента развитие фиброза может привести к постепенному избавлению от боли. Как правило, лечение нестабильности позвоночника начинается с применения консервативных методов. Консервативные методы лечения показаны у больных с нестабильностью незначительной степени выраженности, которая не сопровождается резким болевым синдромом и спинальной симптоматикой. К консервативным методам лечения относятся следующие:
1) соблюдение щадящего режима;
2) ношение мягкого или жесткого головодержателя;
3) прием нестероидных противовоспалительных препаратов (НПВП);
4) новокаиновые блокады при обострении болевого синдрома;
5) массаж и лечебная физкультура мышц спины;
6) физиотерапия (электрофорез, ультразвук).
Основными принципами хирургического лечения нестабильности шейного отдела позвоночника являются стабилизация позвоночника и декомпрессия нервных структур. Операция позволяет ликвидировать компрессию нервов и создать условия для анкилоза позвоночника. У оперативного лечения имеются следующие показания:
1) безуспешное лечение болевого синдрома в течение 1–1,5 мес.;
2) стойкая корешковая и спинальная симптоматика, вызванная компрессией нервных структур экзостозами, грыжей диска, гипертрофированной желтой связкой;
3) подвывих на почве нестабильности;
4) непереносимость отдельных видов консервативного лечения (НПВП, физиотерапии и т.д.);
5) частые обострения болевого синдрома с короткой ремиссией.
Выбор метода оперативного лечения зависит от типа нестабильности. При тяжелой посттравматической нестабильности с подвывихом позвонков наиболее надежная стабилизация позвоночника достигается при комбинации вмешательства передним и задним доступами. Комбинированное вмешательство дает возможность использовать преимущества каждого из подходов. Задним доступом осуществляется широкая ламинэктомия с целью декомпрессии всех нервных структур. Передним доступом делается спондилодез, благодаря которому достигается стабилизация позвоночника.
Подводя итог написанному, хочу призвать коллег не устанавливать диагноз
Нестабильность шейного отдела позвоночника у детей – да и взрослых – без особых на это клинических причин (исходя только из рентгенологических признаков, которые могут быть особенностью детского организма). Диагноз до ужаса пугает родителей и родственников, приводит к назначению неправильного лечения, которое не только не помогает, а часто ухудшает клинику.