кардиомегалия код по мкб 10 у взрослых
Кардиомегалия: что это такое, признаки, как лечить
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
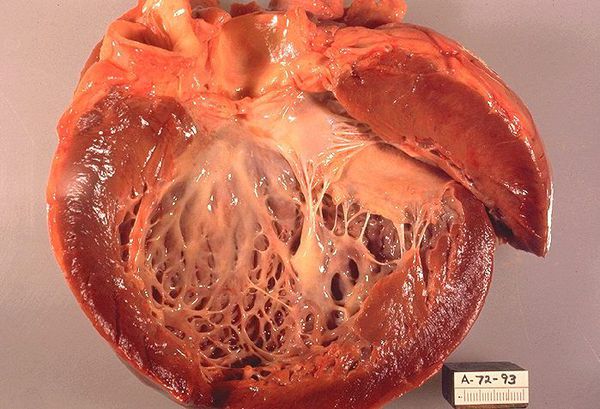
На сегодняшний день заболевания сердечно-сосудистой системы занимают одну из лидирующих позиций среди всех патологических процессов. Кардиомегалия или “бычье сердце” характеризуется выраженными изменениями формы, объема и размеров сердечной мышцы, вследствие чего происходит нарушение процесса перекачивания крови. Данная патология не является самостоятельным заболеванием, а развивается на фоне других заболеваний сердечной деятельности. Кардиомегалия может быть, как врожденная, так и приобретенная, поэтому встречается одинаково часто в любом возрасте.

Код по МКБ-10
Эпидемиология
Согласно статистических данных полученных от Всемирной Организации Здравоохранения кардиомегалия составляют 9 % от всех случаев развития сердечно-сосудистой патологии, частота встречаемости заболевания от 3 до 10 фиксируемых случаев на 100 000 человек.

Причины кардиомегалии
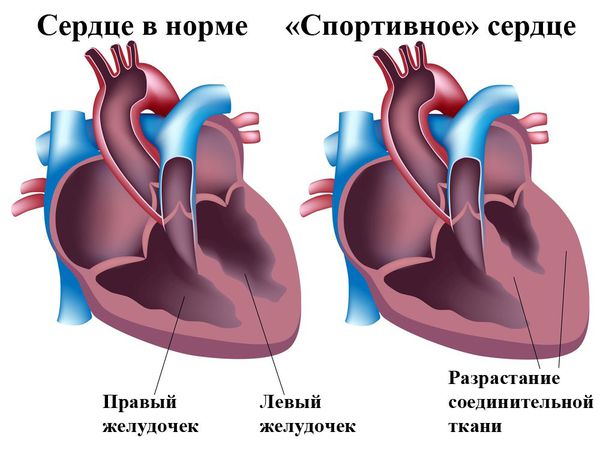
Увеличение размеров сердца может быть следствием как патологических, так и физиологических изменений. К естественным процессам относится увеличенное сердце у спортсменов, из-за больших нагрузок сердечной мышце приходится перекачивать большие объемы крови, вследствие чего и происходит увеличение мышечных волокон. Что касается паталогических изменений, то к ним относят следующие причины, воздействие которых может повлечь за собой развитие кардиомегалии:

Факторы риска
К факторам, способствующим развитию кардиомегалии можно отнести:

Симптомы кардиомегалии
Точный диагноз формулируется не только на основе проведенных обследований, но и на предъявляемых пациентом жалоб. Кардиомегалия зачастую развивается на фоне других патологий сердечно-сосудистой системы, поэтому чаще всего нет специфических симптомов, на основе которых можно точно установить диагноз.

Первые признаки
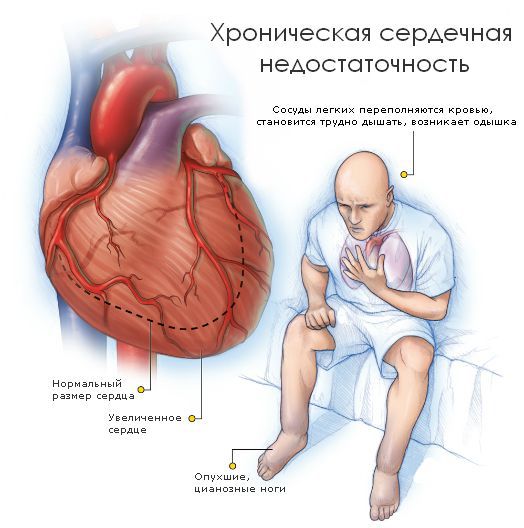
Первое на что необходимо обратить внимание при подозрении на развитие патологии сердца, это наличие отдышки, отеков, болевых ощущений в области сердца и развитие непосредственно аритмии.

Кардиомегалия у плода и новорожденных
Кардиомегалия может быть врожденной патологией сердечной мышцы, которую можно выявить при первом плановом УЗИ-скрининге. Данное состояние является довольно опасным в первую очередь для ребенка и для матери в том числе. Почти в каждом третьем случае беременность заканчивается прерываем. Кардиомегалия плода развивается под воздействием негативных факторов на беременную в первом триместре период закладки всех органов и систем.
Врожденные пороки сердца могут проявиться в первые несколько суток после родов, а могут сохранять скрытое течение до проявления первых признаков в более старшем возрасте. Проявляется кардиомегалия у новорожденных в виде выраженной вялости, быстрой утомляемостью, беспокойством, отказом от груди, пероральным цианозом.

Кардиомегалия у детей
У детей всех возврастных групп кардиомегалия формируется в случае ранее не диагностированных врожденных или приобретенных пороков сердца. В таком возрасте патологический процесс проявляется в виде: быстрой утомляемости, снижением внимания, выносливости, нарушения сна, отсутствия аппетита, неврологических нарушений и психоэмоциональной лабильности.

Стадии
Умеренная степень кардиомегалии
Чаще всего патологическим изменениям подвергается миокард левого желудочка сердца, в норме толщина стенки составляет 1 — 1,2 мм. Незначительные отклонения от нормы считаются умеренными.
Первая степень развития кардиомегалии начинает от увеличения стенки миокарда в пределах от 1, 2 мм до 1,5 мм.
Вторая степень соответствует увеличению толщины стенки от 1,5 мм до 2 мм.
Третья степень развития патологического состояния соответствует увеличению стенки до 2 мм и выше.

Формы
Виды кардиомегалии зависят от первоначальной причины, на фоне которой и развился патологический процесс.

Осложнения и последствия
Увеличение сердечной мышцы может повлечь за собой развитие ряда других осложнений и патологий, помимо той, которая является первоначальной причиной развития кардиомегалии. При излишнем увеличении сердца, некоторые отделы миокарда подвергаются воздействию большего давления, что впоследствии может привести к развитию таких осложнений, как ишемия, инфаркт либо инсульт.

Диагностика кардиомегалии
Диагностика данной патологии, как и любого другого заболевания сердечно-сосудистой системы основывается на проведении ряда лабораторных и инструментальных исследований.

Аускультация при кардиомегалии
При обследовании больного с помощью фонендоскопа, врач может отметить расширение границ сердца, приглушенность тонов, ослабление первого тона на верхушке, шум регургитации и появление специфического симптома “ритм галопа”. Более специфические данные зависят от первоначальной причины развития кардиомегалии.

Анализы
При впервые выявленной кардиомегали необходимо комплексное исследование крови, включающее серологический, иммунологический и биохимический анализ.
Повышенные показатели КФК и КФК-МВ свидетельствуют о развитии острого процесса в миокарде инфаркт миокарда.
Повышенное содержание железа и трансферрина является прямым подтверждением развития дилатационной кардиомиопатии.
Фактор некроза, естественные киллеры, специфические циркулирующее антитела это маркеры дилатационной кардиомиопатии

Инструментальная диагностика
ЭКГ: изменение ST-T, в некоторых случаях отмечается гипертрофия ЛЖ, выраженный зубец Q в отведениях I, aVL, V5-6.
Кардиомегалия на рентгенограмме
Заключение о развитии кардиомегалии можно получить сделав рентген в двух проекциях, чаще всего используют прямую и боковую. Об увеличении ЛП свидетельствует удвоенная плотность рентгенологической тени расположенной вдоль правой границы сердца и повышенного уровня стояния бронха с левой стороны. Увеличение полости ЛЖ определяется по снижанию интенсивности тени непосредственно всего сердца на передней прямой проекции и по усилению контура ЛЖ. Увеличеное ПП распознать на рентгенограмме довольно сложно, в отдельных случаях, отмечается уменьшение кривизны силуэта.
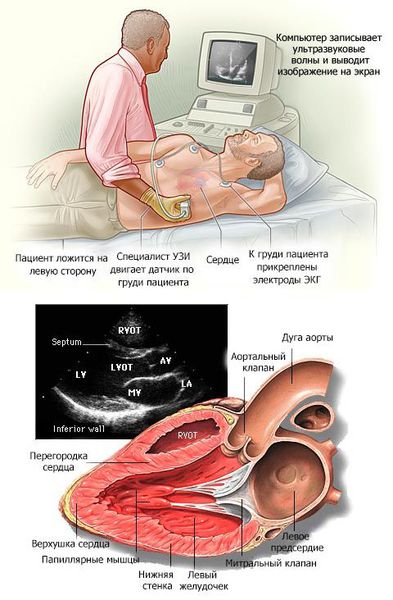
Чреспищеводная ЭХОкардиография: является дополнительным методом диагностики в тех случаях, когда стандартная ЭХОкардиография оказалась малоинформативной.
Стресс ЭХО-КТ: метод диагностики, позволяющий определить этиологию развития патологического процесса (ишемическая или не ишемическая сердечная недостаточность) и оценить эффективность проведенного лечения.
МРТ (магниторезонансная томография): позволяет с точностью определить вес сердца, толщину стенок, объем левого желудочка, помимо этого с помощью данного метода диагностики возможно определить утолщение стенки околосердечной сумки и протяженность участков некроза.

Кардиомиопатия (часть II). Нарушения ритма сердца
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
В настоящее время кардиомиопатии классифицируются в основном по патофизиологии или, если это возможно, по этиологическим и патогенетическим факторам.
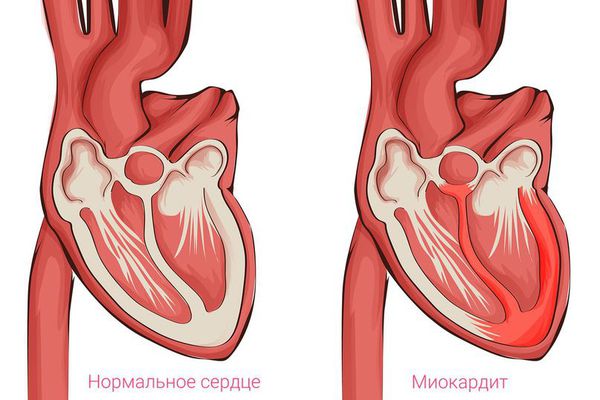
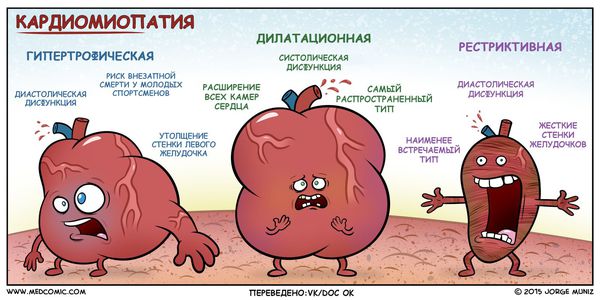
Кардиомиопатии определяются как заболевания миокарда, ассоциированные с его дисфункцией. Они подразделяются на гипертрофическую, дилатационную и рестриктивную кардиомиопатии и аритмогенную правожелудочковую кардиомиопатию (WHO,1995 г.).
Код протокола: P-T-026 «Кардиомиопатия» (Часть II. Нарушения ритма сердца*)
Профиль: терапевтический
Этап: ПМСП
II. Нарушения ритма сердца (Мерцательная аритмия. Желудочковые нарушения ритма сердца. Внезапная сердечная смерть)
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация кардиомиопатий (World Heart Federation,1995 г)
— ассоциированная с распознанным сердечно-сосудистым заболеванием.
Клиника: течение асимптомное или одышка, загрудинная боль (коронарный синдром), синкопе или предсинкопе и сердцебиение. Типичны аритмии и ВС.
3. Рестриктивная кардиомиопатия.
Определение: характеризуется нарушением наполнения и уменьшенным диастолическим объемом одного или обоих желудочков с нормальной или почти нормальной систолической функцией и толщиной стенок, может присутствовать массивный интерстициальный фиброз:
— идиопатическая;
Ишемическая кардиомиопатия представлена дилатационной кардиомиопатией с ухудшенными сократительными свойствами, которая не объяснима протяженным заболеванием коронарной артерии или ишемическим повреждением.
Вальвулярная кардиомиопатия представлена нарушением функции желудочков не пропорционально изменениям нагрузки.
Гипертензивная часто присутствует с левожелудочковой гипертрофией и сопровождается проявлениями дилатационной или рестриктивной кардиомиопатии и сердечной недостаточностью.
II. Нарушения ритма сердца
Мерцательная аритмия
ЖЭ 3-5 классов называются ЖЭ высоких градаций, прогностически неблагоприятны.
1. Неустойчивая желудочковая тахикардия (ЖТ) – три и более желудочковых комплекса, следующих друг за другом, длительностью менее 30 сек. с частотой сокращения желудочков более 100 уд./мин. (длительность цикла менее 600 мс).
5. ЖТ риентри по типу блокады ножек пучка Гиса. ЖТ из системы Гиса-Пуркинье, чаще по типу блокады левой ножки пучка Гиса, осложняет кардиомиопатии.
6. ЖТ веретенообразная двунаправленная (torsades de pointes) – полиморфная ЖТ, имеющая форму медленного полиморфного трепетания желудочков без различимых комплексов QRS или зубцов Т. Желудочковая активность характеризуется постоянно меняющейся амплитудой, как бы вращающейся вокруг изоэлектрической линии. Ассоциируется с синдромом удлиненного интервала QT.
8. Фибрилляция желудочков – быстрая и полностью дезорганизованная желудочковая активность без различимых комплексов QRS или зубцов Т на ЭКГ.
Факторы и группы риска
Кардиомиопатия
Первичная профилактика кардиомиопатий с неизвестной этиологией не проводится, специфических кардиомиопатий – эффективный контроль основных заболеваний.
Диагностика
4. Наличием основного заболевания при специфической кардиомиопатии.
Что такое кардиомиопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кузнецова Т. Н., кардиолога со стажем в 26 лет.
Определение болезни. Причины заболевания
Пусковым механизмом возникновения кардиомиопатии поначалу считали процесс воспаления в сердце, который мог быть спровоцирован вирусными, бактериальными и аутоиммунными повреждениями клеток. Исходя из этой теории, назначение антибиотиков, противовирусных и противовоспалительных препаратов должно было привести к регрессии повреждения и восстановлению функции сердца. Однако практика это не подтвердила.
Риск развития кардиомиопатий повышен у лиц с отягощённой наследственностью, а также после перенесённых острых инфекционных заболеваний. Для появления вторичных кардиомиопатий важно наличие системных аутоиммунных заболеваний, эндокринной патологии (сахарный диабет, тиреотоксикоз) и токсических факторов.
Первичные кардиомиопатии чаще выявляют в детском и молодом возрасте, вторичные же возможны в любом возрасте.
Симптомы кардиомиопатии
Специфических, характерных только для кардиомиопатии симптомов не существует. Именно эта особенность и затрудняет раннюю диагностику заболевания. Кардиомиопатия длительно протекает бессимптомно или малосимптомно, в развёрнутой стадии похожа по клинике на проявления ишемической болезни сердца, различных пороков сердца.
Первыми жалобами, с которыми пациенты обращаются к врачу, являются:
Патогенез кардиомиопатии
За последние годы благодаря возможностям генетики было установлено, что причиной многих кардиомиопатий являются генетические мутации, которые приводят к выработке дефектных белков кардиомиоцита. От того, какой белок рабочей клетки миокарда (кардиомиоцита) изменился, зависит развитие определённого вида кардиомиопатии.
Подобные изменения бывают также при наследственных нарушениях обмена веществ и лизосомальных болезнях накопления (редких заболеваниях, при которых нарушается функция внутриклеточных органелл лизосом). Из-за врождённой нехватки ферментов, перерабатывающих углеводсодержащие продукты, в организме накапливаются крупные молекулы гликогена, гликопротеина и др., которые повреждают организм. Таких заболеваний известно более сотни, но их распространённость невелика. Как правило, проявляются они в детском и молодом возрасте и помимо поражения сердца затрагивают практически весь организм: кости, мышцы, нервную систему, зрение и слух. Самыми изученными болезнями накопления являются гемохроматоз, болезнь Пике и болезнь Фабри.
Классификация и стадии развития кардиомиопатии
По мере накопления информации были выявлены самые распространённые типы кардиомиопатии и их семейные формы:
К редким формам кардиомиопатии относят также системные заболевания и патологические состояния, при которых возникают так называемые вторичные кардиомиопатии: диабетическая, тиреотоксическая, алкогольная, аутоиммунная и другие.
Исходя из причины развития болезни, становится ясным, что кардиомиопатии могут быть как изолированными – первичными, так и являться частью системного заболевания, т. е. быть вторичными.
В России традиционно применяется клинико-морфологическая классификация первичных кардиомиопатий, где кардиомиопатии разделяются на:
Анатомическая классификация гипертрофической кардиомиопатии в зависимости от локализации:
I. Гипертрофия левого желудочка:
В зависимости от наличия обструкции выносного тракта левого желудочка (область между межжелудочковой перегородкой и передней створкой митрального клапана) в покое и при нагрузке выделяют два типа гипертрофической кардиомиопатии :
К тяжело выявляемым видам относится аритмогенная дисплазия правого желудочка, при которой происходят структурные изменения в строении стенки правого желудочка — замещение кардиомиоцитов фиброзно-жировой тканью и развитие аритмии.
Неклассифицируемые кардиомиопатии: некомпактный миокард, стресс-индуцированная кардиомиопатия.
Вторичные (специфические) кардиомиопатии: при имеющемся известном заболевании тяжесть поражения сердца более выражена и не соответствует причине:
Осложнения кардиомиопатии
Особенности течения кардиомиопатии представляют угрозу для жизни. Болезнь может дебютировать сразу внезапной смертью или жизнеугрожающими аритмиями : фибрилляцей желудочков, желудочковой тахикардией. Высокий риск внезапной сердечной смерти связан с такими факторами риска, как:
С утяжелением недостаточности все симптомы становятся более выраженными. Выделяют пять стадий сердечной недостаточности:
Диагностика кардиомиопатии
Особых признаков, характерных для этого заболевания, при сборе жалоб и осмотре пациента выявить не удаётся.
При клиническом осмотре обращают на себя внимание признаки сердечной недостаточности различной степени выраженности, аритмии, возможны тромбоэмболические осложнения.
В основном кардиомиопатии выявляются при проведении эхокардиографии (ЭХОКГ) и электрокардиографии (ЭКГ). Дополнительно применяются рентгеноконтрастная вентрикулография и магнитно-резонансная томография (МРТ) с контрастированием гадолинием.
В современной кардиологии всё больше распространяются новые методы визуализации сердца и сосудов — например, магнитно-резонансная томография (МРТ). Но её недостатком является дороговизна оборудования и малая доступность методики из-за отсутствия качественного оборудовании и специалистов.
На стандартной ЭКГ также могут быть зарегистрированы изменения в виде признаков гипертрофии миокарда левого желудочка, а также признаки его перегрузки и различные нарушения ритма сердца.
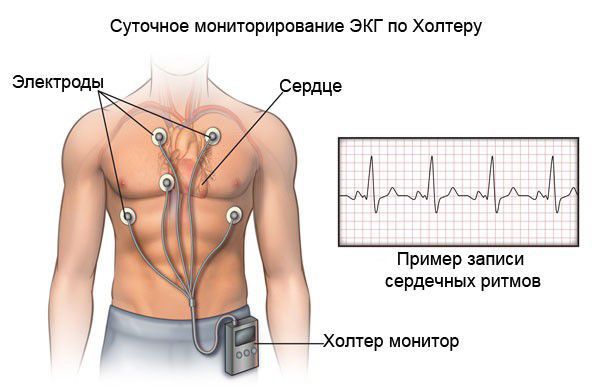
При холтеровском мониторировании ЭКГ также фиксируются нарушения ритма и проводимости практически в 100 % случаях. Выявление таких нарушении ритма сказывается на подборе базисной терапии кардиомиопатии.
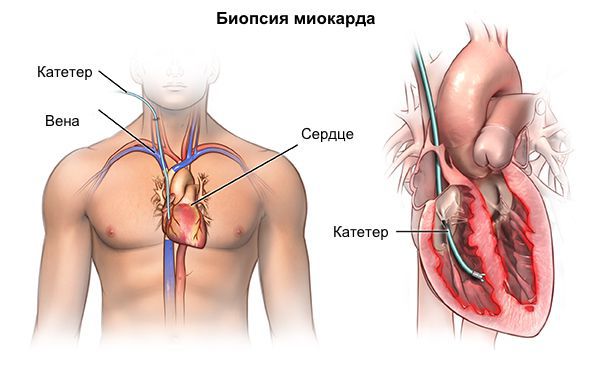
В особых случаях для уточнения диагноза редких форм кардиомиопатии (например, при амилоидозе) возможна прижизненная биопсия миокарда. Методика инвазивная, потенциально опасная для пациента, требует использования уникального комплекса аппаратуры и высочайшей квалификации специалистов, что возможно только в нескольких научных кардиологических центрах РФ.
Из лабораторных методов диагностики помимо стандартных анализов крови (клинического и биохимического), необходимо отметить ДНК-диагностику. Она является «золотым стандартом» при подозрении на кардиомиопатию согласно мировым (европейским и американским) руководствам. Этот подход на данный момент является практически единственным, который применим для раннего выявления и прогнозирования риска развития семейных форм кардиомиопатии. В России такой уровень диагностики возможен в единичных лабораториях и является дорогостоящей процедурой из-за своей уникальности.
Лечение кардиомиопатии
По современным представлениям стратегия лечения пациента определяется в процессе разделения больных на категории в зависимости от типа кардиомиопатии.
Все больные с выявленной кардиомиопатией, независимо от течения заболевания (в том числе и бессимптомные), нуждаются в динамическом наблюдении. Кратность наблюдения и объём обследований определяются индивидуально. В обязательный перечень входят стандартные анализы (клинический и биохимический анализ крови), ЭКГ, ЭХОКГ и холтеровское мониторирование ЭКГ.
Лечебная тактика зависит от множества факторов и подбирается индивидуально. При этом учитываются анатомические особенности — обструкция выносного тракта левого желудочка, растяжение полостей сердца, наличие клапанной патологи, стадия сердечной недостаточности и также сопутствующие заболевания. Необходимо выявлять факторы, повышающие риск внезапной смерти и жизнеугрожающих аритмий [15]
При дилатационной кардиомиопатии необходимо лечить причину развития растяжения полостей сердца, если это возможно. В медикаментозной терапии сердечной недостаточности применяют все стандартные группы лекарств:
Помимо лекарств в ряде случаев прибегают к хирургическим методам лечения кардиомиопатии.
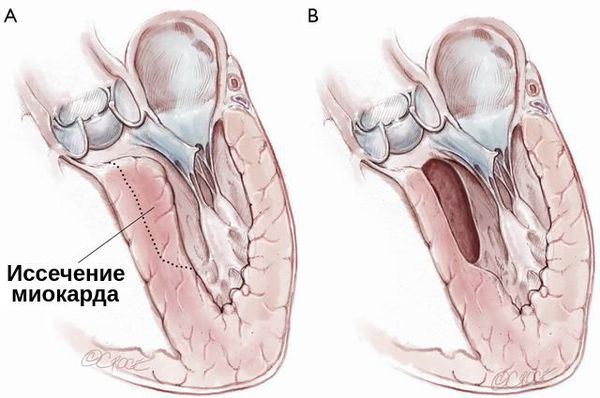
При гипертрофической кардиомиопатии применяется септальная миэктомия — иссечение миокарда, расположенного в основании межжелудочковой перегородки. Она может быть дополнена и вмешательством на изменённом митральном клапане: вальвулопластикой, протезированием митрального клапана и коррекцией кольца митрального клапана.
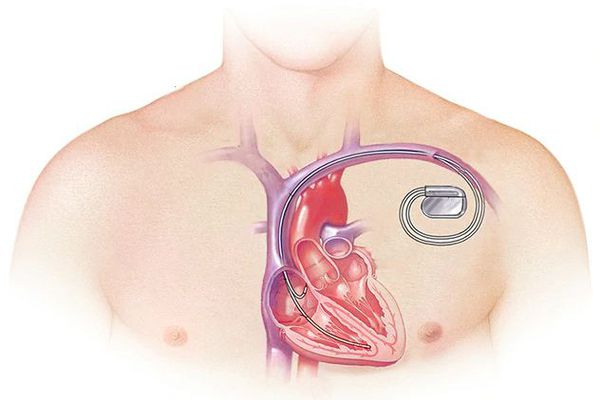
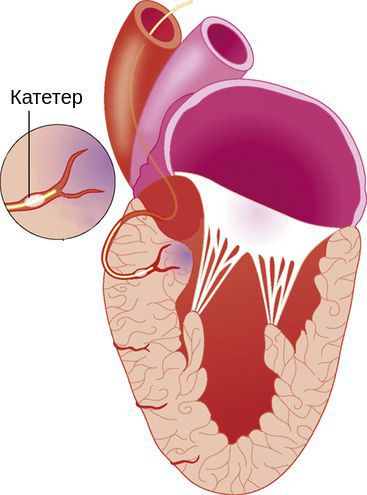
При тяжёлой обструктивной гипертрофической кардиомиопатии рассматривается проведение операции — иссечения части сердечной мышцы или более щадящая методика — чрескожная транслюминальная алкогольная абляция. При ней через катетер вводится до 3 мл 96 % спирта в зону максимальной гипертрофии миокарда и вызывается его инфаркт. Из-за этого мышца уменьшается в размере, исчезает препятствие (обструкция) току крови через митральное кольцо. Далее проводится установка кардиостимулятора для синхронизации работы всех отделов сердца. Эта процедура проводится кардиохирургами в специализированных отделениях.
Прогноз. Профилактика
Прогноз при гипертрофической кардиомиопатии также неблагоприятный, но смертность не такая высокая — в первый год умирают 1 % заболевших, чаще от внезапной смерти, обусловленной факторами риска (наследственностью, тахикардией, предшествующим обмороками, понижением давления).
При рестриктивной кардиомиопатии прогноз неблагоприятный, так как заболевание часто находят уже на поздней стадии развития. Лечение только симптоматическое и поддерживающее.
Для человека с выявленной кардиомиопатии частота посещений и обследований устанавливается индивидуально.