инфильтрат молочной железы мкб 10 код
Публикации в СМИ
Мастит (грудница)
Мастит (грудница) — воспаление молочной железы. Мастит перидуктальный (плазмоцитарный мастит, субареолярный абсцесс) — воспаление дополнительных желёз в зоне ареолы. Мастит новорождённых — мастит, возникающий в первые дни жизни в результате инфицирования гиперплазированных железистых элементов.
Классификация • По течению •• Острый: серозный, гнойный, флегмонозный, гангренозный, абсцедирующий •• Хронический: гнойный, негнойный • По локализации: субареолярный, интрамаммарный, ретромаммарный, разлитой (панмастит).
Этиология • Лактационный (возникает в послеродовом периоде; см. Вскармливание грудное) • Бактериальный (стрептококки, стафилококки, пневмококки, гонококки, нередко сочетания с другой кокковой флорой, кишечной палочкой, протеем) • Карциноматозный.
Факторы риска • Период лактации: нарушение оттока молока по млечным протокам, трещины сосков и околососкового поля, неправильный уход за сосками, нарушения личной гигиены • Гнойные заболевания кожи молочной железы • СД • Ревматоидный артрит • Силиконовые/парафиновые имплантаты молочных желёз • Приём ГК • Удаление опухоли молочной железы с последующей рентгенотерапией • Длительный стаж курения.
Клиническая картина
• Острый серозный мастит (может прогрессировать с развитием гнойного мастита) •• Внезапное начало •• Лихорадка (до 39–40 °С) •• Сильные боли в молочной железе •• Железа увеличена в размерах, напряжена, кожа над очагом гиперемирована, при пальпации — болезненный инфильтрат с нечёткими границами •• Регионарный лимфаденит.
• Острый гнойный абсцедирующий мастит •• Лихорадка, озноб •• Боль в железе •• Молочная железа: покраснение кожи над очагом поражения, резкая болезненность при пальпации, размягчение инфильтрата в центре с наличием флюктуации •• Регионарный лимфаденит.
• Острый гнойный флегмонозный мастит •• Тяжёлое общее состояние, лихорадка •• Молочная железа резко увеличена, болезненна, пастозна, инфильтрат без резких границ занимает почти всю железу, кожа над инфильтратом гиперемирована, имеет синюшный оттенок •• Лимфангиит, регионарный лимфаденит.
Лабораторные исследования • Лейкоцитоз, повышение СОЭ • Необходимо бактериологическое исследование с определением чувствительности микроорганизмов к антибиотикам, бактериоскопия при подозрении на грибковые поражения, туберкулёз.
Специальные исследования • УЗИ • Маммография (при невозможности полностью исключить рак молочной железы у больных с нелактационным маститом) • Биопсия молочной железы.
Дифференциальная диагностика • Инфицирование кист молочной железы (в том числе паразитарных) • Маститоподобный рак • Туберкулёз • Актиномикоз • Нагноившаяся атерома • Сифилис.
ЛЕЧЕНИЕ
Консервативная терапия • Изоляция матери и ребёнка от других родильниц и новорождённых • Повязка или бюстгальтер, поддерживающий молочную железу • Сухое тепло на поражённую молочную железу • Сцеживание молока из поражённой железы с целью уменьшения её нагрубания • Прекращение кормления грудью при развитии гнойного мастита • Если сцеживание невозможно и есть необходимость в угнетении лактации, используют препараты, подавляющие образование пролактина, — каберголин по 0,25 мг 2 р/сут в течение двух дней, бромокриптин по 0,005 г 2 р/сут в течение 4–8 дней • Противомикробная терапия при продолжении грудного вскармливания — полусинтетические пенициллины, цефалоспорины: цефалексин по 500 мг 2 р/сут, цефаклор по 250 мг 3 р/сут, амоксициллин+клавулановая кислота по 250 мг 3 р/сут; при подозрении на анаэробную микрофлору клиндамицин по 300 мг 3 р/сут (в случае отказа от кормления можно использовать любые антибиотики) • НПВС • В случае прекращения кормления — раствор диметил сульфоксида в разведении 1:5, местно.
Хирургическое лечение • Тонкоигольная аспирация содержимого • При неэффективности пункций — вскрытие и дренирование абсцесса с тщательным разделением всех перемычек • Операционные разрезы •• При субареолярном гнойнике — по краю околососкового поля •• Интрамаммарный абсцесс — радиарный •• Ретромаммарный — по субмаммарной складке • При небольших размерах очага грибковой или туберкулёзной этиологии, хроническом абсцессе — возможно его иссечение с прилегающими изменёнными тканями • При прогрессировании процесса с развитием панмастита — удаление железы (простая мастэктомия).
Осложнения • Формирование свища • Субпекторальная флегмона • Сепсис.
Течение и прогноз благоприятные • Полное выздоровление наступает в течение 8–10 дней при адекватном дренировании.
Профилактика • Тщательный уход за молочными железами • Соблюдение гигиены кормления • Использование смягчающих кремов • Сцеживание молока.
МКБ-10 • O91.2 Негнойный мастит, связанный с деторождением • P39.0 Неонатальный инфекционный мастит • N61 Воспалительные болезни молочной железы • P83.4 Набухание молочных желёз у новорождённого
Код вставки на сайт
Мастит (грудница)
Мастит (грудница) — воспаление молочной железы. Мастит перидуктальный (плазмоцитарный мастит, субареолярный абсцесс) — воспаление дополнительных желёз в зоне ареолы. Мастит новорождённых — мастит, возникающий в первые дни жизни в результате инфицирования гиперплазированных железистых элементов.
Классификация • По течению •• Острый: серозный, гнойный, флегмонозный, гангренозный, абсцедирующий •• Хронический: гнойный, негнойный • По локализации: субареолярный, интрамаммарный, ретромаммарный, разлитой (панмастит).
Этиология • Лактационный (возникает в послеродовом периоде; см. Вскармливание грудное) • Бактериальный (стрептококки, стафилококки, пневмококки, гонококки, нередко сочетания с другой кокковой флорой, кишечной палочкой, протеем) • Карциноматозный.
Факторы риска • Период лактации: нарушение оттока молока по млечным протокам, трещины сосков и околососкового поля, неправильный уход за сосками, нарушения личной гигиены • Гнойные заболевания кожи молочной железы • СД • Ревматоидный артрит • Силиконовые/парафиновые имплантаты молочных желёз • Приём ГК • Удаление опухоли молочной железы с последующей рентгенотерапией • Длительный стаж курения.
Клиническая картина
• Острый серозный мастит (может прогрессировать с развитием гнойного мастита) •• Внезапное начало •• Лихорадка (до 39–40 °С) •• Сильные боли в молочной железе •• Железа увеличена в размерах, напряжена, кожа над очагом гиперемирована, при пальпации — болезненный инфильтрат с нечёткими границами •• Регионарный лимфаденит.
• Острый гнойный абсцедирующий мастит •• Лихорадка, озноб •• Боль в железе •• Молочная железа: покраснение кожи над очагом поражения, резкая болезненность при пальпации, размягчение инфильтрата в центре с наличием флюктуации •• Регионарный лимфаденит.
• Острый гнойный флегмонозный мастит •• Тяжёлое общее состояние, лихорадка •• Молочная железа резко увеличена, болезненна, пастозна, инфильтрат без резких границ занимает почти всю железу, кожа над инфильтратом гиперемирована, имеет синюшный оттенок •• Лимфангиит, регионарный лимфаденит.
Лабораторные исследования • Лейкоцитоз, повышение СОЭ • Необходимо бактериологическое исследование с определением чувствительности микроорганизмов к антибиотикам, бактериоскопия при подозрении на грибковые поражения, туберкулёз.
Специальные исследования • УЗИ • Маммография (при невозможности полностью исключить рак молочной железы у больных с нелактационным маститом) • Биопсия молочной железы.
Дифференциальная диагностика • Инфицирование кист молочной железы (в том числе паразитарных) • Маститоподобный рак • Туберкулёз • Актиномикоз • Нагноившаяся атерома • Сифилис.
ЛЕЧЕНИЕ
Консервативная терапия • Изоляция матери и ребёнка от других родильниц и новорождённых • Повязка или бюстгальтер, поддерживающий молочную железу • Сухое тепло на поражённую молочную железу • Сцеживание молока из поражённой железы с целью уменьшения её нагрубания • Прекращение кормления грудью при развитии гнойного мастита • Если сцеживание невозможно и есть необходимость в угнетении лактации, используют препараты, подавляющие образование пролактина, — каберголин по 0,25 мг 2 р/сут в течение двух дней, бромокриптин по 0,005 г 2 р/сут в течение 4–8 дней • Противомикробная терапия при продолжении грудного вскармливания — полусинтетические пенициллины, цефалоспорины: цефалексин по 500 мг 2 р/сут, цефаклор по 250 мг 3 р/сут, амоксициллин+клавулановая кислота по 250 мг 3 р/сут; при подозрении на анаэробную микрофлору клиндамицин по 300 мг 3 р/сут (в случае отказа от кормления можно использовать любые антибиотики) • НПВС • В случае прекращения кормления — раствор диметил сульфоксида в разведении 1:5, местно.
Хирургическое лечение • Тонкоигольная аспирация содержимого • При неэффективности пункций — вскрытие и дренирование абсцесса с тщательным разделением всех перемычек • Операционные разрезы •• При субареолярном гнойнике — по краю околососкового поля •• Интрамаммарный абсцесс — радиарный •• Ретромаммарный — по субмаммарной складке • При небольших размерах очага грибковой или туберкулёзной этиологии, хроническом абсцессе — возможно его иссечение с прилегающими изменёнными тканями • При прогрессировании процесса с развитием панмастита — удаление железы (простая мастэктомия).
Осложнения • Формирование свища • Субпекторальная флегмона • Сепсис.
Течение и прогноз благоприятные • Полное выздоровление наступает в течение 8–10 дней при адекватном дренировании.
Профилактика • Тщательный уход за молочными железами • Соблюдение гигиены кормления • Использование смягчающих кремов • Сцеживание молока.
МКБ-10 • O91.2 Негнойный мастит, связанный с деторождением • P39.0 Неонатальный инфекционный мастит • N61 Воспалительные болезни молочной железы • P83.4 Набухание молочных желёз у новорождённого
Болезни молочной железы (N60-N64)
Карбункул молочной железы
Исключен: инфекционный мастит новорожденного (P39.0)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Послеродовой мастит
Послеродовой мастит (ПМ) — воспалительное заболевание молочной железы (МЖ) бактериального характера, развивающееся после родов и связанное с процессом лактации (МКБ-10:091. Инфекции молочной железы (МЖ), связанные с деторождением). Заболевание может р
Послеродовой мастит (ПМ) — воспалительное заболевание молочной железы (МЖ) бактериального характера, развивающееся после родов и связанное с процессом лактации (МКБ-10:091. Инфекции молочной железы (МЖ), связанные с деторождением).
Заболевание может развиваться в родильном доме или после выписки («отсроченный»). В настоящее время ПМ развивается преимущественно во внебольничных условиях на 2–4-й неделе послеродового периода.
Частота ПМ составляет 3–8% от общего числа родов. Частота гнойного ПМ колеблется от 2 до 11%. Крайне редко развивается мастит во время беременности (0,1–1% по отношению ко всем больным маститом). В структуре гнойно-воспалительных заболеваний в гинекологии ПМ достигает 5–65%.
У 90% больных поражается одна молочная железа, причем правосторонний ПМ встречается в 55%, левосторонний — в 34%, двусторонний — в 10% случаев.
Основными возбудителями ПМ являются Staphylococcus aureos (70–80%), значительно реже — другие микроорганизмы: Streptococcus A и B, Enterobacter spp., Escherichia spp., Pseudomonas aerugenosa, Klebsiella spp. Золотистый стафилококк является доминирующим возбудителем и в виде монокультуры или в ассоциации с другими патогенными микроорганизмами высевается в 88% случаев ПМ.
Этиологическая структура серозного и инфильтративного мастита представлена в табл. 1.
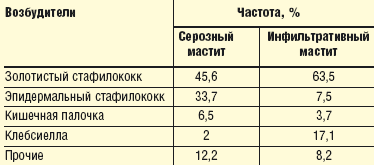 |
| Таблица 1. Этиологическая структура серозного и инфильтративного мастита |
В зависимости от стадии развития послеродового мастита выделяют:
Предрасполагающими факторами к возникновению ПМ являются:
Патологический лактостаз развивается на 2–6-е сутки лактации. Общее самочувствие изменяется мало. Температура тела — 38–38,5 o С. Наблюдается равномерное нагрубание и болезненность молочной железы при пальпации. Без стадии патологического лактостаза мастит развивается редко, но между ПМ и первыми проявлениями серозного мастита может пройти от 8 до 30 дней.
Серозный ПМ, как правило, начинается остро. Температура тела при серозном мастите повышается до 38–39 o С, с ознобом. Ухудшается общее состояние (головная боль, слабость), появляются постепенно усиливающиеся боли в молочной железе, особенно при кормлении ребенка. Больная грудь несколько увеличивается в объеме, хотя вначале форма ее не меняется. Кожа в области поражения слегка или умеренно гиперемирована. При пальпации в толще железы могут определяться более уплотненные участки, чаще овальной формы, плотно-эластической консистенции, умеренно болезненные.
При запоздалом или неэффективном лечении серозная форма довольно быстро (в течение 1–3 дней) переходит в инфильтративную. Продолжается лихорадка. Под измененным участком кожи пораженной молочной железы пальпируется плотный, малоподатливый инфильтрат, нередко увеличиваются регионарные подмышечные лимфатические узлы. В зависимости от особенностей возбудителя инфекции, состояния защитных сил организма и характера проводимой терапии, длительность этой стадии варьирует от 5 до 10 дней. Если инфильтрат не рассасывается, обычно происходит его нагноение. В современных условиях нередко отмечается более быстрая (в течение 4–5 дней), иногда бурная динамика процесса — переход серозной формы мастита в инфильтративную, а затем в гнойную.
Для гнойного мастита характерны высокая температура тела (39 о С и выше), озноб, плохой сон, потеря аппетита. Форма пораженной молочной железы изменяется в зависимости от локализации и степени распространения процесса, кожа ее резко гиперемирована, пальпация болезненна. Как правило, увеличиваются и становятся болезненными подмышечные лимфатические узлы (регионарный лимфаденит).
Преобладающей формой гнойного мастита является инфильтративно-гнойная, она диагностируется у 2/3 больных. Диффузная форма характеризуется гнойным пропитыванием тканей без явного абсцедирования. При узловой форме образуется изолированный округлый инфильтрат без образования абсцесса.
Абсцедирующий мастит встречается реже. Флегмонозный мастит представляет собой обширное диффузное гнойное поражение молочной железы. Он встречается у каждой 6–7-й больной с гнойным маститом и характеризуется очень тяжелым течением. Отмечаются резкое ухудшение общего состояния, частые ознобы, повышение температуры тела до 40 о С. Возможна генерализация процесса с переходом в сепсис.
Гангренозный мастит является крайне редкой и очень тяжелой формой заболевания. Наряду с местными проявлениями определяются признаки выраженной интоксикации — обезвоживание, гипертермия, тахикардия, тахипноэ.
Наряду с типичной клиникой серозного, инфильтративного и гнойного мастита встречаются стертые, субклинические формы заболевания. Они характеризуются невыраженностью, а иногда и отсутствием отдельных симптомов, несоответствием между клиническими проявлениями и истинной тяжестью процесса. Такое кажущееся благополучие затрудняет своевременную диагностику и обусловливает недостаточность терапевтических мероприятий.
Характерной особенностью ПМ в современных условиях является его более позднее начало, преимущественно после выписки из роддома (запоздалый, «отсроченный» мастит).
Высокая вирулентность возбудителя, снижение иммунологической защиты, запоздалая диагностика и неадекватное лечение могут явиться факторами, способствующими развитию сепсиса (септикопиемии) на почве ПМ.
Специальные методы исследования и диагностические критерии ПМ
— В норме структура молочной железы однородна. Молочные протоки в виде эхонегативных образований диаметром 0,1–0,2 см. Поверхностная пластинка собственной грудной фасции имеет четкие контуры.
— Серозный мастит: утолщение и отек железистой ткани, участки повышенной эхогенности, нечеткие контуры поверхностной пластинки собственной грудной фасции.
— Инфильтративный мастит: наличие зон пониженной эхогенности в толще инфильтрата.
— Инфильтративно-гнойный мастит: ячеистое строение инфильтрата.
— Гнойный мастит: появление в зонах пониженной эхогенности очагов повышенной звукопроводимости неправильной формы, различных размеров.
Лечение
Цель лечения — эрадикация возбудителя, купирование симптомов заболевания, нормализация лабораторных показателей и функциональных нарушений, профилактика осложнений.
В период заболевания маститом, независимо от клинической формы, вскармливание ребенка как больной, так и здоровой грудью запрещается. Вопрос о возможности его возобновления после излечения мастита или прекращения лактации решается индивидуально на основании результатов бактериологического исследования молока.
В качестве физиотерапии при серозном мастите используют микроволны дециметрового или сантиметрового диапазона, ультразвук, УФ-лучи, при инфильтративном мастите — те же физические факторы, но с увеличением тепловой нагрузки. При гнойном мастите после хирургического лечения вначале используют электрическое поле УВЧ в слаботепловой дозе, затем УФ-лучи в субэритемной и слабоэритемной дозах.
Необходимо подавление или торможение лактации. При серозном и инфильтративном мастите прибегают к торможению лактации, при отсутствии эффекта от терапии в течение 2–3 сут подавляют лактацию. На подавление лактации необходимо получить согласие роженицы.
Гнойный мастит является показанием для подавления лактации. Для торможения или подавления лактации используются бромокриптин (Парлодел) или каберголин (Достинекс).
Парлодел назначают по 2,5 мг 2 раза в сутки для торможения лактации в течение 2–3 дней, с целью подавления — 14 дней. Достинекс для предотвращения послеродовой лактации назначают по 1 мг однократно в первый день после родов; для подавления установившейся лактации — по 0,25 мг (1/2 таблетки) каждые 12 ч в течение 2 дней.
При назначении антибактериальной терапии препаратами выбора являются пенициллины, цефалоспорины, эффективны также аминогликозиды, макролиды, линкозиды. Дозы и путь введения указаны в табл. 2.
Кроме того, назначают средства, повышающие специфическую и неспецифическую иммунную реактивность организма: антистафилококковый гамма-глобулин, иммуноглобулин человеческий нормальный и др.
В комплексном лечении с целью профилактики развития кандидоза рекомендуется назначение противогрибковых препаратов (флуконазол, нистатин и др.).
Хирургическое лечение обязательно при гнойном мастите. Оперативное лечение гнойного мастита должно осуществляться своевременно и рационально. Производят широкое вскрытие гнойного очага с дренированием при минимальной травматизации молочных протоков. При флегмонозном и гангренозном мастите иссекают и удаляют некротизированные ткани.
Критериями эффективности комплексной терапии ПМ являются:
Профилактика послеродового мастита
Строгое соблюдение санитарно-противоэпидемического режима в родовспомогательном учреждении, личной гигиены роженицей является основой профилактики ПМ. С этой целью женщин готовят к грудному вскармливанию во время беременности и в послеродовом периоде, обучают правильному уходу за молочными железами и сосками, основам правильного кормления ребенка и сцеживанию молока. В послеродовом периоде проводят профилактику лактостаза.
Своевременная терапия и профилактика лактостаза включают физические методы и использование молокоотсосов. Молокоотсос является патогенетическим средством профилактики и лечения лактостаза как такового, вне зависимости от его генеза. При этом следует обратить внимание на необходимость применения молокоотсосов, обеспечивающих адекватное сцеживание. Желательно, чтобы ручной молокоотсос не использовал силу пальцев (пальцы быстро устают).
 |
| Рис. 1. Клинический молокоотсос Medela Lactina Electric Plus |
Наиболее эффективный молокоотсос — клинический, моделирующий естественный процесс сосания ребенком материнской груди. Молокоотсос должен: автоматически имитировать трехфазный цикл сосания ребенка; иметь регулятор уровня разрежения, систему, сбрасывающую вакуум при достижении опасных значений; быть снабжен клапаном, отделяющим бутылочку от воронки молокоотсоса, чтобы уровень разрежения не зависел от заполнения бутылочки и была возможность применять пакеты для сбора и хранения молока; быть легко разборным для удобного мытья и стерилизации. Все молокоотсосы Medela соответствуют этим требованиям.
Клинический молокоотсос Medela Lactina Electric Plus (рис. 1) предназначен для длительной интенсивной эксплуатации. Этот молокоотсос максимально эффективен и надежен. Достаточно широко используется в системе ЛПУ Москвы и в системе проката. Молокоотсос имеет автоматически воспроизводимый трехфазный цикл, имитирующий сосание ребенка, а также регулировку степени разрежения. Основная, электрическая часть и части, контактирующие с молоком, полностью разделены. Последние легко обрабатываются и стерилизуются различными методами, в том числе и автоклавированием. Таким образом, перенос инфекции полностью исключен. Контактирующие с молоком части входят в отдельный комплект. Набор может быть как одинарным, так и двойным (для одновременного сцеживания обеих молочных желез). Также существуют одноразовые комплекты для сцеживания, что особенно удобно для условий стационара.
 |
| Рис. 2. Клинический молокоотсос Medela Symphony |
Клинический молокоотсос Medela Symphony (рис. 2) — новейшая разработка компании Medela. Эта новая модель, обладая всеми преимуществами молокоотсосов Medela, является первым клиническим молокоотсосом, работающим по принципу двухфазного сцеживания. Впервые в мире имитируются не только три этапа цикла сосания, но и две фазы кормления: фаза стимуляции и фаза сцеживания. Кроме того, молокоотсос Symphony создает все условия для максимально эффективного и комфортного выделения молока, а также имеет микропроцессорное управление, позволяющее индивидуально подбирать параметры сцеживания.
К ошибкам и необоснованным назначениям следует отнести в лечении ПМ: 1) нерациональное использование антибактериальных препаратов; 2) резкое ограничение питья; 3) рекомендации продолжения грудного вскармливания; 4) сохранение лактации при гнойном ПМ.
Литература
А. В. Мурашко, доктор медицинских наук
И. Е. Драгун, кандидат медицинских наук
Е. Н. Коноводова, кандидат медицинских наук
НЦАГиП Росмедтехнологий, Москва
Лактационный мастит и лактостаз
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «01» марта 2019 года
Протокол №56
Мастит — воспаление паренхимы и интерстициальной ткани молочной железы.
Лактостаз – дисфункциональное состояние лактирующей молочной железы, в основе которого лежит несоответствие процессов молокообразования и молокоотдачи.
Название протокола: Лактационный мастит и лактостаз
Код(ы) МКБ-10:
Сокращения, используемые в протоколе:
| МЖ | – | молочная железа |
| МК | – | международная классификация |
| УД– | – | уровень доказательности |
| УЗИ | – | ультразвуковое исследование |
Категория пациентов: родильницы.
Шкала уровня доказательности:
| Классификация силы рекомендаций | |
| Уровень доказательности | Описание |
| I | Доказательства, полученные по крайней мере из одного качественного рандомизированного контролируемого испытания. |
| II-1 | Доказательства, полученные, из хорошо спланированного контролируемого исследования без рандомизации. |
| II-2 | Доказательства, полученные, из хорошо спланированного когортного исследования или исследования типа «случай – контроль», одно- или многоцентрового. |
| III | Доказательства, полученные из нескольких серий случаев с наличием вмешательства и без вмешательства. |
| Степень рекомендаций | |
| Класс А | требует по крайней мере одного мета-анализа, систематического обзора или РКИ, или доказательства расценены как хорошие и непосредственно применимые для целевой популяции. |
| Класс В | требует доказательств, полученных из хорошо проведенных клинических испытаний, непосредственно применимых для целевой популяции и демонстрирует полную согласованность результатов; или доказательства экстраполированы из мета-анализа, систематического обзора и РКИ. |
| Класс С | требует доказательств, полученных из отчетов экспертных комиссий, или мнений и/или клинического опыта авторитетных лиц, указывает на недостаток клинических исследований хорошего качества. |
| Класс D | экспертное мнение без критической оценки, или основанное на клиническом опыте или лабораторных исследованиях. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
По стадиям развития:
I. По функциональному состоянию МЖ:
1. Лактационный.
2. Нелактационный.
II. По причине заболевания:
1. Неспецифический.
2. Специфический.
III. По течению воспалительного процесса:
1. Острый.
2. Хронический.
IV. По распространенности процесса:
1. Ограниченный.
2. Диффузный.
V. По характеру воспаления:
1. Серозный.
2. Инфильтративный.
3. Гнойный:
а) абсцедирующий
б) инфильтративно-абсцедирующий
в) флегмонозный
г) гнойно-некротический.
4. Гангренозный.
VI. По локализации и глубине поражения:
1. Поверхностный:
а) подкожный
б) субареолярный.
2. Глубокий:
а) интрамаммарный
б) ретромаммарный.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Предрасполагающие факторы (УД II-2) [18,19]:
Критерии диагноза мастит [1,2,8,19]:
Клинический анализ крови, характерные изменения показателей периферической крови:
(УД II-2) [19] грудного молока и тестирование на чувствительность флоры к антибиотикам должны быть предприняты, если:
Показания для консультации специалистов:
Диагностический алгоритм
Схема-1
Дифференциальный диагноз
Дифференциальный диагноз
Таблица – 1. Дифференциальная диагностика лактостаза и мастита
| Лактостаз | Мастит |
| Общее состояние кормящей при остром застое молока ухудшается незначительно. Отсутствуют два основных признака воспалительного процесса: гиперемия и гипертермия. | Заболевание начинается остро, с озноба, повышения температуры, потливости, слабости, ощущения разбитости, резких болей в железе. Переход начальной формы мастита в гнойную характеризуется усилением общих и местных симптомов воспаления, при этом выражены признаки гнойной интоксикации. Инфильтрат в железе увеличивается, гиперемия кожи нарастает, в одном из участков железы появляется флюктуация. |
| Температура тела, клинические анализы крови чаще остаются нормальными, при исследовании секрета МЖ изменений не определяется. | Температура тела повышена до 38 и выше. В крови наблюдается лейкоцитоз до 10–12 тыс., СОЭ ускорена до 20–30 мм/ч. |
| Опухолевидное образование соответствует контурам долек МЖ, уплотнение в МЖ подвижное, с четкими границами, бугристой поверхностью, безболезненное. При надавливании на это образование молоко выделяется свободно, сцеживание его безболезненно. Уплотнение определяется на фоне болезненности и напряженности всей железы. После сцеживания женщина ощущает облегчение. | Грудь увеличивается в размере, пальпация ее становится болезненной, инфильтрат определяется нечетко. Сцеживание молока болезненно и не приносит облегчения. |
| Острое начало на 3-4-е сутки после родов у некормящих и не сцеживающих молоко женщин | Острое начало на 5-8-е сутки после родов на фоне выраженного лактостаза или на 2-4-й неделе у кормящих женщин |
| Боль, чувство тяжести, диффузное уплотнение, гиперемия и гипертермия обеих молочных желез | Боль, уплотнение, гиперемия и гипертермия в одной молочной железе |
| Затрудненное и резко болезненное сцеживание обеих молочных желез | Затрудненное и болезненное сцеживание одной молочной железы |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Ванкомицин (Vancomycin) |
| Ибупрофен (Ibuprofen) |
| Клиндамицин (Clindamycin) |
| Цефазолин (Cefazolin) |
| Цефалексин (Cefalexin) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
При лактостазе, а также при серозной (неинфекционной) или инфильтративной (инфекционной-МК) формах мастита, если системные признаки заболевания ограничены лихорадкой и умеренным недомоганием, то лечение может проводиться в амбулаторных условиях.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Нестероидные противовоспалительные препараты | Ибупрофен | Перорально, 200 мг-3-4 раз в сутки | УД III [1,7,9,15]. |
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| цефалоспорины первого поколения: | цефазолин |
цефалексин (цефалексин безопасен для женщин с подозрением на аллергию на пенициллин);
цефалексин
(цефалексин для женщин с аллергией на пенициллин безопасен);
500 мг, 4 раза в день, перорально, в течение 10 дней
Дальнейшее ведение. На начальных стадиях мастита показана комплексная консервативная терапия, в деструктивную фазу процесса — хирургическая операция с последующим лечением гнойной раны (в стационаре).
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Немедикаментозное лечение
Медикаментозное лечение
Анальгезия должна быть рекомендована. Ибупрофен более эффективен в снижении воспалительных симптомов, чем простой анальгетик, такой как парацетамол/ацетаминофен. Ибупрофен совместим с грудным вскармливанием, так как в дозах до 1,6 г не обнаруживается в грудном молоке (УД III) [1,7,9,15].
Ибупрофен не был обнаружен в грудном молоке после доз до 1,6 г., совместимым с грудным вскармливанием (УД III) [1,7,9,15].
NB! У большинства родильниц можно избежать применения антибиотиков с появления первых клинических симптомов заболевания, так как более эффективным предупреждением развития гнойной формы лактационного мастита, является активное опорожнение молочных желез в течение 24 ч без антибактериальных средств. При неострых симптомах мастита продолжительностью менее 24 часов, достаточно консервативного ведения (эффективного оттока молока и вспомогательных мер) [6].
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Нестероидные противовоспалительные препараты | Ибупрофен | Перорально, 200 мг-3-4 раз в сутки | УД III [4,8,20] |
| цефалоспорины первого поколения: | цефазолин |
цефалексин
(цефалексин для женщин с аллергией на пенициллин безопасен);
500 мг, 4 раза в день, перорально, в течение 10 дней
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Гликопептиды | Трициклический гликопептид (ванкомицин) применяется при метициллинорезистентном стафилококке (кормление грудью прекращается, согласно официальной инструкции к препарату). | Рекомендуется 10-14 дневный курс антибиотиков | УД III [6,10,12,16] |
NB! При лечении мастита грудное вскармливание рекомендуется продолжать, так как оно является доказано безопасным для здоровья новорожденного, даже при развитии гнойной формы заболевания [1,19].
ВОЗ рекомендует:
Факт 3: Грудное вскармливание обеспечивает также преимущества для матерей
Исключительное грудное вскармливание связано с естественным (но не гарантированным) методом регулирования рождаемости (98-процентная защита в первые шесть месяцев после родов). Оно снижает риски развития рака молочной железы и яичников позднее в жизни, диабета типа 2 и послеродовой депрессии.
Факт 5: Детские смеси не содержат антител, обнаруживаемых в грудном молоке
Детские смеси не содержат антител, обнаруживаемых в грудном молоке. Долговременные преимущества грудного вскармливания для матерей и детей нельзя воспроизвести с помощью детских смесей. В случае ненадлежащего приготовления детской смеси существуют риски, связанные с использованием небезопасной воды и нестерильных принадлежностей или с потенциальным присутствием бактерий в сухой смеси. Чрезмерное разбавление смеси в целях «растягивания» запасов может приводить к недостаточности питания. Запасы грудного молока поддерживаются благодаря частому грудному вскармливанию, поэтому в случае, когда использовавшаяся детская смесь становится недоступной, возврат к грудному вскармливанию может оказаться невозможным из-за уменьшенной выработки грудного молока.
Факт 6: Передачу ВИЧ при грудном вскармливании можно снизить с помощью лекарственных средств.
Факт 7: Маркетинг заменителей грудного молока тщательно контролируется
В 1981 г. был принят Международный свод правил сбыта заменителей грудного молока. Он призывает
— размещать на всех этикетках детских смесей информацию о преимуществах грудного вскармливания и рисках заменителей для здоровья;
— не стимулировать продажу заменителей грудного молока;
— не предоставлять бесплатные образцы заменителей беременным женщинам, матерям или их семьям;
— не распространять бесплатно заменители и не предоставлять на них субсидии работникам здравоохранения и медицинским учреждениям.
Факт 8: Матерям необходима поддержка
Грудному вскармливанию необходимо учиться. В начале многие женщины сталкиваются с трудностями. Многие общепринятые практические методики, такие как пребывание матери и ребенка в раздельных палатах, использование палат для новорожденных и прикорм детскими смесями в действительности осложняют грудное вскармливание для матерей и детей. Медицинские учреждения, поддерживающие грудное вскармливание, избегая использовать вышеуказанные методики и благодаря наличию подготовленных консультантов по вопросам грудного вскармливания, доступных для новых матерей, способствуют повышению показателей этой практики.
Для оказания такой поддержки и улучшения медицинской помощи для матерей и новорожденных большинство стран осуществляют Инициативу ВОЗ-ЮНИСЕФ.
Они создают в больницах благоприятные условия для грудного вскармливания, которые устанавливают стандарты на качественную медицинскую помощь.
Факт 9: Выйдя на работу, матери должны продолжать грудное вскармливание
Многие матери, возвращающиеся на работу, отказываются от грудного вскармливания частично или полностью в связи с тем, что не имеют достаточно времени или места, где они могли бы кормить детей, сцеживаться и хранить свое молоко. Для матерей необходимо обеспечить безопасное, чистое и уединенное место на работе или поблизости от нее с тем, чтобы они могли продолжать грудное вскармливание. Условия, обеспечивающие возможности для матерей, такие как оплачиваемый декретный отпуск, неполный рабочий день, ясли по месту работы, места для сцеживания и хранения грудного молока и перерывы, предоставляемые для грудного вскармливания, могут способствовать грудному вскармливанию.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола с указанием квалификационных данных:
1) Искаков Серик Саятович – заведующий кафедрой акушерства и гинекологии №2 НАО «Медицинский университет Астана», кандидат медицинских наук, PhD, врач акушер-гинеколог высшей квалификационной категории;
2) Малгаждарова Бахыт Сексембаевна – доктор медицинских наук, профессор кафедры акушерства и гинекологии №2 НАО «Медицинский университет Астана», врач акушер-гинеколог высшей квалификационной категории;
3) Тулемисова Айсулу Абдоллақызы – кандидат медицинских наук, доцент кафедры акушерства и гинекологии №2 НАО «Медицинский университет Астана», врач акушер-гинеколог высшей квалификационной категории;
4) Шегенов Галым Амиржанович – PhD, ассистент кафедры акушерства и гинекологии №2 НАО «Медицинский университет Астана», врач акушер-гинеколог второй квалификационной категории.
Указание на отсутствие конфликта интересов: нет.
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение
Культура бактерий из молока может быть получена путем сбора сцеженного вручную образца в стерильный контейнер (то есть, небольшое количество первоначально сцеженного молока отбрасывается, чтобы избежать загрязнения образца флорой кожи, а последующее молоко сцеживается в стерильный контейнер, следя за тем, чтобы не касаться внутренней части контейнера). Гигиена соска до сбора может дополнительно уменьшить загрязнение кожи и минимизировать результаты ложноположительной культуры. Большая симптоматика связана с более высокими бактериальными показателями и / или патогенными бактериями (УД III) [11].




