баня при болезни бехтерева
Посещение бани при болезнях позвоночника
Можно ли посещать баню при наличии заболеваний позвоночника? В каких случаях это может быть полезной процедурой, а когда посещение бани строго противопоказано? Давайте постараемся разобраться в этом вопросе, чтобы не следовать предрассудкам и не отказывать себе в удовольствии, когда оно может оказаться еще и полезным.
Как влияет баня на состояние позвоночника
Давайте начнем с самого начала и попробуем разобраться, как же баня влияет на состояние позвоночника. В народе широко распространено убеждение, что «в баньке можно прогреть даже кости». На самом деле температурное воздействие в бане затрагивает лишь поверхность кожи, а температура тела сохраняется на прежнем уровне благодаря механизмам терморегуляции, поэтому в прямом смысле прогреть кости, конечно же, не удастся.
Но при воздействии тепла и высоком уровне влажности происходит значительное расширение сосудов, что обеспечивает чувство прилива тепла и улучшает снабжение тканей питательными веществами и кислородом. Именно благодаря этому посещение бани может быть по-настоящему полезным при одних заболеваниях позвоночника и вредным и абсолютно противопоказанным – при других.
Когда не стоит посещать баню
Посещение бани противопоказано при наличии злокачественных и некоторых доброкачественных новообразований, поскольку улучшение их кровоснабжения приводит к ускорению роста опухолей.
Также активация патологического процесса происходит и при воздействии тепла при аутоиммунных заболеваниях, поэтому любая ревматологическая патология, при которой происходит поражение позвоночника, в том числе ревматоидный артрит, подагра, системная красная волчанка, болезнь Бехтерева и так далее является противопоказанием для посещения бани.
В каких случаях баня окажет благотворное влияние
Дегенеративно-дистрофические заболевания, которые являются следствием нарушения обмена веществ, уменьшения кровоснабжения и возрастных изменений, хорошо поддаются лечению с использованием комплексной терапии, в том числе сосудистых препаратов. А посещение бани в данном случае может быть прекрасным дополнением к основному лечению, которое позволит добиться желаемых эффектов: уменьшить боль, увеличить подвижность позвоночника, замедлить прогрессирование изменений.
Как определить, можно ли посещать баню
Человеку, который имеет медицинское образование, вполне понятно, при каких заболеваниях позвоночника можно отправиться в парилку, а при каких – воздержаться, но как провести эту тонкую грань всем остальным?
На самом деле решений может быть много. Самое простое из них – спросить у участкового или лечащего врача, и специалист вам обязательно выскажет свое мнение. Кроме того, сегодня можно получить и консультацию в Интернете онлайн, и спросить мнение на форуме, и просто обратиться к знакомым, которые работают в медицине и имеют профильное образование.
Главное не допускать основной ошибки – не отправляться в баню, не уточнив ничего о характере своей патологии. Впрочем, и ограничивать себя зачастую не стоит просто потому, что баня может оказаться даже полезной для вас. Уточните, как именно нужно вести себя при той или иной патологии, а уже потом делайте окончательный вывод и принимайте верное для себя решение!
Анкилозирующий спондилоартрит (болезнь Бехтерева)
Все заболевания, названные именами собственными, имеют второе, как правило, чаще употребляемое врачами название, а вот болезнь Бехтерева (ББ) и больные, и врачи предпочитают называть одинаково. В медицинской литературе используется термин «анкилозирующий спондилит/спондилоартрит».
Болезнь Бехтерева радикально отличается от поражения суставов при любых артритах, потому что кость не разрушается, а наоборот, избыточно растёт. Но нормальной структуры от этого активного роста не получается, а всё больше костные наросты, напоминающие пещерные сталактиты — остеофиты. Для болезни Бехтерева характерно вовлечение в патологический процесс не только скелета, но также сосудистой оболочки глаза, кожи, кишечника и сердца. Но эти локализации необязательны, а что обязательно для заболевания, так постепенное и неуклонное прогрессирование воспаления с вовлечением новых суставов.
Кто болеет болезнью Бехтерева
Довольно долго ББ ошибочно считали характерной исключительно для мужчин и стариков, но оказалось совсем не так. Действительно, мужчины болеют в три раза чаще, и у них превалирует тяжёлое течение заболевания, но женщин тоже поражает этот недуг, правда, он совсем не мешает продолжению рода. А по большому счёту проявления заболевания не имеют гендерных различий. Заболеть анкилозирующим спондилитом можно в любом возрасте, не имеется у ББ возрастных предпочтений.
Анкилозирующим спондилитом болеет не более 1% населения, причём в каждой возрастной когорте число больных практически одинаково, это отнюдь не болезнь старения, как схожий по ведущим симптомам остеоартроз. На севере болеют в два раза чаще, чем в южных регионах, но пока неизвестно почему. У больных ББ выявляются гены HLA-27, ARTS1 и IL23R. С другой стороны, наличие этих генов совершенно не обещает непременной ББ, заболевает каждый 5–7 из имеющих «подозрительный» ген HLA-27, а остальные живут без проблем.
Почему именно этот ген задействован в механизме развития ББ и что он контролирует или постёгивает, пока не удалось определить. Носитель гена HLA-27 должен иметь близких родственников, страдающих спондилитом, и только тогда вероятность заболеть составит 12%, не очень много, но всё-таки шестикратно выше, чем только при носительстве HLA-27 без больных в семье.
В объяснении механизма развития заболевания пока склоняются к типовому для всех ревматологических процессов объяснению: какой-то воспалительный агент вызывает активацию иммунитета, но иммунные клетки почему-то сбиваются с курса и атакуют собственные ткани. Атака не разовая, а многолетняя хроническая, и что поддерживает эту войну против себя самого, тоже не понятно.
Почему болезнь Бехтерева
Болезнью Бехтерева болели испокон веков, в живописи и литературе частенько встречались старики-горбуны. Но описали эту патологию только в середине XVI века. Вот такое анатомическое описание и сделал в своём анатомическом труде итальянский анатом, не совсем праведным путём получивший в своё распоряжение два необычных скелета.
А через полтора столетия один ирландский доктор среди своих пациентов нашёл необычного больного, у которого весь позвоночник с костями таза сросся в монолитную неподвижную структуру. Вот так время от времени кто-то обращал внимание на странные негнущиеся позвоночники своих пациентов и публиковал случаи в тогдашней медицинской периодике. И вдруг в конце XIX века сразу три известных врача, как в анекдоте, русский, немец и француз сделали подробнейшее описание хронического повреждения суставов позвоночника, сопровождающегося их полным сращением.
Три известных врача независимо друг от друга наблюдали больных и опубликовали в своих национальных медицинских журналах. Первым был российский психоневролог Владимир Михайлович Бехтерев, его статью «Одеревенелость позвоночника с искривлением его как особая форма заболевания», была размещена в 1893 году в журнале «Врач». Через 4 года свой клинический случай описал немец Адольф Штрюмпелль, а ещё через год и француз Пьер Мари. Учтя сложности коммуникаций позапрошлого века, болезнь назвали сложносочинённо Штрюмпелля-Мари-Бехтерева. Соотечественники выбрали абсолютно справедливое название заболевания, не умаляя этим заслуги иностранных врачей.
Мы вам перезвоним, оставьте свой номер телефона
Болезнь Бехтерева
Достижения современной медицины позволяют затормозить процесс патологического окостенения позвоночника. Важно вовремя обратиться к профессионалам!
К сожалению, заболевание неизлечимое. Но его можно остановить! Болезнь Бехтерева нужно взять под контроль как можно раньше, чтобы затормозить процессы развития неподвижности позвоночника и снизить риск инвалидности.
БОЛЕЗНЬ БЕХТЕРЕВА В ЦИФРАХ
У женщин болезнь Бехтерева встречается гораздо реже, чем у мужчин. В основном, ей страдают молодые мужчины в возрасте от 20 до 30 лет. По другим данным, болезнь Бехтерева у женщин протекает в более лёгкой форме, поэтому сложнее поддаётся диагностике.
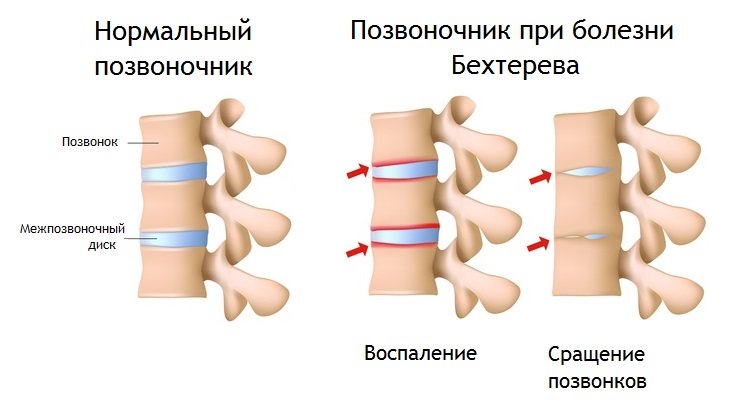
 ЧТО ТАКОЕ АНКИЛОЗИРУЮЩИЙ СПОНДИЛОАРТРИТ
ЧТО ТАКОЕ АНКИЛОЗИРУЮЩИЙ СПОНДИЛОАРТРИТ
Системные нарушения иммунитета приводят к воспалению грудинно-ключичных, крестцово-подвздошных сочленений в позвоночнике, мелких межпозвонковых суставов. В очагах поражения быстро образуется фиброзная ткань, прочно скрепляющая позвонки между собой. Чем больше суставов и сочленений поражены, тем менее подвижен позвоночник. Заболевание прогрессирует медленно, в некоторых случаях обнаруживается случайно: например, возрастной кифоз оказывается болезнью Бехтерева. При этом прочие суставы остаются рабочими. Разрушение суставов вторично на фоне основного заболевания.
ПРИЧИНЫ БОЛЕЗНИ БЕХТЕРЕВА
СИМПТОМЫ БОЛЕЗНИ БЕХТЕРЕВА
Как видно, симптомы неспецифические. Такие симптомы характерны и для так называемого артрита позвоночника, то есть патологии околосуставных позвонков воспалительной природы, и для дегенеративных заболеваний позвоночника, когда разрушаются хрящи суставов.
ДИАГНОСТИКА
Перед неврологом стоит непростая задача: по схожим симптомам поставить единственно верный диагноз, предопределяющий успех лечения. Ввиду редкости болезни Бехтерева, это заболевание могут ошибочно сбросить со счетов.
Спондилоартрит на первой стадии маскируется под другие заболевания позвоночника:
Хорошо, если первичная диагностика включает рентген или МРТ и общий анализ крови. Это помогает отказаться от ряда спорных диагнозов. Врач должен обратить внимание на повышенное значение СОЭ и назначить дообследование. Так, на снимках МРТ хорошо заметны симптомы спондилита. Лечение ошибочных диагнозов оставляет опасную болезнь Бехтерева без должного внимания и способствует его развитию.
Если симптомы спондилоартрита не проходят в течение 3 месяцев после назначенного лечения, необходимо подвергнуть критике первичную диагностику! Определять причину болей в спине должен опытный специалист невролог!
СОПУТСТВУЮЩИЕ ПАТОЛОГИИ ПРИ БОЛЕЗНИ БЕХТЕРЕВА
ЛЕЧЕНИЕ БОЛЕЗНИ БЕХТЕРЕВА
«Доктор Ост» предлагает специальную интенсивную программу для лечения пациентов с анкилозирующим спондилоартритом:
В МЦ «Доктор Ост» доступно лечение по полисам ОМС, ДМС и в беспроцентную рассрочку. Действуют программы лояльности для льготных категорий пациентов. Также предусмотрены скидки на МРТ-исследования в филиалах Челябинска, Казани, Новосибирска, Красноярска, Тюмени, Екатеринбурга, Н. Новгорода и Краснодара.
Следите за действующими акциями на сеансы лечения. Записывайтесь на прием в Доктор Ост прямо сейчас!
Приведенные на сайте обзоры не являются заменой профессионального совета врача и не должны служить руководством к самодиагностике или самолечению.
Советы ревматолога пациентам с ревматическими заболеваниями
Вспыхнувшая пандемия коронавируса COVID-19 неизбежно спровоцировала беспокойство и ряд вопросов у пациентов с ревматическими заболеваниями. Ревматических болезней более 150. Сегодня руководитель Городского ревматологического центра им. профессора И.Г. Салихова Равия Гаязовна Мухина подготовила рекомендации своим пациентам.
— Кого касаются Ваши рекомендации?
— Наши рекомендации, в первую очередь, предназначены пациентам с воспалительными ревматическими заболеваниями, и меньше всего пациентам с заболеваниями опорно-двигательного аппарата (это заболевания позвоночника, то есть боли в спине не воспалительной природы, остеоартритом, фибромиалгией, остеопорозом, хронической подагрой).
А воспалительные ревматические заболевания, прежде всего это ревматоидный артрит, системные васкулиты, системная красная волчанка, системная склеродермия, болезнь Бехтерева (анкилозирующий спондилит), дерматополимиозит. Конечно же, это не все аутоиммунные воспалительные заболевания.
— Какие противоревматическе препараты должны быть в фокусе внимания как пациентов, так и врачей?
Вышеуказанные иммуносупрессивные препараты, назначенные Вам ранее врачом-ревматологом, необходимы для снижения активности (клинической в первую очередь, в виде снижения боли, отеков в суставах, увеличения объёма движений, нормализации температуры тела и лабораторной в виде снижения уровня повышенных СОЭ, СРБ, повышения сниженного гемоглобина и т.д.) и предотвращения обострения Вашего заболевания. А необоснованный перерыв в приёме этих лекарственных препаратов может привести к резкому ухудшению состояния.
— Влияют ли эти препараты на возможную коронавирусную инфекцию?
— Обоснованные рекомендации отсутствуют. Поэтому мы настоятельно советуем не прекращать лечение или не уменьшать дозировки принимаемых препаратов во время пандемии, если только этого не сделает ваш врач-ревматолог или терапевт по какой-либо конкретной причине.
— Кто наблюдает за состоянием пациента во время эпидемии?
— На время эпидемии в условиях самоизоляции выпадает плановый визит к врачу ревматологу. Встреча может быть перенесена на более благоприятное время без риска для пациента. У многих пациентов имеются номера телефонов врачей-ревматологов, которые знают особенности заболеваний, получаемой терапии, поэтому можно пользоваться любыми средствами связи. Исключение составляют врачи-ревматологи, работающие на сегодняшний день непосредственно в развернутых в республике инфекционных госпиталях. Кроме того, все терапевты поликлиники, к которой пациент прикреплен, владеют необходимыми знаниями и опытом ведения тяжелых пациентов, в том числе и ревматологических.
— Может ли воспалительное ревматическое заболевание повысить риск заражения коронавирусом?
— Да, с учетом того, что этот вирус быстро и легко распространяется среди здоровых людей, сам факт наличия воспалительного ревматического заболевания повышает возможность заражения коронавирусом, прежде всего при нарушении условий самоизоляции и требований к лечению.
— Как поступить, если появились признаки простудного заболевания (ОРЗ, ОРВИ)?
— Если у пациента повысилась температура, беспокоит кашель, имеются симптомы простудного заболевания (боль и першение в горле, немотивированная слабость, ознобы), нужно следовать действующим в республике рекомендациям по получению медицинской помощи на период эпидемии, обычно это обращение по телефону в поликлинику по месту прикрепления и вызов врача на дом.
Если у Вас положительный результат тестов на COVID-19, пожалуйста, не теряйтесь, сохраняйте спокойствие, по возможности, обсудите ситуацию с Вашим специалистом-ревматологом.
— Будет ли ухудшение течения ревматического заболевания, если заразиться коронавирусной инфекцией?
— Обострение возможно, как и при любой другой банальной вирусной инфекции, например, ОРВИ.
— Влияет ли наличие сопутствующих заболеваний при воспалительных ревматических заболеваниях на течение коронавирусной инфекции и не опасно ли это?
Нельзя исключить, что при тяжёлом ревматическом заболевании, особенно у пациентов пожилого возраста, или имеющих сопутствующие болезни (сахарный диабет, ожирение, повышение артериального давления, бронхиальную астму или другие заболевания лёгких), курильщики с длительным «стажем», так называемые, злостные курильщики, и также у тех пациентов, которые вынуждены по активности заболевания, по медицинским показаниям принимать одновременно несколько противовоспалительных препаратов и в высоких дозах, риск развития осложнений при коронавирусной инфекции может возрастать. Все ревматологи России и всего мира объединились в период пандемии в вопросах ведения пациентов с воспалительными ревматическими заболеваниями в сложных клинических ситуациях.
— А если у кого –то из членов семьи есть подозрение на коронавирусную инфекцию?
— В таких случаях, временно рекомендуем прекратить приём противоспалительных препаратов, за исключением гидроксихлорохина и глюкокортикоидов, примерно на 2 недели. Когда член Вашей семьи выздоровеет или диагноз не подтвердится, можно возобновить лечение.
— А если я заражусь коронавирусом?
— Наш совет временно прекратить прием любых базисных противовоспалительных препаратов, кроме гидроксихлорохина и глюкокортикоидов примерно на 2 недели. И без крайней необходимости следует временно избегать внутрисуставного введения глюкокортикоидов.
— Нужно ли применять особые меры предосторожности на период пандемии, если уже принимаю длительное время противовоспалительные препараты?
— Да, конечно! Соблюдение простейших мер предосторожности поможет сохранить здоровье Вам, членам вашей семьи и близким!
· Регулярно мойте руки с мылом, делайте это тщательно, не менее 20 секунд. Затем вытрите руки насухо.
· Избегайте прикосновений к лицу.
· Когда кашляете или чихаете, прикрывайтесь локтем или бумажной салфеткой/платком; использованную салфетку следует сразу же выбросить.
· Используйте одноразовые салфетки.
· Носите маску, меняя её каждые 2 часа. Маска не может гарантированно предотвратить распространение вируса, но она поможет вам избежать неосознанных и нежелательных прикосновений к лицу.
· Соблюдайте разумную дистанцию в местах скопления людей, особенно с теми, кто кашляет и чихает, то есть, может быть болен.
· Избегайте рукопожатий и объятий при встрече, придумайте безопасный способ приветствия.
· Старайтесь не использовать (загруженный) городской транспорт и избегать мест с большим скоплением людей.
· Не предпринимайте ненужных поездок в период эпидемии.
Главное требование и убедительная просьба к Вам, уважаемые наши ревматологические пациенты – строго соблюдайте режим самоизоляции! Этим Вы защитите себя и поможете нам, Вашим врачам, медсёстрам, санитаркам!
Всегда и вместе сохраняем оптимизм и только уверенность в выздоровлении!
В лечении болезни Бехтерева значительный прогресс
А.А. ГОДЗЕНКО, доцент кафедры ревматологии РМАПО, кандидат медицинских наук Москва
Анкилозирующий спондилит (АС) — болезнь Бехтерева, болезнь Штрюмпелля—Мари—Бехтерева — это хроническая воспалительная патология, характеризующаяся преимущественным поражением позвоночника (спондилит), крестцово-подвздошных суставов (сакроилеит), во многих случаях периферических суставов (артрит), энтезисов (энтезит), у части больных — глаз (увеит), сердца, аорты и других внутренних органов.
После 40 лет заболевание развивается редко
Как большинство ревматических болезней АС является мультифакториальным заболеванием. Ключевая роль в развитии АС антигена гистосовместимости HLA-В27, выявляющегося у 90% больных, установлена и доказана. Предполагается также триггерная роль ряда инфекционных факторов, в частности, определенных видов кишечной и урогенитальной флоры: хламидий, иерсиний, кампилобактерий, шигеллы, сальмонеллы.
Начало болезни чаще приходится на 3-е десятилетие жизни, может развиваться у детей, после 40 лет начинается редко. Мужчины заболевают в 2—3 раза чаще женщин.
Поражение позвоночника начинается обычно с крестцово-подвздошных суставов и носит восходящий характер, с постепенным вовлечением вышележащих отделов. Отражением воспаления в крестцово-подвздошных суставах — сакроилеита — является перемежающаяся боль в области ягодиц, иногда иррадиирующая в ягодичные складки, по задней поверхности бедра, в паховую область. Боль постепенно нарастает, становится двусторонней и постоянной. Характерной особенностью воспалительной боли является ее уменьшение после приема нестероидных противовоспалительных препаратов (НПВП).
При АС в патологический процесс вовлекаются все отделы позвоночника. Спондилит поясничного отдела проявляется болью в поясничной области и постепенно нарастающей тугоподвижностью. Боль усиливается во второй половине ночи, сопровождается утренней скованностью. Заболевание часто протекает под маской пояснично-крестцового радикулита, в связи с чем диагноз ставится лишь через несколько лет после начала боли в спине.
При поражении грудного отела позвоночника, реберно-позвоночных суставов отмечается боль в грудной клетке, иногда опоясывающая, усиливающаяся при кашле, глубоком вдохе, поворотах туловища. Возможна боль в грудинно-ключичных и грудинно-реберных сочленениях, межреберная невралгия. В результате поражения реберно-позвоночных суставов уменьшается дыхательная экскурсия грудной клетки, что приводит к уменьшению жизненной емкости легких. Дыхательная функция при этом компенсируется за счет диафрагмы
Шейный отдел позвоночника поражается на более поздней стадии заболевания. Вначале появляется боль, постепенно уменьшается диапазон движений шеи: ограничиваются ротация и наклоны. В ряде случаев происходит полный анкилоз шейного отдела позвоночника с абсолютной неподвижностью головы и шеи, что серьезно ограничивает функциональную способность пациента.
Воспалительная боль рефлекторно вызывает мышечный спазм, что способствует развитию тугоподвижности позвоночника. На ранних стадиях болезни ограничение движений в позвоночнике обусловлено воспалением и болевым спазмом мускулатуры спины, на поздних — преимущественно оссификацией позвоночника.
В результате воспалительного поражения позвоночника происходит характерное изменение осанки: сглаженность вначале поясничного, затем шейного лордоза. У многих пациентов формируется кифоз. Если у здоровых людей при наклоне вперед позвоночник образует плавную дугу, то у больных АС спина остается плоской.
Прогноз болезни Бехтерева зависит от поражений сердца
Воспаление энтезисов (энтезит) считается одним из характерных признаков АС. Энтезисом называется место прикрепления связок, апоневрозов, сухожилий и суставных капсул к кости. Энтезиты при АС клинически проявляются болью при определенном движении, в котором участвует соответствующее сухожилие, пальпаторной болезненностью в области энтезиса, иногда — отечностью. Наиболее часто в патологический процесс при АС вовлекаются энтезисы ахиллова сухожилия, подошвенного апоневроза, гребней подвздошных костей, остистого отростка 5позвонка.
Среди внескелетных проявлений АС самым частым является увеит, который отмечается примерно у 20—40% больных. Пациенты испытывают боль в глазу, фотофобию, слезотечение, затуманивание зрения; отмечается также гиперемия конъюнктивы.
Поражение сердца занимает особое место в клинической картине АС, поскольку его наличие определяет прогноз и характер лечебных мероприятий. Описаны следующие кардиологические синдромы при АС:
— Аортит и аортальная недостаточность (АР);
— Нарушение проводимости с развитием атриовентрикулярной (а/в) блокады;
— Вальвулит митрального и аортального клапанов;
Неврологические нарушения при АС чаще всего проявляются радикулярными синдромами различной локализации. Более редкая неврологическая проблема — синдром «конского хвоста», развивающийся вследствие компрессии нервных корешков конечных отделов спинного мозга. При этом нарушается иннервация нижних конечностей и мочевого пузыря, что приводит к нарушению тазовых функций, парезу ног.
Нью-Йоркские критерии Ван Дер Линдена
Специфических лабораторных показателей для диагностики и оценки воспалительной активности АС нет. Отмечается повышение уровня СОЭ и СРБ, однако у части больных эти показатели остаются нормальными или повышены несущественно, что, вероятно, связано с преобладанием процессов фиброза, при которых не происходит ярких клеточных воспалительных реакций, а также поражением суставов хрящевого типа. Определение HLA-В27 имеет диагностическую ценность на ранних стадиях болезни, когда еще нет характерных рентгенологических проявлений. В настоящее время для оценки степени воспалительной активности и функциональных нарушений при АС используются визуально-аналоговые шкалы (ВАШ), определяющие уровень боли и скованности, а также ряд суммарных показателей, характеризующих те или иные параметры заболевания, которые вычисляются на основании опросников.
Рентгенологическое исследование позволяет выявлять только хронические костные изменения, которые являются следствием, но не собственно проявлением воспаления, поэтому малоинформативно на ранних стадиях болезни.
Изменения первично развиваются в кре-стцово-подвздошных суставах, как правило, в течение первого года болезни. Сакроилеит имеет первоочередное значение для диагностики АС. К рентгенологическим признакам сакроилеита относятся субхондральный склероз сочленяющихся костей (подвздошной и крестца), эрозии костной ткани, сужение или псевдорасширение суставной щели. Конечной стадией сакроилеита является анкилоз крестцово-подвздошных суставов.
В последнее десятилетие значительную роль в ранней диагностике, оценке активности и понимании болезни в целом приобрела МРТ крестцово-подвздошных суставов и позвоночника. В частности, при ее помощи можно выявить воспалительный процесс в крестцово-подвздошных суставах и позвоночнике до появления рентгенологических изменений.
До настоящего времени диагноз АС устанавливается на основании Нью-Йоркских критериев (Van der Linden S, 1984 г.):
1) ночная боль и скованность внизу спины длительностью не менее 3-х мес, уменьшающаяся при движениях;
2) уменьшение подвижности в поясничном отделе позвоночника в сагиттальной и фронтальной плоскостях;
3) ограничение экскурсии грудной клетки относительно нормы для пола и возраста;
4) двусторонний сакроилеит II—III стадии или односторонний III—IV стадии.
1) клинический критерий + рентгенологический = определенный АС;
2) только клинические или только рентгенологические критерии = вероятный АС.
В лечении достигнут существенный прогресс
В течение последнего десятилетия достигнут существенный прогресс в лечении АС, что связано с внедрением в клиническую практику нового класса лекарственных средств — генно-инженерных биологических препаратов. Применение этих средств позволило существенно улучшить качество жизни пациентов. Тем не менее следует признать, что до настоящего времени неизвестны методы, позволяющие полностью приостановить патологический процесс.
Немедикаментозная терапия АС включает ежедневное выполнение упражнений, направленных на поддержание достаточной амплитуды движений позвоночника, крупных суставов, укрепление мышц спины; дыхательную гимнастику; массаж спины; физиотерапевтические процедуры, бальнеотерапию.
Ведущую роль в терапии АС играют нестероидные противовоспалительные препараты (НПВП), которые показаны всем пациентам. НПВП являются препаратами первой линии при АС и рекомендуются для постоянного продолжительного непрерывного приема. Несмотря на то, что НПВП традиционно рассматриваются как симптоматические сред-ства лечения, имеются данные, позволяющие считать постоянный прием НПВП фактором, положительно влияющим на предотвращение рентгенологических изменений при АС, по сравнению с пациентами, принимающими НПВП «по требованию».
Предпочтение для лечения АС отдается неселективным НПВП — индометацину и диклофенаку, которые назначаются сразу после установления диагноза в полной суточной дозе — до 150 мг в сутки. В случае повышенного риска желудочно-кишечных осложнений целесообразно сочетание НПВП с гастропротекторами или использование селективных ингибиторов ЦОГ-2, например нимесулида. Однако имеющийся на сегодняшний день клинический опыт позволяет считать селективные НПВП менее эффективными при лечении АС по сравнению со стандартными.
Об этом диагнозе можно узнать и случайно
Применение базисных противовоспалительных препаратов (БПВП), включая метотрексат, сульфасалазин, лефлюномид, в настоящее время признано неэффективным при аксиальной форме АС. Основные показания к назначению сульфасалазина — поражение периферических суставов и рецидивирующий увеит. Назначается он в дозе не менее 2 г в сутки. В этих же ситуациях может использоваться метотрексат в дозах 10—15 мг в неделю в случае недостаточной эффективности или непереносимости сульфасалазина.
Инфликсимаб применяется в дозе 3—5 мг/кг веса тела в виде в/в инфузий по стандартному графику: 0—2—6 — далее через 8 недель. Рекомендуемая доза инфликсимаба для лечения АС — 5 мг/кг. Однако применение даже в меньшей дозе — 3 мг/кг — оказалось достаточно эффективным и хорошо переносимым. Адалимумаб назначается в дозе 40 мг 1 раз в 2 недели п/к. Этанерцепт также оказался действенным и относительно безопасным препаратом в терапии АС. Назначается п/к по 25 мг дважды в неделю. Предикторами клинического ответа на ингибиторы ФНО при АС считаются короткая продолжительность болезни, молодой возраст, повышение СОЭ, наличие воспалительных МРТ изменений в позвоночнике.
АС считается в целом более «доброкачественным» заболеванием, чем ревматоидный артрит. Большая часть пациентов с поражением осевого скелета хорошо отвечают на НПВП. Даже при наличии структурных изменений позвоночника многие пациенты сохраняют трудоспособность. Более того в ряде случаев при имеющихся явных рентгенологических изменениях и функциональных нарушениях со стороны осевого скелета пациенты узнают о своем диагнозе случайно, расценивая эпизоды боли в спине как радикулит.



 ЧТО ТАКОЕ АНКИЛОЗИРУЮЩИЙ СПОНДИЛОАРТРИТ
ЧТО ТАКОЕ АНКИЛОЗИРУЮЩИЙ СПОНДИЛОАРТРИТ
