Апноэ во сне диагноз
Что такое апноэ во сне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бормина С. О., сомнолога со стажем в 7 лет.
Определение болезни. Причины заболевания
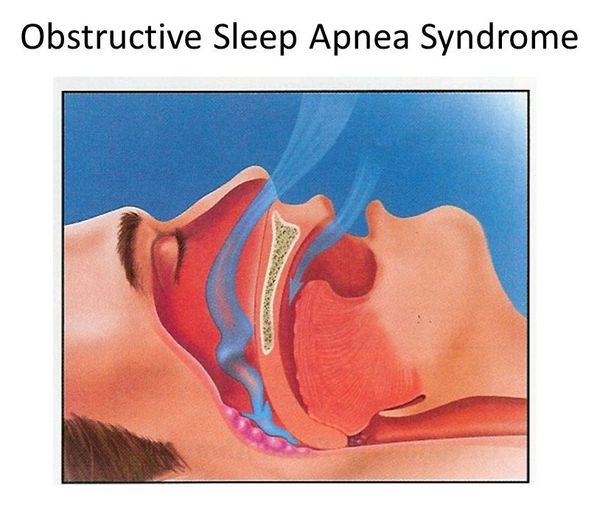
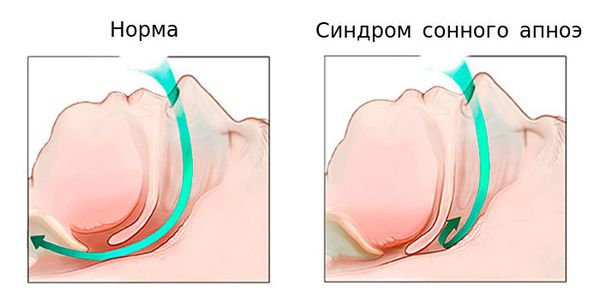
Апноэ сна — приостановка дыхания в процессе сна, которое приводит к полному отсутствию или уменьшению лёгочной вентиляции (более 90% по отношению к исходному воздушному потоку) продолжительностью от 10 секунд. Нарушение дыхания бывает двух видов: обструктивное и центральное. Их существенное различие заключается в дыхательных движениях: они имеют место при обструктивном типе и отсутствуют при центральном. Последний тип апноэ является редким случаем заболевания. Поэтому более детальному рассмотрению подлежит обструктивное апноэ сна как часто встречающаяся разновидность апноэ.
Синдром обструктивного апноэ сна (далее СОАС) — состояние, которому характерены:
Распространённость этого заболевания велика и составляет, по разным источникам, от 9 до 22% среди взрослого населения. [1]
Причина возникновения данного заболевания, как следует из названия, — обструкция дыхательных путей. К ней приводят различные патологии ЛОР-органов (чаще гипертрофия миндалин, у детей — аденоиды), а также снижение тонуса мышц, в том числе из-за увеличения массы (жировая ткань откладывается в стенках воздухоносных путей, сужая просвет и понижая тонус гладкой мускулатуры).
Симптомы апноэ во сне
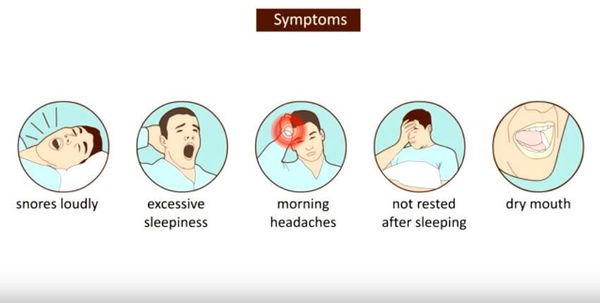
Одним из самых частых и обращающих на себя внимание симптомов является храп. Распространённость его во взрослом населении составляет 14–84%. [2] Многие думают, что храпящие люди не страдают СОАС, поэтому храп не опасен для здоровья и является лишь раздражителем для второй половинки и социальным фактором. Однако, это не совсем так. У большинства пациентов с храпом имеются нарушения дыхания разной степени тяжести, и такой звуковой феномен может выступать в качестве самостоятельного патологического фактора за счёт вибрационной травмы мягких тканей глотки. [3] Чаще всего симптомы СОАС отмечают близкие, с ужасом фиксирующие резкое прекращение храпа и остановку дыхания, при этом человек совершает попытки вздохнуть, а после он начинает громко храпеть, иногда ворочается, двигает руками или ногами, и через время вновь восстанавливается дыхание. При тяжёлой степени больной может не дышать половину времени сна, а иногда и больше. Апноэ могут фиксироваться также и самим пациентом. При этом человек может просыпаться от ощущения нехватки воздуха, удушья. Но чаще всего пробуждение не наступает, и человек продолжает спать с прерывистым дыханием. В случаях, если человек спит в помещении один, данный симптом очень долгое время может оставаться незамеченным. Впрочем, как и храп.
К другим, не менее серьезным симптомам данного заболевания относятся:
Зачастую такие симптомы, как дневная сонливость и неосвежающий сон, пациенты недооценивают, считая, что они абсолютно здоровы. [4] Во многом это осложняет диагностику и приводит к ложной интерпретации симптомов. Также многие люди связывают учащённое ночное мочеиспускание с урологическими проблемами (цистит, аденома простаты и др.), многократно обследуются у врачей-урологов и не находят никакой патологии. И это правильно, потому что при выраженных нарушениях дыхания во сне частое ночное мочеиспускание является прямым следствием патологического процесса за счёт воздействия на выработку натрий-уретического пептида. [5]
Патогенез апноэ во сне
Возникающее спадение дыхательных путей приводит к прекращению поступления воздуха в лёгкие. Вследствие этого концентрация кислорода в крови падает, что приводит к короткой активации головного мозга (микропробуждения, повторяющиеся многократно, их пациент не помнит утром). После этого кратковременно нарастает тонус мышц глотки, расширяется просвет, и происходит вдох, сопровождающийся вибрацией (храпом). Постоянная вибрационная травма стенок глотки провоцирует дальнейшее падение тонуса. Вот почему нельзя рассматривать храп как безобидный симптом.
Постоянное снижение кислорода приводит к определённым гормональным перестройкам, которые изменяют углеводный и жировой обмен. При тяжёлых изменениях постепенно может возникнуть сахарный диабет 2 типа и ожирение, причём снизить вес, не устраняя основную причину, зачастую невозможно, однако нормализация дыхания может привести к значимому снижению веса без жёстких диет и изнуряющих упражнений. [6] Неоднократно повторяющиеся микропробуждения не дают пациенту погрузиться в стадию глубокого сна, тем самым вызывая дневную сонливость, утренние головные боли, стойкое повышению АД, особенно в предутренние часы и сразу после пробуждения.
Классификация и стадии развития апноэ во сне
Синдром обструктивного апноэ сна имеет три степени тяжести. [7] Критерием для деления служит индекс апноэ-гипопноэ (далее ИАГ) — количество дыхательных остановок за период одного часа сна (для полисомнографии) или в час исследования (для респираторной полиграфии). Чем больше этот показатель, тем тяжелее заболевание.
Сонное апноэ: как обнаружить и что с ним делать?
Рассказываем, чем так опасно сонное апноэ — остановка дыхания во сне. И почему нужно срочно лечить апноэ, если у вас или ваших родных есть симптомы.
Люди часто не принимают всерьёз храп или внезапные пробуждения среди ночи. Однако их причина — сонное апноэ, или остановка дыхания — весьма опасна и может привести к тяжёлым последствиям.
Что такое сонное апноэ?
Апноэ — это приостановка дыхания. Она может происходить в самых разных условиях. Например, после быстрых глубоких вдохов. Однако сонное апноэ выделяют в отдельное заболевание.
Дыхание у больного может останавливаться до сотни раз за один час. Если сложить все секунды приступов за ночь, может набраться до 4 часов сна без поступления кислорода.
Есть две основных разновидности апноэ во время сна:
Симптомы остановки дыхания
Главные признаки болезни, которые вы можете заметить, если спите рядом с больным: громкий храп и периодическое прекращение вдохов. После «затишья» секунд на десять человек внезапно начинает громко храпеть и ворочаться во сне.
В бодрствующем состоянии можно начать подозревать сонное апноэ, если обратить внимание на:
Слабое течение болезни не всегда требует вмешательства. Но стоит точно обратиться к врачу, если громкий храп нарушает покой близких. Или сонливость днём настолько сильная, что вы дремлете даже за рулём.
Что происходит в организме при приступе апноэ?
В состоянии бодрствования мы можем осознанно задержать дыхание на 1-2 минуты, а потом по своей воле его возобновить. Например, при плавании. Во сне же организму приходится самостоятельно решать эту проблему.
Во время приступа в мозг подаются сигналы, что уровень кислорода в крови слишком низок. В результате человек мгновенно просыпается. У него резко повышается давление, из-за чего появляется риск стенокардии и инсульта. А ткани при недостатке кислорода становятся менее восприимчивы к инсулину — гормону, контролирующему уровень сахара. Именно поэтому в организме ощущается недостаток сил.
Остановка дыхания негативно влияет на все части нашего организма. Без воздуха мы можем прожить не более десяти минут. И чем дольше длятся приступы сонного апноэ, чем чаще они происходят во время отдыха, тем тяжелее будут последствия для больного.
Чем опасно сонное апноэ при отсутствии лечения
У трудностей с дыханием во время сна масса последствий. От относительно безопасных, вроде сухости во рту и головной боли, до инвалидности и даже летального исхода от долгой остановки дыхания без пробуждения. Больной без лечения рискует заработать:
Кто поможет в диагностике?
Если вы или ваши близкие заметили такие симптомы, как громкий храп и прерывистое дыхание во сне, желательно как можно скорее проконсультироваться у специалиста. Если попасть к врачу-сомнологу не удалось, стоит обратиться к неврологу и отоларингологу. Они смогут установить и устранить причину апноэ.
Близкие люди помогут измерить продолжительность пауз в дыхании. А на общем осмотре проверят давление и выяснят состояние сердца.
Самые верные способы диагностики — полисомнография, суточное ЭКГ и пульсометрия. Они отслеживают все изменения тела: дыхание, сердцебиение, активность нервов и электрические импульсы.
Профилактика может снизить риски
Лечение апноэ напрямую связано с его причиной. Поэтому распространённые методы: удаление помех в носовых путях и коррекция носовой перегородки. Также применяют устройства, которые поддерживают органы ротовой полости и горла в правильном положении.
Профилактика совпадает с терапией самой лёгкой формы. Необходимо прийти к здоровому образу жизни, снизить вес до нормы, прекратить употребление алкоголя и табака. Поможет тренировка мышц горла: игра на духовых музыкальных инструментах или пение. Привычка спать на боку намного снижает симптомы и облегчает дыхание. И, разумеется, придётся своевременно лечить все ЛОР-заболевания.
Диагностика и лечение синдрома обструктивного апноэ сна у взрослых. Рекомендации Российского Общества Сомнологов.
Введение
Синдром обструктивного апноэ сна (СОАС) является одним из наиболее распространенных патологических состояний, непосредственно связанных со сном, и количество страдающих им пациентов в экономически развитых странах продолжает прогрессивно увеличиваться. При отсутствии адекватной и своевременной медицинской помощи СОАС не просто приводит к значительному ухудшению качества жизни больного, но и к большому числу негативных медико-социальных последствий, включая высокий риск тяжёлой сердечно-сосудистой патологии и возрастающую вероятность дорожно-транспортных происшествий. С другой стороны, на сегодняшний день разработаны инструменты для точной диагностики СОАС и методы эффективного лечения данного заболевания [1, 2, 3, 4].
Настоящие рекомендации по диагностике и лечению СОАС у взрослых пациентов – первое в Российской Федерации практическое руководство, разработанное на уровне всероссийской профессиональной организации врачей-сомнологов и направленное на стандартизацию деятельности отечественных специалистов, занимающихся респираторной медициной сна. Рекомендации были предложены членами научного совета РОС, прошли обсуждение с участием всех членов РОС, рассмотрены и утверждены на IV Российской научно-практической конференции с международным участием «Клиническая сомнология» (2018).
Авторами рекомендаций был выполнен систематический обзор литературы, представленной в базе данных PubMed и российской научной электронной библиотеке eLIBRARY.RU, а также проанализированы текущие рекомендации Американской академии медицины сна, Американского торакального общества, Американской академии стоматологической медицины сна, Канадского торакального общества, Европейского респираторного общества и ряда других врачебных организаций и ассоциаций [5, 6, 7, 8, 9, 11, 12, 13, 14, 15, 16, 17, 18, 19, 20, 21, 22, 23, 24, 25, 26, 27, 28, 29, 30]. Некоторые рекомендации, содержащиеся в этих документах, были перенесены в настоящее руководство с небольшими изменениями или без таковых. На основании собственного практического опыта авторы постарались максимально актуализировать и адаптировать существующую мировую практику к реальным условиям работы российских специалистов в области медицины сна. Выводы, полученные в результате этой работы, представляют собой согласительный документ и оформлены в виде последующих рекомендаций.
Для обозначения уровня значимости приводимых рекомендаций была использована следующая доказательная база:
Стандарт. Основывается на результатах целого ряда рандомизированных контролируемых исследований и крупных мета-анализов. В большинстве случаев совпадает со стандартами, принятыми в странах Западной Европы и Северной Америки.
Рекомендация. Основывается на результатах отдельных рандомизированных контролируемых, большом числе нерандомизированных неконтролируемых или наблюдательных исследований и прошло проверку многолетней клинической практикой.
Мнение. Основывается на отдельных нерандомизированных неконтролируемых или наблюдательных исследованиях, описании случаев и личном практическом опыте авторов данных рекомендаций.
Ключевые понятия, определения и классификация
СОАС – нарушение дыхания во сне, характеризующееся повторяющимися эпизодами прекращения дыхания или существенного уменьшения дыхательного потока при сохранении дыхательных усилий в результате обструкции верхних дыхательных путей, что обычно вызывает снижение насыщения крови кислородом и фрагментацию сна, сопровождается храпом и избыточной дневной сонливостью [15].
Согласно существующему определению обструктивное апноэ – дыхательная пауза во время сна, характеризующаяся отсутствием или значительным, более чем на 90% от исходного, уменьшением носоротового воздушного потока длительностью 10 секунд и более на фоне сохраняющихся дыхательных усилий [8]. Обструктивное апноэ завершается реакцией активации – микропробуждением головного мозга. Смешанное апноэ, начинающееся как центральное, с исчезновения как носоротового воздушного потока, так и дыхательных усилий, но в дальнейшем характеризующееся возобновлением дыхательных усилий, исходя из существующих на сегодняшний день представлений о физиологии нарушений дыхания во время сна следует приравнивать по клиническому значению к обструктивному. Следует иметь в виду, что часть эпизодов апноэ, не сопровождающихся визуально различимыми при записи полисомнографии или респираторной полиграфии дыхательными движениями грудной клетки и брюшной стенки и поэтому классифицируемые как центральные, в некоторых случаях также могут носить обструктивный характер. Это может быть связано с тем, что у части пациентов рефлекторно происходит прекращение дыхательных усилий в ответ на обструкцию верхних дыхательных путей или для регистрации сигнала дыхательных движений просто не хватает чувствительности соответствующих датчиков. В связи с этим, если полиграфическая картина центральных апноэ регистрируется преимущественно в положении пациента на спине, а возобновление дыхания сопровождается храпом, то есть вероятность, что они также исходно носят обструктивный характер (рекомендация).
Обструктивное гипопноэ характеризуется уменьшением носоротового воздушного потока на 30% и более по сравнению с исходным в течение не менее 10 секунд в сочетании со снижением сатурации кислорода на 3% и более и/или реакцией активации. Характерными признаками обструктивного гипопноэ является храп, наличие уплощения кривой воздушного потока на вдохе и торакоабдоминальный парадокс (противофазные движения грудной клетки и брюшной стенки) во время события. При отсутствии пищеводного датчика давления дифференцировка обструктивного и центрального гипопноэ может быть затруднена и не является обязательной (стандарт) [7].
Респираторные эпизоды, включающие визуально различимое изменение воздушного потока и увеличение дыхательных усилий в сочетании с реакцией активации и при этом не достигающие критериев гипопноэ, называют «микропробуждениями, связанными с дыхательными усилиями». Регистрация этих дыхательных событий при полисомнографии не является обязательной [7].
Диагностические критерии СОАС [15]:
При полисомнографии или респираторной полиграфии выявляются:
Степень тяжести СОАС оценивают на основании индекса апноэ-гипопноэ (ИАГ) или индекса дыхательных расстройств (ИДР) [11]. ИАГ – среднее суммарное количество апноэ и гипопноэ за час сна (при полисомнографии) или за час исследования (при респираторной полиграфии). ИДР – среднее суммарное количество всех дыхательных событий (апноэ, гипопноэ и микропробуждений, связанных с дыхательными усилиями) за час сна (при полисомнографии). Из текста должно быть понятно, с помощью какого диагностического метода (полисомнографии или респираторной полиграфии) рассчитан тот или иной индекс (стандарт) [15]. Следует учитывать, что результаты респираторной полиграфии могут недооценивать частоту респираторных событий в связи с тем, что не учитывается время бодрствования во время исследования и не регистрируются дыхательные события (гипопноэ и микропробуждения, связанные с дыхательными усилиями), сопровождающиеся реакциями активации при отсутствии значимых десатураций (стандарт) [31, 32].
Классификация СОАС по степени тяжести (стандарт)
| Степень тяжести СОАС | Норма | Легкая степень | Средняя степень | Тяжелая степень |
| Индекс апноэ-гипопноэ / индекс дыхательных расстройств | менее 5 | 5 и более, но менее 15 | 15 и более, но менее 30 | 30 и более |
Данная классификация не просто отражает мнение ряда экспертов, но имеет клиническое обоснование. Полученные в итоге ряда масштабных эпидемиологических исследований данные свидетельствуют о том, что именно после пяти патологических респираторных событий за час сна обычно появляется и постепенно прогрессирует характерная для СОАС клиническая симптоматика, при ИАГ ≥ 15 начинает увеличиваться связанный с апноэ сна риск сердечно-сосудистых и обменных нарушений, а в группе пациентов с ИАГ ≥ 30 значительно возрастает вероятность возникновения тяжёлых сердечно-сосудистых осложнений, в том числе приводящих к смертельному исходу.
Следует подчеркнуть, что между величиной ИАГ и выраженностью субъективной симптоматики существует достаточно слабая корреляционная связь. В ряде случаев пациенты с весьма умеренными расстройствами дыхания во время сна могут описывать характерную клиническую картину СОАС, в то время как некоторые больные со значительно большим числом эпизодов апноэ, напротив, предъявляют минимум жалоб. Кроме того, все данные о взаимосвязи между СОАС и разнообразными сердечно-сосудистыми осложнениями получены на основании оценки величины ИАГ, а связь между субъективной симптоматикой, сердечно-сосудистой заболеваемостью и смертностью не установлена. Следует также иметь в виду, что характерные для СОАС жалобы, и в первую очередь дневная сонливость, неспецифичны и широко распространены в популяции. Поэтому при оценке тяжести СОАС следует в первую очередь ориентироваться на величину ИАГ или ИДР, и только потом – на клинические проявления заболевания (стандарт) [11, 12, 23].
Диагностика СОАС
Существует большое число заболеваний, которые могут сопровождаться жалобами на нарушения сна и разнообразными сопутствующими дневными симптомами, включая дневную сонливость. Изолированная оценка внешних проявлений болезни в ходе непосредственного опроса больного или опосредованно, с помощью разработанных для первичного выявления пациентов с обструктивным апноэ сна специальных опросников, не может быть основанием для окончательной постановки диагноза СОАС (стандарт) [9, 33]. Несмотря на то, что в типичных случаях можно с достаточно высокой вероятностью заподозрить это заболевание на основании имеющихся у пациента симптомов и признаков, на данный момент нет достоверного способа чисто клинической диагностики СОАС, и диагноз обязательно должен быть подтвержден инструментальными методами исследования (стандарт) [11]. Решение о необходимости специализированного обследования и его объеме может основываться на первичном анализе клинической картины заболевания в целом и на результатах некоторых инструментальных методов обследования, например, суточного мониторирования ЭКГ или артериального давления (стандарт) [9].
Существует целый ряд значительно отличающихся друг от друга по своим техническим характеристикам диагностических устройств, позволяющих объективно измерять различные параметры дыхания во время сна и с той или иной точностью выявлять имеющиеся респираторные нарушения. Чаще всего это оборудование подразделяют на четыре типа [10, 34, 35].
Классификация диагностического оборудования, которое потенциально может быть использовано для диагностики дыхательных нарушений во время сна
| Тип | Наименование | Регистрируемые показатели | Характеристика | Решаемые задачи |
| 1 | Стационарная полисомнография под контролем персонала | Объективизация сна, параметров дыхания, сердечной деятельности, сатурации крови кислородом, движений конечностей, положения тела | Проводится в условиях сомнологического центра под постоянным контролем медицинского персонала и с синхронизированной видеозаписью. | Диагностика СОАС у любых больных. Определяется ИАГ или ИДР |
| 2 | Автономная полисомнография | Объективизация сна, параметров дыхания, сердечной деятельности, сатурации крови кислородом, движений конечностей, положения тела | Может проводиться как в сомнологическом центре, так и за его пределами, в том числе амбулаторно. Контроль медицинского персонала во время исследования не проводится, видеозапись может отсутствовать | Диагностика СОАС у большинства больных. Определяется ИАГ или ИДР |
| 3 | Респираторная полиграфия с оценкой дыхательных усилий (кардиореспираторное и респираторное мониторирование) | Параметры дыхания, сердечной деятельности, сатурации крови кислородом, иногда движений конечностей, положения тела | Может проводиться как в сомнологическом центре, так и за его пределами, в том числе амбулаторно. Контроль медицинского персонала во время исследования не проводится, видеозапись обычно отсутствует | Диагностика СОАС у пациентов с высокой претестовой вероятностью. Определяется ИАГ |
| 4 | Респираторная полиграфия без оценки дыхательных усилий и компьютерная пульсоксиметрия | Воздушный назальный поток и сатурация крови кислородом или только сатурация крови кислородом | Обычно применяются за пределами сомнологического центра | Скрининг СОАС. В отдельных случаях позволяют поставить достоверный диагноз. Определяется ИАГ или индекс десатураций |
Наиболее точным методом диагностики СОАС является стационарная полисомнография под контролем персонала (стандарт) [10], которая проводится в условиях сомнологического центра. Полисомнография может проводиться в автономном режиме с использованием портативных устройств и без наблюдения персонала во время исследования, в этом случае она может проводиться как в сомнологическом центре, так и за его пределами, в т.ч. амбулаторно. Полисомнография включает в себя одновременную регистрацию таких параметров как электроэнцефалограмма, электроокулограмма, подбородочная электромиограмма, назальный (при помощи носовых канюль) и ороназальный (при помощи термистора) воздушный поток, торако-абдоминальные дыхательные усилия, электрокардиограмма, сатурация крови кислородом, положение тела, электромиограмма с нижних конечностей. Это единственная на сегодняшний день методика, позволяющая не просто выявить патологические респираторные события, но и соотнести их с истинной продолжительностью и структурой сна. В результате такого исследования мы получаем величину ИАГ или, при регистрации микропробуждений, связанных с дыхательными усилиями, ИДР [8].
Респираторная полиграфия (кардиореспираторное и респираторное мониторирование), проводимая как в стационаре, так и амбулаторно, в первую очередь предназначена для подтверждения диагноза СОАС у пациентов с высокой претестовой вероятностью выраженного (средней или тяжёлой степени) СОАС (стандарт) [10, 31, 34]. Основным недостатком метода является невозможность объективизировать процесс сна. В итоге мы получаем ИАГ, который потенциально может оказаться меньше, чем ИАГ, выявляемый при полисомнографии. У пациентов с очень тяжёлой обструкцией это не приводит к недооценке степени тяжести СОАС и к изменению тактики лечения, но по мере уменьшения выраженности нарушений дыхания вероятность недооценки степени тяжести или даже ложноотрицательного результата возрастает.
Под высокой претестовой вероятностью следует понимать сочетание избыточной дневной сонливости с как минимум двумя из трёх критериев: 1) постоянный громкий храп; 2) окружающие замечают остановки дыхания во сне и/или у пациента бывают пробуждения с одышкой или удушьем; 3) артериальная гипертензия (рекомендация). Кроме того, портативные кардиореспираторные системы также могут достоверно выявлять клинически значимый СОАС и при исходно низкой претестовой вероятности (рекомендация), но при этом не позволяют исключить наличие СОАС, в том числе средней и тяжёлой степени (стандарт) [10, 36].
В нашей стране под кардиореспираторным мониторированием традиционно понимают такой вариант респираторной полиграфии, при котором в числе прочего регистрируется электрокардиограмма. Если оценивается только частота пульса на основании пульсоксиметрии, то говорят о респираторном мониторировании. Применительно к диагностике СОАС эта разница несущественна, а использование такой классификации не обязательно (мнение).
На сегодняшний день различными производителями выпускается широкий модельный ряд кардиореспираторных и респираторных мониторов, которые по формальным критериям могут быть отнесены к устройствам 3 типа. Минимально достаточный набор регистрируемых параметров предполагает оценку назального воздушного потока с помощью носовой канюли, регистрацию дыхательных усилий посредством индуктивной плетизмографии и сатурацию крови кислородом (стандарт) [14, 31]. Использование двух торакоабдоминальных ремней, позволяющих по отдельности оценить дыхательные усилия в области груди и живота, предпочтительно, однако наличие только одного ремня также приемлемо (рекомендация).
Основным препятствием для использования респираторной полиграфии при диагностике СОАС следует считать жалобы пациента на выраженные нарушения инициирования и поддержания сна. Невозможность оценить реальное время сна при сочетании возможного СОАС и инсомнии может привести к существенной недооценке тяжести нарушений дыхания во сне и изначально снижает ценность результатов исследования у этой категории больных (стандарт). Кроме того, на результат кардиореспираторного или респираторного мониторирования может повлиять наличие у пациента коморбидных патологических состояний, сопровождающихся необструктивными нарушениями дыхания во время сна: центральными апноэ, гиповентиляцией и гипоксемией (стандарт) [10].
Респираторные мониторы с двумя каналами регистрации данных (воздушный поток и сатурация) уступают по информативности устройствам 3 типа. Однако на практике нередко складывается ситуация, когда другие инструментальные методы диагностики СОАС недоступны. В тех случаях, когда претестовая вероятность выраженного СОАС высока и отсутствуют тяжелые коморбидные состояния, респираторное мониторирование без оценки дыхательных усилий можно рассматривать в качестве приемлемой и достоверной диагностической методики наравне с устройствами 3 типа (мнение).
Компьютерная мониторинговая пульсоксиметрия позволяет выявлять связанные с СОАС повторяющиеся десатурации, однако не обладает достаточной чувствительностью для диагностики СОАС, не фиксирует дыхательные события как основной клинический признак СОАС и не позволяет определять степень тяжести СОАС (за исключением тяжёлых случаев). Этот метод может быть использован для инструментального скрининга, но не рекомендуются для рутинной диагностики СОАС (стандарт) [27, 36].
Анализ результатов, полученных с помощью любого из существующих диагностических методов, должен в обязательном порядке проводить специалист, имеющий достаточную квалификацию в области респираторной медицины сна (стандарт). Использование медицинских заключений, основывающихся только на автоматической компьютерной расшифровке результатов исследования, неприемлемо (стандарт) [8, 10, 27].
Широкая распространенность в популяции обструктивных нарушений дыхания во время сна и отсутствие реальной возможности провести углубленное обследование всем потенциально нуждающимся в этом больным обуславливает необходимость разработки оптимальных принципов диагностики СОАС. Одним из них может быть широкое использование более простых и доступных диагностических методов. На практике этот подход обозначается как поэтапное выявление СОАС. Данная концепция ступенчатой диагностики предполагает, что на первом этапе лечащий врач оценивает клиническую картину заболевания и имеющийся риск СОАС при помощи стандартного осмотра, сбора анамнеза и опросников. Дополнительным скрининговым методом может быть компьютерная мониторинговая пульсоксиметрия. Затем пациентам с высокой претестовой вероятностью выраженного СОАС и минимальным числом факторов, способствующим как ложноположительным, так и ложноотрицательным результатам, проводится кардиореспираторное или респираторное мониторирование. Если выявляется выраженная степень СОАС и предполагается проведение СИПАП-терапии, на этом диагностика может быть закончена. При отсутствии высокой претестовой вероятности, наличии факторов, препятствующих проведению кардиореспираторного и респираторного мониторирования, а также в тех случаях, когда необходимо уточнение степени тяжести СОАС и рассматриваются варианты лечения, отличные от СИПАП-терапии, пациента следует направить на полисомнографию (рекомендация). Это не означает, что полисомнографию нельзя использовать в качестве диагностической процедуры первой линии для диагностики СОАС у всех пациентов в тех случаях, когда это возможно.
Лечение СОАС
Целью лечения СОАС являются нормализация индекса апноэ-гипопноэ, устранение храпа, избыточной дневной сонливости, гипоксемии во сне и восстановление нормальной структуры сна (стандарт) [21, 23].
Перед началом лечения пациент должен пройти адекватное обследование для подтверждения диагноза и уточнения степени тяжести СОАС, так как тяжесть заболевания в значительной степени определяет выбор дальнейшей тактики. Начало любого лечения только на основании клинических признаков недопустимо (стандарт). В обязательном и интенсивном лечении нуждаются пациенты с тяжелой степенью СОАС (стандарт), при лёгкой и средней степени тяжести заболевания решение о необходимости активной терапии и её объёме принимается индивидуально (рекомендация). Важным при этом является предупреждение прогрессирования СОАС, включая меры по устранению постоянного громкого храпа и избыточной массы тела (рекомендация) [23, 37].
Своевременное, начатое по показаниям и правильно проводимое лечение СОАС приводит к уменьшению или устранению дневной сонливости, улучшению качества жизни, а также к достоверному снижению риска сердечно-сосудистой и общей заболеваемости и смертности (стандарт) [11,12]. Адекватное лечение СОАС должно быть обязательной составляющей терапии таких ассоциированных с апноэ сна патологических состояний, как метаболический синдром, ожирение, артериальная гипертония, нарушения сердечного ритма и проводимости, сахарный диабет 2 типа (стандарт) [23].
На сегодняшний день существуют следующие основные подходы к лечению СОАС: снижение веса при ожирении, неинвазивная вентиляция постоянным положительным давлением воздушного потока во время сна (СИПАП-терапия) с различными модификациями, внутриротовые устройства и хирургическая коррекция обструкции верхних дыхательных путей, каждый из которых имеет свою область применения и ограничения (стандарт) [11, 23]. Позиционная терапия (методы, устраняющие сон на спине), может быть использована у пациентов с выраженной позиционной зависимостью (рекомендация) [26, 38]. Метод электростимуляции подъязычного нерва может быть эффективным при различной степени тяжести СОАС, особенно при ведущей роли снижения тонуса мышц глотки в патогенезе СОАС (рекомендация) [39], но остаётся дорогостоящим и недоступным в Российской Федерации. Другие методы лечения в настоящее время не могут рассматриваться как эффективные при СОАС.
Снижение веса
Одним из основных факторов, приводящих к возникновению СОАС, является ожирение, поэтому у всех больных с избыточной массой тела следует добиваться снижения веса. Одного лишь значительного похудения бывает достаточно для устранения или существенного уменьшения нарушений дыхания во время сна (стандарт) [40]. Несмотря на то, что не во всех случаях снижение веса приводит к достаточному уменьшению степени тяжести СОАС, постепенная контролируемая нормализация массы тела положительно сказывается на состоянии здоровья в целом.
Консервативные мероприятия, направленные на снижение веса, особенно при морбидном ожирении, часто оказываются недостаточно эффективными. Хирургическая коррекция ожирения (бариатрическая хирургия) обычно дает выраженные результаты по снижению веса. Целесообразность использования бариатрической хирургии в качестве метода лечения СОАС представляется достаточно спорной, учитывая высокий риск различных осложнений при любом хирургическом вмешательстве у этой категории пациентов. Бариатрическая хирургия является методом выбора при лечении резистентного к консервативному лечению морбидного ожирения, а не способом коррекции СОАС. В то же время наличие СОАС необходимо обязательно учитывать при принятии решения о проведении бариатрического хирургического вмешательства. У пациентов с выраженной степенью СОАС проведение такого вмешательства требует обязательного использования СИПАП- или БИПАП-терапии в пред- и послеоперационном периоде (стандарт) [37].
Неинвазивная вентиляция постоянным положительным давлением воздушного потока во время сна (СИПАП-терапия и её модификации)
СИПАП-терапия создает пневматический каркас, предупреждающий смыкание верхних дыхательных путей во время сна. СИПАП-терапия является наиболее эффективным и безопасным методом лечения СОАС средней и тяжёлой степени (стандарт); рутинное использование СИПАП-терапии у пациентов с легким СОАС не рекомендуется (рекомендация) [11, 17, 22, 23].
Аппараты, обеспечивающие вентиляционную поддержку двумя или тремя уровнями положительного давления (БиПАП- и ТриПАП-терапия) могут оказаться необходимыми при плохой переносимости высокого уровня положительного давления воздушного потока, а также при сочетании СОАС с синдромами альвеолярной гиповентиляции/гипоксемии во сне (при выраженном ожирении, хронической обструктивной болезни лёгких, нервномышечных заболеваниях, патологии грудной клетки и др.) (стандарт) [17].
Адаптивная сервовентиляция (АСВ) может использоваться для лечения сочетания СОАС с синдромами центрального апноэ сна (рекомендация) [41]. АСВ в настоящее время не рекомендуется применять у пациентов с хронической сердечной недостаточностью и сниженной фракцией выброса левого желудочка (
Приложение 1. Автоматическая титрация параметров СИПАП-терапии